Slechthorendheid
Richtlijnen diagnostiek
Naar Volledige tekst ›Anamnese
Naar Volledige tekst ›Vraag bij klachten over het gehoor naar:
- duur, ernst en beloop van de klachten;
- een- of tweezijdigheid;
- oorpijn, jeuk, otorroe, verstopt gevoel;
- episoden van bovenste luchtweginfecties, otitiden, vaker verstopte oren;
- ooroperaties, trommelvliesperforatie, meningitis, bof of (langdurige) intensivecareopname in voorgeschiedenis;
- erfelijke of familiaire aandoeningen;
- frequent verblijf in lawaaierige omgeving, gebruik van oortelefoons of gehoorbescherming;
- traumata (manipulatie in de gehoorgang, klap op het oor, penetratie door voorwerp);
- gebruik van ototoxische geneesmiddelen (aminoglycosiden, (hydro)kinine, cytostatica);
- aanvallen van (draai)duizeligheid, misselijkheid, oorsuizen;
- ervaren hinder en gevolgen voor persoonlijke en sociale leven.
Besteed bij kinderen ook aandacht aan:
- problemen tijdens zwangerschap (rubella- of CMV-infectie) of partus (ernstige asfyxie);
- uitslag van gehoorscreeningtest(s), taal- en spraakontwikkeling, functioneren op school en bij sport.
Lichamelijk onderzoek
Naar Volledige tekst ›Inspecteer beide oren met een otoscoop en let daarbij op:
- cerumenprop of otorroe;
- zwelling, schilfering, roodheid, vesiculae of erosies van de gehoorgang;
- kleur, doorschijnendheid, lichtreflectie en perforatie van trommelvlies;
- aanwezigheid van vloeistofspiegel of luchtbel(len) achter trommelvlies;
- retroauriculaire regio: littekens, roodheid en zwelling.
Aanvullend onderzoek
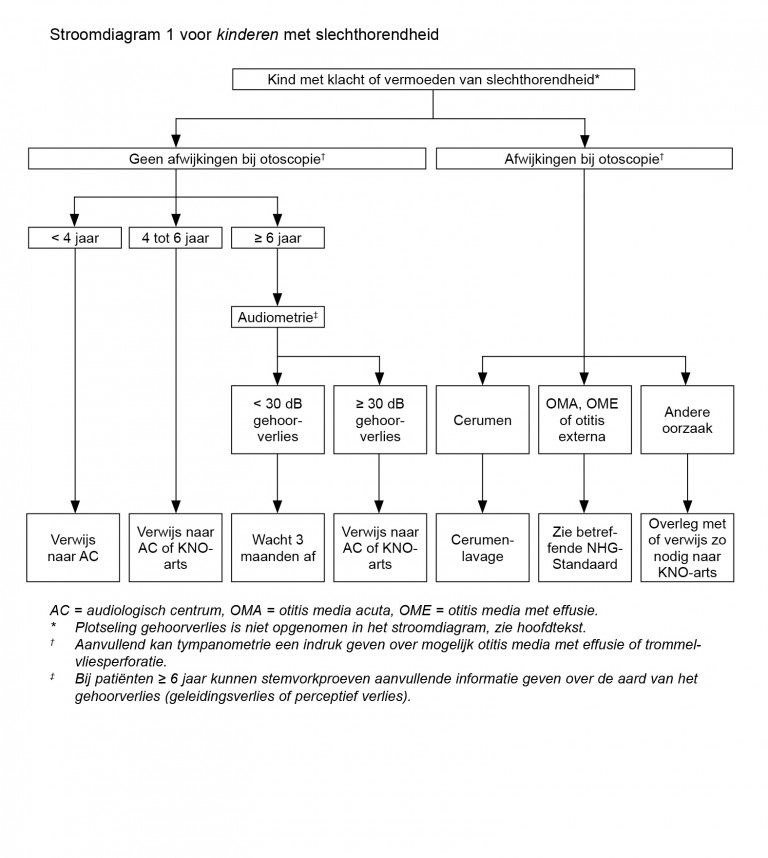
Naar Volledige tekst ›- Bij afwezigheid van otoscopische aanwijzingen die slechthorendheid kunnen verklaren:
- bij leeftijd < 6 jaar: verwijs voor objectivering gehoorverlies naar audiologisch centrum (of KNO-arts bij 4 tot 6 jaar);
- bij leeftijd 6 jaar en ouder: verricht audiometrie (met een screeningsaudiometer) of laat dit elders verrichten. Deze is afwijkend bij gemiddeld gehoorverlies van ≥ 30 dB bij 1000, 2000 en 4000 Hz.
- Voer eventueel stemvorkproeven(Rinne, Weber) uit voor differentiatie tussen geleidings- en perceptief verlies.
- Verricht eventueel tympanometrie om een indruk te krijgen over mogelijk middenooreffusie of trommelvliesperforatie.
Evaluatie
Naar Volledige tekst ›Kinderen < 6 jaar met slechthorendheid waarschijnlijk op basis van:
- otitis media met effusie;
- erfelijke of familiaire aandoeningen, infecties tijdens zwangerschap, meningitis, bof of (langdurige) intensivecareopname in de voorgeschiedenis;
- andere oorzaken.
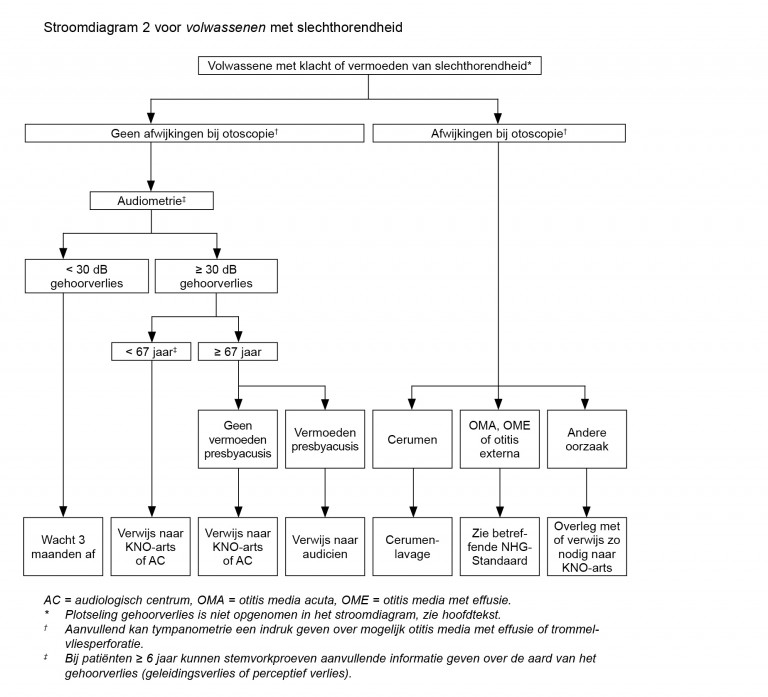
Kinderen ≥ 6 jaar en volwassenen met:
- slechthorendheid die verklaard kan worden door cerumenprop, otitis media acuta, otitis media met effusie, otitis externa, chronische otitis media of barotrauma;
- gehoorverlies van gemiddeld ≥ 30 dB vermoedelijk door:
- presbyacusis (langzaam progressief, vanaf 60 jaar, Rinne normaal, Weber mediaan);
- lawaaislechthorendheid;
- plotseling eenzijdig gehoorverlies (Rinne normaal, Weber lateralisatie naar goede oor);
- gebruik van ototoxische geneesmiddelen;
- ziekte van Menière (aanvallen van draaiduizeligheid en oorsuizen);
- otosclerose (langzaam progressief, begin tussen 20 en 40 jaar);
- cholesteatoom (gehoorverlies bij ooroperatie in het verleden);
- acousticusneurinoom (langzaam progressief, eenzijdig);
- andere oorzaken.
- gehoorverlies van gemiddeld < 30 dB zonder aanwijzingen voor verklaarbare oorzaken.
Richtlijnen beleid
Naar Volledige tekst ›Voorlichting
Naar Volledige tekst ›Geef informatie over vermoedelijke oorzaak en beloop bij:
- cerumenproppen: wijs op zelfreinigende werking gehoorgang; vermijd peuteren of wattenstokjes;
- barotrauma: perforatie sluit in 90% van gevallen spontaan in enkele weken; adviseer het oor droog te houden en drukverhogende momenten te vermijden;
- presbyacusis: normaal verouderingsverschijnsel, gaat soms samen met oorsuizen, recruitment (harde geluiden worden als hinderlijk ervaren) of gestoord richtinghoren;
- lawaaislechthorendheid: beperk verdere gehoorschade door geluidsbeschermende maatregelen.
Specifieke adviezen voor werkende slechthorenden:
- bespreek gehoorproblemen met leidinggevende en collega’s;
- overweeg aanpassingen werkplek (akoestiek verbeteren, speciale vergaderapparatuur of telefoons); verwijs voor specifieke aanpassingen naar bedrijfsarts.
Consultatie en verwijzing
Naar Volledige tekst ›Verwijs met spoed naar een KNO-arts bij:
- plotseling gehoorverlies (zonder aanwijzingen voor geleidingsverlies);
- traumatische trommelvliesperforatie met penetrerend trauma, perforatie > 50% van trommelvlies of perforatie met perceptief gehoorverlies.
Overweeg consultatie of verwijs naar een KNO-arts bij:
- barotrauma met persisterend geleidingsverlies na 2 dagen;
- perforatie < 50% van trommelvlies die niet binnen 3 maanden is gesloten;
- > 3 maanden bestaande slechthorendheid;
- slechthorendheid en vermoeden van oorzakelijke factoren zoals gebruik van ototoxische geneesmiddelen, ziekte van Menière, otosclerose, cholesteatoom, acousticusneurinoom.
Bij vermoeden van lawaaislechthorendheid en werkende slechthorenden wordt tevens naar de bedrijfsarts verwezen.
Patiënten ouder dan 67 jaar met vermoeden van presbyacusis kunnen bij een audicieneen hoortoestel laten aanmeten zonder verwijzing naar een KNO-arts.
Overweeg verwijzing naar een audiologisch centrum bij:
- kinderen tot 6 jaar met vermoeden van slechthorendheid door erfelijke of familiaire aandoening, infectie tijdens de zwangerschap, meningitis, bof of (langdurige) intensivecareopname in de voorgeschiedenis en kinderen met bijkomende taalspraakproblematiek;
- kinderen tot 18 jaar met vermoeden van perceptieslechthorendheid of langdurig geleidingsverlies;
- patiënten met acceptatieproblemen (van gehoorverlies of hoortoestel), of bij wie ondanks hoortoestel of andere aanpassingen problemen ontstaan op school, werk of in psychosociaal functioneren;
- patiënten met meervoudige beperkingen;
- patiënten met ernstige slechthorendheid (> 70 dB gemiddeld gehoorverlies aan beste oor).
Zie stroomdiagrammen voor samenvatting diagnostiek en beleid.
Belangrijkste wijzigingen
Naar Samenvatting ›- Er is meer aandacht voor signalen van slechthorendheid en voor de gevolgen van slechthorendheid voor werk, school en psychosociaal functioneren.
- Stemvorkproeven hebben een plaats gekregen bij de diagnostiek van slechthorendheid.
- Toegevoegd zijn:
- instructies over het uitspuiten van oren bij overmatig cerumen
- informatie over hoortoestellen en over hoorhulpmiddelen
- samenwerkingsafspraken met kno-artsen en met audiologische centra
Kernboodschappen
Naar Samenvatting ›- Een actieve opstelling is nodig bij signalen die op slechthorendheid kunnen wijzen.
- Vraag actief naar de gevolgen van de slechthorendheid voor werk, school en psychosociaal functioneren.
- Om het gehoorverlies te objectiveren heeft audiometrie de voorkeur boven de fluisterspraaktest.
- Vraag aan patiënten die een hoortoestel hebben aangeschaft en bij wie dit ter sprake komt naar hun ervaringen met het toestel. Ga na wat de oorzaken zijn van tegenvallend gebruik.
Inleiding
Naar Samenvatting ›Scope
Naar Samenvatting ›- Richtlijnen voor de diagnostiek en het beleid bij slechthorendheid van patiënten in verschillende leeftijdsgroepen.
- Aandachtspunten voor het maken van regionale samenwerkingsafspraken met de kno-arts en met audiologische centra.
Buiten de scope
Naar Samenvatting ›Het beleid bij:
- doofheid
- hinderlijke tinnitus
- otitis media acuta bij kinderen, otitis media met effusie bij kinderen en otitis externa als oorzaken van slechthorendheid; zie daarvoor de gelijknamige NHG-Standaarden
Achtergronden
Naar Samenvatting ›Definities
Naar Samenvatting ›- Onder slechthorendheid wordt verstaan: een verminderde waarneming van geluid en/of verminderd verstaan van spraak (zie Details). Slechthorendheid als klacht van de patiënt en de daardoor ervaren beperkingen op de kwaliteit van leven zijn richtinggevend voor het huisartsgeneeskundig handelen.
- In deze standaard wordt uitgegaan van een verminderd gehoor als een patiënt (of de ouders/verzorgers van kinderen of de ouders/verzorgers van mensen met een verstandelijke beperking) met een klacht over het gehoor de huisarts bezoekt of wanneer de huisarts zelf tijdens het contact met de patiënt slechthorendheid vermoedt.
- Het gehoorverlies kan worden geobjectiveerd met behulp van een screeningsaudiometer waarmee een luchtgeleidingsaudiogram gemaakt kan worden (zie Details). Er is sprake van doofheid bij een perceptief gehoorverlies van gemiddeld > 90 dB. Deze diagnose kan echter uitsluitend met behulp van klinische audiometrie worden gesteld.
Slechthorendheid is een verzamelnaam om aan te duiden dat het gehoor verminderd is. Dit wordt ervaren als een verminderde waarneming van geluid en/of minder verstaan van spraak. Om de ernst van het gehoorverlies weer te geven, wordt het verlies uitgedrukt in decibel (dB). Hierbij wordt het gemiddelde dB-verlies gemeten bij 1000, 2000 en 4000 Hz. Een verlies van minder dan 30 tot 35 dB wordt een lichte slechthorendheid genoemd (www.kno.nl). Van 35 tot 60 dB verlies wordt gesproken van matige slechthorendheid. Van 60 tot 90 dB verlies is er sprake van ernstige slechthorendheid. Bij een gehoorverlies van meer dan 90 dB wordt meestal gesproken van doofheid. Hierbij is communiceren via het gehoor niet meer mogelijk, ook niet met behulp van een hoortoestel. Deze diagnose kan uitsluitend met behulp van klinische audiometrie worden gesteld. Het beleid bij doofheid valt derhalve buiten het gezichtsveld van de huisarts en komt in deze standaard verder niet aan de orde.
Een gehoorverlies van ten minste 35 dB wordt als grenswaarde beschouwd om voor vergoeding in aanmerking te komen van een hoortoestel door de zorgverzekeraar. Bij sommige patiënten is bij een geringer gehoorverlies het functioneren echter al verminderd. Naast het verlies gemeten met de toonaudiometer is vooral de spraakverstaansvaardigheid van belang. Dit houdt geen direct verband met het audiometrische verlies.
Een screeningsaudiometer is een kleine audiometer die tonen van bepaalde frequenties (bijvoorbeeld 500, 1000, 2000 en 4000 Hz) op verschillende geluidssterkten aanbiedt. Hiermee kan de ernst van de gehoorstoornis worden vastgesteld en eventueel worden vervolgd in de tijd. Met een screeningsaudiometer kan geen onderscheid worden gemaakt tussen slechthorendheid door geleidings- en perceptief verlies, daarvoor is aanvullend onderzoek nodig.
Een diagnostische audiometer, die de kno-arts en het audiologisch centrum ter beschikking hebben, kan tonen met meer frequenties en geluidssterkten aanbieden. Bovendien heeft deze audiometer voorzieningen voor maskering van het beter horende oor en het meten van beengeleiding, waardoor discriminatie tussen slechthorendheid door geleidings- en perceptief verlies mogelijk is. Hiermee worden sterke aanwijzingen verkregen voor de oorzaak van het gehoorverlies en kan een diagnose worden gesteld.
Epidemiologie
Naar Samenvatting ›- Slechthorendheid is een veelvoorkomende aandoening. Uit bevolkingsenquêtes in 2010 blijkt dat bijna 2 miljoen mensen in Nederland gehoorproblemen ervaren.
- De prevalentie van slechthorendheid in de huisartsenpraktijk is ongeveer 40 per 1000 patiënten per jaar. De prevalentie van slechthorendheid neemt sterk toe met de leeftijd.
- Circa 3% van de bevolking van ≥ 12 jaar heeft (al dan niet met een hoortoestel) moeite een gesprek te voeren met 1 ander persoon en 14% heeft moeite te converseren met 3 of meer personen. Voor mensen van ≥ 75 jaar zijn deze percentages 10% respectievelijk 41%.
- In de leeftijdsgroep van 65 tot 74 jaar is een prevalentie geregistreerd van 112 per 1000 patiënten per jaar (11,2%), in de groep van ≥ 75 jaar is deze prevalentie 245 per 1000 patiënten per jaar (24,5%) (zie Details).
- Slechthorendheid komt vaker voor bij mannen dan bij vrouwen; bij mannen is het beloop ook progressiever.
- Gezien de vergrijzing van de bevolking zal de prevalentie van slechthorendheid toenemen. Dit geldt niet alleen voor de algemene bevolking, maar juist ook voor de beroepsbevolking. Met de verhoging van de pensioengerechtigde leeftijd neemt het aantal ouderen en zodoende ook het aantal slechthorenden in de beroepsbevolking toe.
Met een prevalentie van ruim 42 per 1000 mannen en 34 per 1000 vrouwen behoort slechthorendheid tot de frequent voorkomende klachten in de huisartsenpraktijk. De prevalentie van lawaai- en ouderdomsslechthorendheid voor 0- tot 14-jarigen bedraagt 4,4 per 1000 mannen per jaar (0,4%) en 3,4 per 1000 vrouwen per jaar (0,3%). Voor 15- tot 64-jarigen is dit respectievelijk 27,1 per 1000 mannen per jaar (2,7%) en 17,8 per 1000 vrouwen per jaar (1,8%), en voor 65-plussers is dit 181,4 per 1000 mannen per jaar (18,1%), en 132,7 per 1000 vrouwen per jaar (13,3%). Dit zijn getallen over 2007.
Uit bevolkingsonderzoek in de vorm van enquêtes blijkt dat de prevalentie van slechthorendheid hoger is dan die naar voren komt uit de huisartsenregistraties. Naar schatting 3,0% van de totale bevolking van 12 jaar en ouder heeft enige tot zeer grote moeite een gesprek te voeren met één ander persoon, terwijl 14,1% enige tot zeer grote moeite heeft een gesprek te volgen in een groep van 3 of meer personen (al dan niet met een hoortoestel). Voor mensen van 75 jaar en ouder zijn deze percentages respectievelijk 9,8% en 40,5%. Dit blijkt uit de uitkomsten van de CBS-POLS gezondheid en welzijn enquête van 2007. Omgerekend naar de bevolkingsomvang van 12 jaar en ouder in 2007 ondervinden ongeveer 418.100 personen gehoorbeperkingen tijdens gesprekken met één ander persoon. Hiervan zijn ongeveer 106.400 personen 75 jaar of ouder. Ongeveer 1.983.000 personen ondervinden gehoorbeperkingen bij een gesprek in een groep van 3 of meer personen. Hiervan zijn ongeveer 440.500 personen 75 jaar of ouder.
Op basis van een onderzoek onder een representatieve groep van volwassenen van 60 jaar en ouder (LASA) wordt het aantal slechthorenden van 60 jaar of ouder in Nederland geschat op 1.256.000. In dit onderzoek is het spraakverstaan in achtergrondruis gemeten.Bij kno-artsen is slechthorendheid de meest gerapporteerde klacht (8,4%, 1,7 per 1000 patiënten, cijfers over 2011).
Neonatale gehoorscreening
Naar Samenvatting ›- Aangeboren slechthorendheid of doofheid komt weinig voor, maar heeft verregaande gevolgen voor de ontwikkeling van het jonge kind. Voor de opsporing hiervan wordt tijdens de 1e levensweken de neonatale gehoorscreening met de OAE-methode uitgevoerd door medewerkers in de jeugdgezondheidszorg (zie Details).
- Zuigelingen die bij herhaling een afwijkende uitslag hebben, worden direct, zonder tussenkomst van de huisarts, verwezen naar een audiologisch centrum (AC), waar verder onderzoek gedaan wordt met de AABR-methode.
- De huisarts wordt door de screenende instantie op de hoogte gesteld. De huisarts is officieel de verwijzer, maar fiatteert deze doorverwijzing pas achteraf.
- Het AC geeft de uitslag door aan de huisarts en het consultatiebureau. Ook na een gunstige uitslag is het nodig alert te blijven op het vroegtijdig onderkennen van slechthorendheid, omdat met de neonatale gehoorscreening alleen gehoorverliezen ≥ 40 dB worden opgespoord en permanent gehoorverlies zich ook pas na de neonatale fase kan manifesteren (zie Details).
- Signalen van ouders die zorgen hebben over het gehoor van hun kind, dienen altijd serieus genomen te worden. Ouders merken gehoorverlies bij hun kind niet altijd op, dus de huisarts en jeugdarts moeten ook alert blijven op het bestaan van een eventueel gehoorverlies (zie Details).
Sinds juni 2006 is de neonatale gehoorscreening in heel Nederland ingevoerd. Gezonde pasgeborenen worden binnen enkele weken thuis of op het consultatiebureau getest door middel van oto-akoestische emissies (OAE), meestal in combinatie met de hielprik. OAE zijn geluiden die worden geproduceerd door de haarcellen in de cochlea wanneer ze een aangeboden geluid verwerken. Kinderen die opgenomen zijn op neonatale intensive care units (NICU’s) of gedurende een langere periode (4 á 5 weken) in het ziekenhuis, worden getest door middel van AABR (Automated Auditory Brainstem Response), dit is een screeningsversie van BERA-onderzoek. Ook kinderen met een grotere kans op auditieve neuropathie worden gescreend door middel van AABR. De AABR test de aanwezigheid van een karakteristiek hersengolfpatroon na het aanbieden van geluid, waarbij in korte tijd een beperkt aantal frequenties wordt aangeboden. De uitkomsten van de AABR komen vrijwel overeen met die van de conventionele ABR (sensitiviteit 100%, specificiteit 96 tot 98%), zodat dit onderzoek – mits goed uitgevoerd – als de gouden standaard wordt beschouwd. De meting van OAE heeft ten opzichte van de ABR een sensitiviteit van meer dan 80% en een specificiteit van minder dan 65%. Kinderen met een onvoldoende resultaat tijdens de eerste screeningsronde waarin getest wordt met OAE, worden tijdens de tweede ronde opnieuw getest met OAE. Als ze dan opnieuw onvoldoende scoren, worden ze tijdens de derde ronde getest met AABR. Daarna volgt bij opnieuw onvoldoende resultaat verwijzing naar een audiologisch centrum voor verder onderzoek zonder tussenkomst van de huisarts.
Het deelnamepercentage van de gehoorscreening door de JGZ is hoog: bijna 98% van de in 2010 geboren kinderen doorliep de benodigde screeningen. Van alle onderzochte kinderen werd 0,3% verwezen naar een audiologisch centrum. Minstens 93% van deze doorverwezen kinderen werd daar onderzocht. Van hen hadden 322 kinderen (62,8%) een normaal gehoor, 76 kinderen (14,8%) unilateraal gehoorverlies en 115 kinderen (22,4%) bilateraal gehoorverlies. Uiteindelijk werden in 2010 via de neonatale gehoorscreening door de JGZ 191 kinderen opgespoord met een gehoorverlies van ≥ 40 dB aan een of beide oren, waaronder 188 kinderen met perceptief gehoorverlies. Via de screening in de NICU’s werden in 2010 nog 101 kinderen opgespoord met een gehoorverlies van ≥ 40 dB aan een of beide oren, zodat in totaal bij 292 kinderen het gehoorverlies via screening vroegtijdig is ontdekt.
Een gunstige uitkomst van de neonatale gehoorscreening is geen garantie voor een goed gehoor op de kinderleeftijd. Met de neonatale gehoorscreening worden gehoorverliezen opgespoord van minimaal 40 dB. Lichte gehoorverliezen worden dus niet herkend. De keuze voor een drempel van 40 dB hangt samen met de negatieve gevolgen ervan voor de ontwikkeling van het kind, de beperkingen van de screeningsapparatuur, en de beschikbaarheid van effectieve interventies. Daarom wordt gesproken van een voldoende of een onvoldoende screeningsresultaat en niet van een normaal of mogelijk afwijkend gehoor. Daarnaast kan permanent gehoorverlies zich ook pas manifesteren na de neonatale periode. Dit later ontstaan gehoorverlies is op te delen in drie categorieën:
- Vertraagd optredend/ontstaan (‘delayed onset’), waarbij de oorzaak van het gehoorverlies al bij de geboorte aanwezig is maar pas na de neonatale gehoorscreening tot uiting komt (vooral door congenitale infecties zoals toxoplasmose, rubella, cytomegalovirus, herpesvirus, syfilis en ernstige perinatale hypoxie).
- Progressief gehoorverlies, waarbij het gehoorverlies mogelijk in een lichte vorm aanwezig is bij de geboorte maar in de loop van het leven toeneemt (door neurodegeneratieve aandoeningen, syndromale aandoeningen, erfelijke vormen van gehoorverlies).
- Verworven gehoorverlies, ontstaan door externe invloeden, zoals het doormaken van een meningitis, het gebruik van ototoxische medicatie, hyperbilirubinemie waarvoor een wisseltransfusie heeft plaatsgevonden, door een trauma of door lawaaibeschadiging.
In een Amerikaans onderzoek werden pasgeborenen onderzocht middels OAE, en als ze daarvoor zakten met AABR. Van de 86.634 kinderen slaagden 1524 kinderen niet voor de OAE, maar wel voor de AABR voor ten minste 1 oor. Op een leeftijd van gemiddeld 9,7 maanden werd 64% van de kinderen die niet slaagden voor OAE, maar wel voor AABR, opnieuw onderzocht (n = 973). Eenentwintig kinderen (30 oren) hadden permanent bilateraal of unilateraal gehoorverlies, 9 (43%) van de kinderen had bilateraal gehoorverlies, 18 (86%) van de kinderen had sensorineuraal gehoorverlies. De onderzoekers concludeerden dat als kinderen die zakken voor de OAE maar slagen voor de AABR, worden gezien als ‘geslaagd’, dat dan bijna een kwart van de kinderen met permanent gehoorverlies op de leeftijd van 9 maanden wordt gemist.
In een retrospectief onderzoek van Weichbold et al. (n = 105 kinderen met permanent bilateraal gehoorverlies van > 40 dB) werd bij 23 (22%) kinderen gehoorverlies vastgesteld na de neonatale gehoorscreening, bij eenderde van deze groep zelfs pas na de leeftijd van 3 jaar. Bij 17 kinderen was sprake van risicofactoren. Uit een retrospectief onderzoek onder 417 kinderen die cochleaire implantaten kregen bleek dat bijna eenderde van deze kinderen wel geslaagd was voor de neonatale gehoorscreening.
In een Chinees onderzoek onder 21.427 peuters die waren geslaagd voor de neonatale gehoorscreening was bij 16 peuters (0,075%) sprake van permanent vertraagd optredend gehoorverlies. Bij 6 van de 16 kinderen was er sprake van risicofactoren, de overige 10 hadden geen risicofactoren.
Conclusie
Ook bij kinderen die slaagden voor de neonatale gehoorscreening dient men alert te blijven op het bestaan van gehoorverlies, vooral als sprake is van risicofactoren (zie onderstaand detail).
Het Joint Committee on Infant Hearing heeft een lijst gepubliceerd met risico-indicatoren voor progressief of vertraagd optredend (‘delayed onset’) gehoorverlies bij kinderen van 1 maand tot en met 2 jaar die een niet-afwijkende uitslag hadden bij neonatale gehoorscreening.
Zorgen van ouders over het gehoor van hun kind dienen serieus genomen te worden. Andersom wordt gehoorverlies echter niet altijd even goed herkend door de ouders. Uit diverse onderzoeken bleek dat de perceptie van ouders geen goede voorspeller was voor gehoorverlies bij kinderen, tenzij er sprake is van ernstig gehoorverlies.
Risico-indicatoren voor permanent, vertraagd optredend (‘delayed onset’) en progressief gehoorverlies bij kinderen
- bezorgdheid van de ouders over gehoor, spraak, taal of ontwikkeling van hun kind;*
- positieve familieanamnese voor gehoorverlies op de kinderleeftijd;*
- opname op een neonatale intensive-careafdeling voor meer dan 5 dagen en/of een van de volgende bijzonderheden: beademing (extracorporele membraanoxygenatie), ototoxische medicatie, lisdiuretica en hyperbilirubinemie waarvoor wisseltransfusie heeft plaatsgevonden;
- congenitale infectie: cytomegalovirus,* herpes, rubella, syfilis en toxoplasmose;
- craniofaciale dysmorfieën: afwijkingen aan oorschelp, gehoorgang, temporaal bot of de aanwezigheid van een bijoortje of preauriculair putje;
- uiterlijk kenmerk, zoals een witte haarlok, dat past bij een syndromale aandoening waarbij gehoorverlies beschreven is;
- syndroom dat samengaat met vertraagd optredend* dan wel progressief gehoorverlies: onder andere neurofibromatose, osteopetrosis, syndroom van Usher, Waardenburg, Alport, Pendred, Jervell of Lange-Nielsen;
- neurodegeneratieve aandoening* (onder andere ziekte van Hunter) en sensorimotorische aandoeningen (onder andere ataxie van Friedreich en syndroom van Charcot-Marie-Tooth);
- met positieve kweekuitslag bevestigde postnatale infectie die kan samengaan met gehoorverlies, inclusief bevestigde bacteriële en virale (met name herpes en varicella) meningitis;*
- schedeltrauma, met name schedelbasis- en temporaalbotfracturen;*
- chemotherapie.*
* Risico-indicatoren vooral van toepassing in het kader van vertraagd optredend gehoorverlies.
Bron: Korver 2008
Etiologie
Naar Samenvatting ›Slechthorendheid:
- kan het gevolg zijn van een geleidingsverlies en/of een perceptief verlies
- kan eenzijdig of dubbelzijdig optreden
Geleidingsverlies
Naar Samenvatting ›Geleidingsverlies:
- wordt veroorzaakt door afwijkingen aan de gehoorgang, het trommelvlies of het middenoor, waaronder de gehoorbeenketen
- heeft vaak een gunstig beloop of is goed te behandelen
- heeft als meest voorkomende oorzaken:
- afsluitende cerumenproppen (zie Details)
- otitis media acuta
- otitis media met effusie; deze aandoening kan tot langdurig, wisselend geleidingsverlies leiden en komt vooral voor bij kinderen (zie NHG-Standaard Otitis media met effusie bij kinderen) en bij mensen met een verstandelijke beperking
Progressief geleidingsverlies kan het gevolg zijn van otosclerose of van een cholesteatoom.
- Otosclerose is een overmatige botwoekering of botgroei op en rondom de stijgbeugel in het middenoor, waardoor de beweeglijkheid van de stijgbeugel langzaam afneemt.
- Ongeveer 10% van de bevolking heeft enige vorm van otosclerose, maar klinische symptomen komen bij minder dan 1 op de 100 mensen voor.
- Otosclerose begint vaak tussen het 20e en 40e levensjaar, voornamelijk bij vrouwen, en is deels erfelijk bepaald.
- Bij 20-40% van de vrouwen met otosclerose versnelt de aandoening tijdens de zwangerschap.
- Bij otosclerose betreft het meestal een geleidingsverlies, maar het gehoorverlies kan ook perceptief of gemengd van aard zijn (zie Details).
- Een cholesteatoom is een ophoping van epitheel in het middenoor met opstapeling van keratine, waarbij superinfecties met otorroe, ostitis en mucosa-inflammatie met granulaties kunnen optreden. Chronische otitis media kan zowel het gevolg zijn van een cholesteatoom als zich in uitzonderingsgevallen ontwikkelen tot een cholesteatoom (zie Details).
Traumata, bijvoorbeeld door manipulatie in de gehoorgang (met (watten)staafjes of iatrogeen door uitspuiten), of acute drukveranderingen (barotrauma), zoals bij een klap op het oor, een knal (bijvoorbeeld door vuurwerk) of duiken, kunnen leiden tot een trommelvliesperforatie met acuut geleidingsverlies en soms ook perceptief verlies. Een schedelbasisfractuur kan zowel geleidingsverlies (bijvoorbeeld door een hematotympanon) als perceptief verlies veroorzaken.
De diagnose cerumen (ICPC-code H81) wordt in de huisartsenpraktijk voor alle leeftijden 26 keer per 1000 personen per jaar gesteld. Het komt het meest voor op oudere leeftijd, bij mannen iets vaker dan bij vrouwen. Bij mannen en vrouwen van 45 tot 64 jaar komt het 35 respectievelijk 29 per 1000 per jaar voor en tussen 65 en 74 jaar 48 respectievelijk 41 per 1000 per jaar. Boven de 75 jaar komt het bij 73 respectievelijk 72 per 1000 mannen per jaar voor.
Otosclerose is een aandoening die het bot van het labyrintkapsel aantast. Het primair gevormde bot wordt door een veranderd botmetabolisme omgebouwd tot spongieus bot met nadien secundaire botvorming. Bij zo’n 10% van de Kaukasische bevolking wordt histologisch otosclerose gevonden. Bij de meeste mensen geeft dit niet of nauwelijks klachten, maar als de botomvormingshaarden rond de stijgbeugelvoetplaat worden gevormd, leidt dit tot fixatie ervan. Dit leidt in minder dan 1% van de bevolking tot klinische otosclerose. Soms worden de haarden ook rond de cochlea gevormd en kan sprake zijn van een perceptief verlies, wat verklaard kan worden door het vrijkomen van toxische metabolieten vanuit de otosclerotische laesies in de perilymfe. Otosclerose komt zeer zelden voor bij personen van Centraal-Afrikaanse of Aziatische oorsprong. De incidentie is bij vrouwen ongeveer 2 maal zo hoog als bij mannen. Het begint vaak tussen het 20e en 40e levensjaar, en tijdens een zwangerschap. Er is sprake van zowel genetische als lokale en omgevingsfactoren. Bij 25 tot 50% van de patiënten is een autosomaal dominante overerving met wisselende penetrantie aantoonbaar. Behandeling kan plaatsvinden met zowel een operatie als met een hoortoestel. Bij sterk uitgesproken perceptief gehoorverlies vormt cochleaire implantatie een mogelijkheid tot gehoorverbetering.
Het cholesteatoom is een zeldzame aandoening. De incidentie is 3 per 100.000 kinderen per jaar, in alle leeftijdsgroepen 9,2 per 100.000 personen per jaar, en komt dus veel vaker voor bij volwassenen. Het komt iets vaker voor bij mannen (58%) dan bij vrouwen (42%) en is in 4% bilateraal. De aandoening kan congenitaal of verworven zijn. Cholesteatoom wordt gevormd door een laagsgewijs opgebouwde massa van keratine, afkomstig van het trommelvlies. Het stratum germinativum, de matrix, blijft keratine produceren, wat in de nauwe ruimten van het middenoor en koepelholte niet weg kan, en door druk en inflammatie in zijn omgeving grote verwoestingen kan aanrichten. Behalve druk zijn ook lysosomale en botafbraakenzymen, macrofagen, fibroblasten en osteoclasten verantwoordelijk voor de destructieve werking. Klachten en symptomen kunnen verschillende vormen aannemen, afhankelijk van locatie en omvang van de destructie, zoals gehoorverlies van het geleidingstype, perceptief of gemengd, perifere facialisuitval, duizeligheid, tekenen van een acute mastoïditis, meningitis en hersenabces. Vroege opsporing zou complicaties zoals blijvend gehoorverlies kunnen voorkomen, maar is vrijwel onmogelijk, omdat specifieke symptomen bij de anamnese en afwijkingen bij otoscopie meestal ontbreken.
Het blijkt in de praktijk lastig te zijn om onderscheid te maken tussen een otitis media en een cholesteatoom, beide ziektebeelden kunnen er bij otoscopie voor een onervaren huisarts hetzelfde uitzien. Uit een onderzoek van Åberg et al. van patiënten in de tweede lijn (n = 180) bleek dan ook dat 38% van de gevallen pas tijdens de operatie werd ontdekt. Er waren in dit onderzoek geen significante risicofactoren, behalve een eerdere ooroperatie en de aanwezigheid van palatoschisis. Toch zijn er belangrijke signalen die de huisarts alert moeten maken op een cholesteatoom. Bij otoscopie is het belangrijk om het gehele trommelvlies goed te beoordelen. Een progressief ingetrokken trommelvlies, waarin een ruimte ontstaat die zich vult met squameus keratine, zichtbaar als een witte massa achter het trommelvlies, wijst op een cholesteatoom.
Een van de belangrijkste risicofactoren in de voorgeschiedenis is chronische of recidiverende otitis media. Verder moet de huisarts alert zijn bij patiënten met syndromen of aandoeningen die een verhoogd risico geven op het ontwikkelen van een cholesteatoom, zoals het syndroom van Down en palatoschisis. Bij kinderen moet bij de anamnese aandacht zijn voor de spraak- en taalontwikkeling. Gehoorverlies op basis van een OME geeft tijdelijk een spraak- en taalachterstand, terwijl men bij een cholesteatoom een acute knik in de spraak- en taalontwikkeling ziet, die zich niet herstelt.
Een chronische otitis met cholesteatoom vereist bijna altijd operatieve verwijdering, al dan niet in combinatie met een reconstructie. Cholesteatoom heeft een hoge recidieffrequentie.
Perceptief verlies
Naar Samenvatting ›Perceptief verlies:
- wordt veroorzaakt door aandoeningen van het slakkenhuis, de gehoorzenuw of het centrale auditieve zenuwstelsel
- is meestal irreversibel, waardoor de patiënt is aangewezen op hulpmiddelen
- gaat vaak gepaard met recruitment. Hierbij zijn patiënten niet in staat zachte geluiden waar te nemen en zijn ze tegelijkertijd overgevoelig voor harde geluiden (zie Details). Daarnaast treedt vervorming van geluid op; hierdoor hoort de patiënt soms de gesproken woorden wel, maar verstaat ze niet
Wanneer men een normaal gehoor heeft kan men zeer zachte geluiden waarnemen en tegelijkertijd zeer harde geluiden verdragen. Het niveau van onaangename luidheid ligt voor normaalhorenden tussen de 90 en 100 dB HL (hearing level). Slechthorenden daarentegen kunnen geen zachte geluiden waarnemen, maar hebben meestal wel last van harde geluiden. Voor hen kan het niveau van onaangename luidheid wel op 75 dB HL liggen. Dit betekent dat het dynamisch bereik van het gehoor, dus de geluidniveaus die liggen tussen de drempel van het geluid en het niveau waar het geluid onaangenaam hard wordt, aan 2 kanten aangetast is. Het gevolg is dat het normale traject van de luidheid, van zacht klinkend tot hard, bij slechthorenden in een beperkte range van intensiteiten wordt afgelegd. Net boven de drempel klinkt het geluid direct sterk en bij 75 dB HL begint het al onaangenaam hard te klinken. Deze versnelde toename van de luidheid heet ‘recruitment’. Het verschijnsel is kenmerkend voor een cochleaire slechthorendheid. Het probleem van de abnormaal snelle toename van de luidheid manifesteert zich in het bijzonder in het spraakverstaan. Zachte spraak wordt niet gehoord of verstaan, maar bij het verhogen van het niveau klinkt deze al snel hard of zelfs te hard. In het dagelijks leven kan stemverheffing leiden tot de bekende reactie: ‘Je hoeft niet zo te schreeuwen hoor, ik ben niet doof.’ Bij een normaal stemgebruik verstaat de slechthorende slecht en bij een stemverheffing is de luidheid voor de patiënt al snel hoog.
Oorzaken
Naar Samenvatting ›- De oorzaken van perceptief verlies zijn vooral afhankelijk van de leeftijd waarop de slechthorendheid zich openbaart.
- Ernstige perceptieve gehoorstoornissen komen bij kinderen weinig voor (ongeveer 1 tot 2 op de 1000 kinderen) (zie Details).
- Op volwassen leeftijd kan perceptief verlies (zie Details) ontstaan door overbelasting door geluid (zoals luide muziek, lawaai op het werk) of door veel minder vaak voorkomende oorzaken (zoals de ziekte van Ménière, ototoxische geneesmiddelen, een acusticusneurinoom en genetische afwijkingen).
- Bij het zeldzaam voorkomende plotseling gehoorverlies (sudden deafness) ontstaat ineens (binnen enkele seconden tot minuten of binnen een periode van maximaal 3 dagen) gehoorverlies van ten minste 30 dB (zie Details).
- Bij slechts 10 tot 15% van de patiënten met plotseling gehoorverlies zijn oorzakelijke aandoeningen aantoonbaar (vaak bacteriële of virale infecties).
- Deze aandoening is vrijwel altijd eenzijdig.
- Bij 1/3 van de patiënten herstelt het gehoor volledig, bij 1/3 is er verbetering, maar blijft de restschade groot, en bij de overige patiënten verbetert het gehoor helemaal niet.
- Vanaf het 30e jaar neemt het gehoor per decennium af met ongeveer 3 dB in de lage frequenties, zowel bij mannen als bij vrouwen. Voor de hoge frequenties is dit ongeveer 8 dB voor vrouwen en 13 dB voor mannen. Dit maakt bij ouderen presbyacusis veruit de meest voorkomende oorzaak van slechthorendheid. Het gaat om perceptief gehoorverlies dat zich vrijwel bij alle oudere personen voordoet en waarschijnlijk veroorzaakt wordt door een samenspel van factoren (zie Details). Bij patiënten met het syndroom van Down (bij wie van jongs af aan vaak sprake is van langdurig conductief gehoorverlies) kan presbyacusis al vanaf het 35e jaar optreden.
Ongeveer 1 tot 1,5 per 1000 levend geboren kinderen heeft een permanent gehoorverlies groter dan 40 dB. Nederlandse onderzoekers deden onderzoek naar de oorzaak hiervan bij 185 kinderen die bekend waren bij een audiologisch centrum, en verrichtten daarnaast een systematische review. In het onderzoek werd bij 39% van de kinderen een erfelijke oorzaak gevonden, bij 30% een verkregen oorzaak, bij 7% een mengeling van oorzaken en bij 24% was de oorzaak niet bekend. Uit de review kwam naar voren dat ongeveer 30% van de slechthorendheid bij kinderen erfelijk is, 19% verkregen en 48% onbekend. Uit een onderzoek onder 179 kinderen (leeftijd 3 tot 5 jaar) met permanent gehoorverlies bleek bij 8% (14 kinderen) sprake te zijn van een congenitale CMV infectie. Onder kinderen met ernstig gehoorverlies had 23% (9/39) van de kinderen een congenitale CMV-infectie.
Slechthorendheid is een genetisch sterk heterogene aandoening. In het menselijk genoom zijn ongeveer 140 loci en 60 genen gevonden voor slechthorendheid zonder dat er sprake is van een syndroom waarbij ook afwijkingen aan andere organen voorkomen. De overerving is meestal (60 tot 70%) autosomaal recessief, minder vaak (20 tot 30%) autosomaal dominant en zelden (2%) X-gebonden.
Meningitis is een risicofactor voor het ontstaan van slechthorendheid: in een cohort van 628 kinderen die een bacteriële meningitis hadden doorgemaakt was 7% van de kinderen perceptiedoof. Uit een systematische review bleek dat meningitis in 34% van de gevallen tot gehoorverlies leidt. Na een doorgemaakte meningitis is gehooronderzoek zinvol.
Lawaai-expositie is de meestvoorkomende oorzaak van perceptieslechthorendheid. Expositie aan hard geluid gedurende een bepaalde tijd leidt tot gehoorbeschadiging en tinnitus. Deze beschadiging is cumulatief. Het beschadigingspatroon hangt af van de frequentie-inhoud (hoogfrequent geluid is schadelijker), van de geluidsintensiteit (luidheid), de expositieduur en de gevoeligheid voor beschadiging. Een intens hard geluid van korte duur, zoals een geweerschot van meer dan 140 dB, kan onmiddellijk een ernstige en permanente gehoorbeschadiging tot gevolg hebben. Blootstelling aan een wat minder hard geluid leidt vaak tot een tijdelijke verlaging van de gehoordrempel, kenmerkend gelegen tussen 3000 en 6000 Hz. Duurt de expositie langer, dan wordt deze gehoorbeschadiging permanent. Een lawaaibeschadiging wordt gekenmerkt door gehoorverlies, net name voor de hoge tonen, en oorsuizen, veelal fluitend van karakter. Bij toonaudiometrie wordt een hoogfrequent perceptief gehoorverlies gemeten. In het begin wordt een dip gevonden tussen 4000 en 6000 Hz, in een later stadium worden ook de midden- en lage frequenties aangetast. Er bestaat een sterke recruitment, waardoor de spraakverstaansvaardigheid relatief ernstig is verstoord.
De ziekte van Ménière is een weinig frequent voorkomende aandoening, die wordt gekenmerkt door 1) één- of tweezijdig fluctuerend, progressief, matig ernstig perceptief gehoorverlies; 2) aanvalsgewijs optredende draaiduizeligheid, vaak met vegetatieve verschijnselen; 3) tinnitus in het aangedane oor. Ook is vaak sprake van een drukkend gevoel in het aangedane oor. De patiënt klaagt meestal niet over het gehoor omdat gehoorverlies (en oorsuizen) late symptomen zijn. De pathogenese is grotendeels onduidelijk.
Slechthorendheid door ototoxische geneesmiddelen is zeldzaam. De belangrijkste ototoxische stoffen zijn zware metalen (kwik, lood, arseen), koolmonoxide, salicylaten (zoals acetylsalicylzuur) in hoge dosis, antimalariamiddelen (kinine), aminoglycosidenantibiotica (zowel systemisch als in oordruppels, zoals (dihydro)streptomycine, neomycine, kanamycine, gentamicine, amikacine, tobramycine), antimitotica (chemotherapeutica zoals cisplatinum en derivaten), diuretica (furosemide, etacrynezuur) in hoge dosis of gecombineerd met aminoglycosiden, chloorhexidine, alcohol. Antibiotica zijn verantwoordelijk voor 75% van de gevallen van slechthorendheid door ototoxische middelen, 15% wordt veroorzaakt door kinine- en salicylpreparaten, soms zijn cytostatica of lisdiuretica de boosdoener.
Het acusticusneurinoom of de brughoektumor is een zeldzaam voorkomende tumor. De brughoek is de hoek die gevormd wordt door de hersenstam en het cerebellum. Aan de voorzijde is deze ruimte begrensd door het os petrosum. Hier bevindt zich de inwendige gehoorgang met daarin de nervus vestibularis superior en inferior, de nervus facialis en de nervus cochlearis in hun verloop naar de hersenstam. In deze ruimte, die normaal met liquor is gevuld, kunnen tumoren ontstaan die door compressie van de nervus vestibulocochlearis aanleiding geven tot een ipsilateraal perceptief gehoorverlies en uitval van het evenwichtsorgaan. Het gehoorverlies is unilateraal, met een typisch relatief sterk verminderde spraakdiscriminatie in verhouding tot de gemeten toondrempel. Evenwichtsklachten staan niet op de voorgrond, door de langzame uitval kan ongemerkt een goede centrale compensatie optreden. Vaak gaat het gehoorverlies gepaard met tinnitus. Als de tumor zich uitbreid ontstaan ernstige afwijkingen uiteindelijk leidend tot de dood. De meeste patiënten presenteren zich echter met een unilateraal perceptief gehoorverlies als de tumor nog klein is.
In Nederland treedt plotseling gehoorverlies op bij 8 per 100.000 patiënten per jaar, voornamelijk volwassenen tussen de 30 en 60 jaar oud. Deze patiënten ervaren vaak tevens duizeligheid, oorsuizen, of beiden. Plotseling gehoorverlies kan veroorzaakt worden door hoofdletsel, plotselinge drukverandering (duiken of vliegen), ernstige infecties (zoals meningitis), en waarschijnlijk spelen ook virale infecties, gestoorde afweerreacties en doorbloedingsstoornissen een rol. Daarnaast zijn er nog zeldzame oorzaken als een brughoektumor. Echter slechts bij 10 tot 15% van de patiënten kan een oorzaak worden gevonden.
Hoe kleiner het gehoorverlies, hoe groter de kans op herstel. De kans op herstel is het grootst in de eerste weken, na 3 tot 6 maanden is over het algemeen geen verder herstel meer te verwachten. Als er een oorzaak gevonden is zal de behandeling daarop gericht zijn. Patiënten bij wie geen oorzaak wordt gevonden, krijgen soms een proefbehandeling met steroïden. Andere behandelingen die worden onderzocht zijn antivirale middelen, vaatverwijders en vasoactieve stoffen, hyperbare zuurstof en bloedverdunners. Het effect van al deze middelen is onvoldoende aangetoond.
De kno-arts zal bij plotseling gehoorverlies standaard kno-onderzoek en aanvullend onderzoek (audiologisch onderzoek, laboratoriumonderzoek, op indicatie nystagmografie, X-thorax en/of een MRI-scan) verrichten, en zal op indicatie andere specialisten consulteren of een doorverwijzing maken voor het medisch maatschappelijk werk (via een audiologisch centrum). Snelle verwijzing is belangrijk om een eventuele oorzaak te kunnen opsporen en behandelen, en om als geen oorzaak gevonden wordt eventueel nog te kunnen starten met een proefbehandeling met orale corticosteroïden. Als het gehoorverlies al langer dan 10 tot 14 dagen bestaat, wordt geen medicatie meer voorgeschreven en moet het spontane herstel worden afgewacht.
Links voor patiënten met plotseling gehoorverlies:
- Nederlands Centrum voor Plots- en Laatdoofheid (www.ggmd.nl/voor-wie/plots-en-laatdoven);
- Stichting Plotsdoven (www.stichtingplotsdoven.nl).
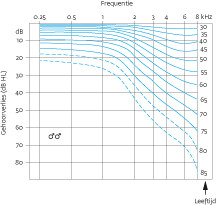
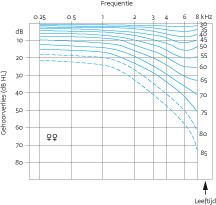
Vanaf ongeveer het dertigste levensjaar gaat het gehoor afnemen. In eerste instantie laat het audiogram een symmetrisch perceptief gehoorverlies zien, het meest uitgesproken in de hoge frequenties. Met het stijgen van de leeftijd neemt het gehoorverlies in de hoge frequenties toe. Daarnaast breidt het zich uit naar de lagere frequenties.
Mannen zijn vaker aangedaan dan vrouwen, en ook verloopt de afname van het gehoor bij hen sneller. Zie figuur 1a en 1b en tabel 2 (uit www.audiologieboek.nl).
Het gehoorverlies dat optreedt op oudere leeftijd is een resultante van de fysiologische veroudering en de inwerking van exogene factoren, zoals lawaai, doorgemaakte otitiden en bijvoorbeeld ototoxiciteit. Bij de etiologische beschouwing van presbyacusis worden deze exogene factoren buiten beschouwing gelaten. Aan het ontstaan van presbyacusis dragen enerzijds een erfelijke aanleg en anderzijds degeneratieve processen bij. Deze degeneratie treedt bijvoorbeeld op ten gevolge van een verminderde doorbloeding, een afname van neurotransmitters, een intracellulaire ophoping van katabolieten, of mitochondriële DNA-deleties. Iedere factor leidt tot een ander histologisch beschadigingspatroon van het binnenoor, en deze uiten zich in een ander frequentiedomein en in een verschillende spraakverstaansvaardigheid. Combinaties zijn mogelijk, daarnaast spelen de otologische voorgeschiedenis, genetische predispositie en de mate van lawaaiexpositie in het verleden een rol.
| 125 Hz | 250 Hz | 500 Hz | 1000 Hz | 2000 Hz | 4000 Hz | 8000 Hz | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| M/V | M | V | M | V | M | V | M | V | M | V | M | V | M | V |
| Leeftijd | ||||||||||||||
| 20 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 | 0 |
| 30 | 0 | 0 | 0 | 0 | 1 | 1 | 1 | 1 | 1 | 1 | 2 | 1 | 3 | 2 |
| 40 | 2 | 2 | 2 | 2 | 2 | 2 | 2 | 2 | 3 | 3 | 8 | 4 | 11 | 7 |
| 50 | 3 | 3 | 3 | 3 | 4 | 4 | 4 | 4 | 7 | 6 | 16 | 9 | 23 | 15 |
| 60 | 5 | 5 | 5 | 5 | 6 | 6 | 7 | 7 | 12 | 11 | 28 | 16 | 39 | 27 |
| 70 | 8 | 8 | 8 | 8 | 10 | 10 | 11 | 11 | 19 | 16 | 43 | 24 | 60 | 41 |
Risicofactoren en risicogroepen
Naar Samenvatting ›- Risicofactoren voor progressief of vertraagd (delayed onset) optreden van gehoorverlies bij kinderen < 2 jaar met een niet-afwijkende uitslag bij neonatale gehoorscreening zijn:
- een positieve familieanamnese voor gehoorverlies op kinderleeftijd
- congenitale en postnatale infecties
- langdurige opname op een neonatale intensivecareafdeling
- bepaalde syndromale, neurodegeneratieve en sensorimotorische aandoeningen
- schedeltrauma
- ototoxische geneesmiddelen
- Bij oudere kinderen en volwassenen is langdurige blootstelling aan lawaai de belangrijkste risicofactor (naast de zojuist genoemde risicofactoren). Daarbij kan men denken aan jongeren (audioapparatuur, luid afgestelde hoofdtelefoons, popconcerten) (zie Details), motorrijders (windlawaai) en beoefenaars van bepaalde beroepen (onder wie ook musici) (zie Details).
- Een geluidsniveau dat pijn, piepen, oorsuizen of een tijdelijk gevoel van blokkade in de oren veroorzaakt, kan bij langdurige expositie op termijn tot perceptief gehoorverlies leiden. Ook zijn er aanwijzingen dat roken en diabetes mellitus type 2 het risico op slechthorendheid verhogen (zie Details).
- Bijna 1 op de 3 personen met een verstandelijke beperking is slechthorend, bij patiënten met het syndroom van Down is dit meer dan de helft. Daarom wordt geadviseerd bij deze groepen regelmatig gehooronderzoek te doen. Het gehoorverlies is bij personen met een verstandelijke beperking meestal ook ernstiger dan bij de algemene bevolking (zie Details).
In 1989 werd geschat dat jaarlijks ruim 21.500 Nederlandse jongeren gehoorschade oplopen door blootstelling aan harde muziek. Aangenomen mag worden dat dit aantal inmiddels aanzienlijk hoger ligt, onder meer door de populariteit van persoonlijke muziekspelers zoals mp3-spelers. Onderzoek uit de Verenigde Staten toont aan dat het aantal Amerikaanse jongeren tussen 12 en 19 jaar met gehoorverlies in 11 jaar tijd met eenderde is gestegen naar 20%. De EU Scientific Committee on Emerging and Newly Identified Health Risks (SCENIHR) concludeerde dat 5 tot 10% van de jongeren die regelmatig naar PMP’s (Personal Music Players) luisteren een hoog risico op gehoorschade lopen. De Nationale Hoorstichting heeft de digitale mp3-check ontwikkeld, samen met het AMC en LUMC. Met deze test is snel online na te gaan of het luistergedrag schadelijk is voor het gehoor. In Nederland kwamen Dreschler en De Laat na een analyse van 100.000 uitvoeringen van de mp3-check (https://www.oorcheck.nl/test-jezelf/mp3-check/) tot de conclusie dat 24% van de PMP-gebruikers zijn gehoor overbelast, dat wil zeggen dat zij boven de arbonorm van Leq (40 upw) = 80 dB zitten; 8% zit zelfs boven de 90 dB. Muchnik et al. vonden dat 25% van de PMP-gebruikers hun PMP riskant hard zetten (boven de arbonorm) wanneer ze luisteren onder alledaagse rumoerige omstandigheden. Onderzoek naar dit groeiende probleem is nog recent en schaars, zodat betrouwbare schattingen niet eenvoudig gemaakt kunnen worden.
Om inzicht te verschaffen in het risicogedrag van Nederlandse jongeren heeft de Nationale Hoorstichting onderzoek laten uitvoeren onder 130.000 bezoekers van muzieklocaties en -evenementen. De resultaten uit dit onderzoek zijn verontrustend: 93% van de bezoekers loopt risico op permanente gehoorschade door blootstelling aan harde muziek. Maar liefst 82% van de bezoekers lijkt erop te vertrouwen dat de discotheek beschermende maatregelen treft om het gehoor van bezoekers te beschermen, of dat de overheid die maatregelen oplegt. Slechts 4% van de bezoekers draagt gehoorbescherming, 80% denkt dat gehoorbescherming de muziekbeleving negatief beïnvloedt. Vrouwen hebben meer klachten na het uitgaan en beschermen hun gehoor minder dan mannen. Meer dan de helft (54%) denkt dat het niet nodig is gehoorbescherming te dragen als het gehoor nog goed is.
De Nationale Hoorstichting heeft eind 2012 de proefperiode van het Oorveiligproject afgerond. Zeven bekende clubs testten een jaar lang een pakket maatregelen die het risico op gehoorschade bij bezoekers en personeel moesten reduceren. Een innovatief onderdeel was het meetsysteem, dat 24 uur per dag het geluidsniveau registreerde en online afgelezen kon worden. Daarnaast moest het publiek geïnformeerd worden over het risico op gehoorschade, en gehoorbescherming moest beschikbaar gesteld worden. De meerderheid van de clubs had veel moeite om te voldoen aan de geluidsnorm van maximaal 103 dB, gemeten per kwartier. De Hoorstichting heeft alle gevonden obstakels en oplossingen op een rij gezet en gepubliceerd op www.oorveilig.nl. Clubs die kunnen aantonen aan de voorwaarden te voldoen, kunnen in aanmerking komen voor het Oorveiligcertificaat.
Lawaaislechthorendheid (noise induced hearing loss) maakt onderdeel uit van het ruimere begrip beroepsslechthorendheid of beroepsgehoorbeschadiging (occupational hearing loss). Lawaai op de werkplek is de belangrijkste oorzaak van beroepsslechthorendheid. Ook andere factoren kunnen een rol spelen, eventueel in combinatie met lawaai, zoals chemische stoffen of medicijnen die ototoxisch kunnen zijn.
In 2011 zijn 2758 meldingen van lawaaislechthorendheid gedaan. Slechthorendheid is vooral een probleem van de oudere werknemer. In de jongere leeftijdscategorieën is het percentage klachten van slechthorendheid minder dan 3%. Bijna 10% van de 50-plussers heeft problemen door slechthorendheid. In beroepen met communicatieve en veiligheidseisen is slechthorendheid een belangrijk risico voor arbeidsuitval. RIVM heeft in 2005 berekend dat de bijdrage aan slechthorendheid door lawaai op het werk ligt tussen 12,6 en 22,4%. Naar schatting zijn in de beroepsleeftijd van 20 tot 65 jaar ongeveer 30.000 mensen slechthorend door hun werk. De meldingen aan het Nederlands Centrum voor Beroepsziekten (NCvB) laten elk jaar eenzelfde leeftijdsverdeling zien.
Bijna 30% van de Europese werknemers staat meer dan een kwart van de werktijd bloot aan schadelijke geluidniveaus. In Nederland staan ongeveer 900.000 mensen bloot aan overmatig geluid tijdens het uitoefenen van hun beroep. De bouwnijverheid (bouwvakkers), transport (chauffeurs), overheid (defensie, politie), industrie (hout en metaal), muziek (orkesten, dj’s) en agrarische sector zijn de sectoren waar hoge geluidsniveaus voorkomen. Ook binnen sectoren waar men niet zo gauw aan denkt, komt schadelijk geluid voor. Voorbeelden zijn de sectoren recreatie, onderwijs en verzorging, zoals zwembaden, sportzalen en kinderdagverblijven. De meeste meldingen komen uit de bouwnijverheid. De bouwnijverheid nodigt bouwvakkers periodiek uit voor een preventief medisch onderzoek.
Werknemers komen meestal niet op het spreekuur van de bedrijfsarts vanwege hun slechthorendheid maar vanwege de gevolgen ervan. Slechthorendheid kan participatieproblemen tot gevolg hebben, vooral in situaties waarin hoge auditieve eisen worden gesteld. Voorbeelden zijn de communicatie-eisen voor docenten en managers, en het horen van waarschuwingssignalen. Slechthorendheid door lawaai is een vermijdbare beroepsziekte. De preventie lijkt simpel: zorg dat het gehoor wordt beschermd tegen te hoge geluidniveaus. Een aantal branches heeft structurele aandacht voor de arbeidshygiënische strategie, zoals de sector podiumkunsten. Orkesten hebben bijvoorbeeld aandacht voor programmering, rusttijden en afschermen van de musici van te hoge geluidniveaus. In veel branches ligt een uitdaging voor een structurele aanpak. De aanpak start met inzicht te krijgen in de grootte van het probleem door metingen van de geluidblootstelling aan de persoon zelf door dosimetrie, en inzicht in de benodigde auditieve eisen. Veel situaties op de werkvloer worden gekenmerkt door de combinatie van omgevingslawaai en communicatie-eisen of auditieve eisen in verband met veiligheid of productkwaliteit. Bij de toepassing van gehoorbescherming moet hiermee rekening worden gehouden.
In een patiëntcontroleonderzoek (n = 3303), dat onderdeel uitmaakte van een grootschalig gezondheidsonderzoek in de bevolking, bleek roken na correctie voor andere variabelen een onafhankelijke risicofactor voor latere slechthorendheid (oddsratio 2,1; 95%-BI 1,5 tot 2,9); van alcoholgebruik kon dat niet worden aangetoond. Dat roken een onafhankelijke risicofactor voor slechthorendheid is, bleek ook uit een bevolkingsonderzoek onder 3753 personen van 48 tot 92 jaar. De oddsratio na correctie voor andere variabelen was voor roken 1,7 (95%-BI 1,3 tot 2,2) en voor passief roken 1,9 (95%-BI 1,01 tot 3,7).
Uit een patiëntcontroleonderzoek in de huisartsenpraktijk onder 55-plussers (n = 1184) bleek dat ongeveer 2/3 van de patiënten met diabetes mellitus type 2 (n = 86) slechthorend was versus een derde van de vergelijkbare personen zonder diabetes. In een bevolkingsonderzoek (n = 3571) met 344 patiënten met diabetes mellitus bleken na correctie voor verstorende variabelen patiënten met diabetes mellitus slechter te horen dan controlepersonen.
In een dwarsdoorsnedeonderzoek werden 53 kinderen (gemiddelde leeftijd 10,3 jaar) met een verstandelijke handicap audiometrisch getest. Bij 42,3% van de kinderen met het syndroom van Down en bij 14,8% van de kinderen zonder het syndroom van Down werd een slechthorendheid gemeten van 25 dB of meer. Meestal betreft het een geleidingsstoornis ten gevolge van middenoorproblemen en tubaire disfunctie. In een dwarsdoorsnedeonderzoek naar de prevalentie van gehoorverlies onder 1598 personen met een verstandelijke beperking, was de prevalentie van slechthorendheid 30,3% (95%-BI 27,7 tot 33,0). De prevalentie varieerde van 7,5% (95%-BI 3,6 tot 13,3) in de subgroep van 18- tot 30-jarige verstandelijk gehandicapten zonder het syndroom van Down, tot 100% (95%-BI 79,4 tot 100) bij 60-plussers met het downsyndroom. De leeftijdsgerelateerde stijging in prevalentie bij patiënten met het syndroom van Down treedt ongeveer 3 decennia eerder op dan bij de algemene populatie, bij verstandelijk gehandicapten zonder het syndroom van Down een decennium eerder.
De Nederlandse Vereniging van Artsen in de Zorg voor Verstandelijk Gehandicapten heeft richtlijnen geformuleerd voor diagnostiek en behandeling van slechthorendheid bij mensen met een verstandelijke handicap. Verstandelijk gehandicapten vragen zowel bij de diagnostiek, maar zeker ook bij de begeleiding en behandeling van slechthorendheid een aparte benadering. In een populatie van verstandelijk gehandicapten is een aangepaste fluisterspraaktest ontwikkeld, waarbij de onderzoeker éénlettergrepige woorden fluistert en (zo mogelijk) de bijbehorende afbeeldingen aanwijst op een plaatjeskaart. Vergeleken met een audiogram was de sensitiviteit van deze kaart hoog: 93% (95%-BI 80 tot 98); de specificiteit was 90% (95%-BI 68 tot 99).
Voor mensen met het syndroom van Down wordt een levenslange 3-jaarlijkse gehoorscreening aanbevolen. Voor mensen met een verstandelijke handicap niet veroorzaakt door het syndroom van Down worden gehoortests aanbevolen op de leeftijd van 5, 10 en 15 jaar en vanaf het 50e jaar elke 5 jaar.
Gevolgen voor school, werk en psychosociaal functioneren
Naar Samenvatting ›- Schoolgaande kinderen en werkenden (zie Details) met gehoorproblemen hebben meer last van vermoeidheid na school of na het werk omdat luisteren hun veel inspanning en concentratie kost. Ze zijn vaker ziek of afwezig van werk in verband met stressgerelateerde klachten, vooral als ze weinig steun van collega’s of leidinggevenden ervaren.
- Slechthorendheid kan zich bij kinderen uiten in gedragsproblemen. Bij ouderen is slechthorendheid sterk geassocieerd met een verminderd psychosociaal welbevinden en cognitief functioneren (zie Details). Slechthorende ouderen zullen eerder de stilte opzoeken en feestjes vermijden.
- Psychosociale klachten (zoals angst, psychische vermoeidheid, stress, somatisatie, depressieve gevoelens en eenzaamheid) komen meer voor bij slechthorenden dan bij normaalhorenden. Ook de partner kan last ondervinden van de gehoorproblemen van de ander.
Invloed op taal-spraakontwikkeling en psychosociaal functioneren
In een dwarsdoorsnedeonderzoek onder 6581 schoolkinderen was bij 55 kinderen (0,9%) sprake van mild gehoorverlies (16 tot 40 dB in het beste oor). Kinderen met mild sensorineuraal gehoorverlies en kinderen zonder gehoorverlies scoorden vergelijkbaar voor taal, lezen, gedrag en door ouders en kinderen gerapporteerde kwaliteit van leven. Het fonologische korte termijn geheugen was slechter bij de kinderen met gehoorverlies. Andere onderzoeken concluderen dat kinderen met een licht gehoorverlies (15 tot 30 dB) slechter spraak kunnen verstaan bij minimale achtergrondgeluiden ten opzichte van normaal horende kinderen. Hun schoolprestaties worden belemmerd ten gevolge van het omgevingslawaai in de klas. Veel informatie ontgaat hen zelfs al bij een geringe mate van omgevingslawaai.
Onderzoeken gericht op psychosociaal functioneren laten verschillende resultaten zien. Sommige onderzoeken tonen aan dat kinderen met een licht gehoorverlies meer problemen hebben dan horende kinderen. Ander onderzoek toont juist geen verschillen aan. Wake et al. vonden geen problemen in het sociaalemotioneel schoolse functioneren van kinderen met een licht gehoorverlies. Zij concludeerden dat het niet noodzakelijk is om kinderen met een licht gehoorverlies vroeg op te sporen. De andere onderzoeken rapporteerden wel belemmeringen maar dat waren oudere, vaak retrospectieve onderzoeken.
Effecten van vroege opsporing en behandeling
Uit een onderzoek onder 30 kinderen bij wie sprake was van matig tot zeer ernstig gehoorverlies en 96 controles bleken de slechthorende kinderen op een leeftijd van 12 tot 16 maanden slechter te scoren voor taalbegrip en taalexpressie dan kinderen met mild of geen gehoorverlies. Kinderen bij wie een vroege interventie werd gepleegd (< 3 maanden) scoorden wel beter dan bij kinderen bij wie dit bij een leeftijd van > 3 maanden werd gedaan.
Uit een Nederlands onderzoek bleek dat bij matig tot zeer ernstig slechthorende kinderen bij wie het gehoorverlies werd opgespoord door middel van de neonatale gehoorscreening zich op een leeftijd van 3 tot 5 jaar beter hadden ontwikkeld qua grove motoriek en sociale ontwikkeling dan kinderen bij wie dit op een leeftijd van 9 maanden werd vastgesteld. Ook was de kwaliteit van leven beter. De voornaamste manier van communiceren (spraak of spraak- en gebarentaal) evenals schooltype (regulier versus aangepast) verschilde niet tussen de 2 groepen. Uit een onderzoek onder 120 kinderen met bilateraal permanent gehoorverlies bleek dat vroege opsporing (door neonatale gehoorscreening) geassocieerd was met hogere scores voor taalbegrip en expressie, maar niet voor spraak op een leeftijd van gemiddeld 7,9 jaar.
Een meta-analyse met als onderzoeksvraag of de neonatale gehoorscreening resulteert in verbeterde uitkomsten qua ontwikkeling had als uitkomst dat vroege opsporing en behandeling van kinderen met gehoorverlies mogelijk geassocieerd is met voordelen voor de taalontwikkeling. Andere relevante parameters zoals sociale aspecten, kwaliteit van leven en scholing zijn niet goed onderzocht. Een andere review had dezelfde uitkomst: de neonatale gehoorscreening en vroege opsporing van gehoorverlies leiden tot voordeel voor taalontwikkeling, doch meer onderzoek is nodig, ook naar de effecten bij adolescenten en jongvolwassenen.
Uit verschillende onderzoeken blijkt dat bij kinderen die hiervoor in aanmerking komen het zo vroeg mogelijk implanteren van cochleaire implantaten gunstig is voor de ontwikkeling. Er is een negatieve correlatie tussen de ontwikkeling en de leeftijd waarop implanteren plaatsvindt.
Conclusie
Kinderen met matig tot ernstig gehoorverlies scoren slechter voor taalontwikkeling dan kinderen met licht of geen gehoorverlies. Er is een negatieve correlatie tussen de taalontwikkeling en de leeftijd waarop het gehoorverlies wordt opgespoord, en tussen taalontwikkeling en de leeftijd waarop interventie plaatsvindt.
Invloed op psychosociale functioneren
Uit de Nationale Longitudinale Studie naar Horen (NL-SH), een online vragenlijstonderzoek, blijkt dat er een relatie bestaat tussen het gehoor en psychosociale variabelen als stress, eenzaamheid, depressiviteit, somatisatie, angst en zelfraadzaamheid. Naarmate de deelnemers (n = 1511) slechter scoorden op de Nationale Hoortest (www.hooronderzoek.nl), scoorden ze significant hoger op de items in de vragenlijst over stress en somatisatie, depressieve gevoelens en eenzaamheid. De relaties zijn niet voor elke leeftijdsgroep gelijk. Eenzaamheid speelt vooral bij de 18- tot 30-jarige slechthorenden. Psychosociale problemen als angst, depressie en stress zijn vooral gerelateerd aan slechthorendheid in de groep 40- tot 60-jarigen. Slechthorende ouderen van 60 tot 70 jaar lijken relatief weinig last te hebben van hun slechthorendheid, 80-plussers juist weer wel. Vooral in de groep 40- tot 50-jarigen waren er significante verbanden tussen slechthorendheid en psychosociale problemen.
Invloed op werk
Diverse onderzoeken hebben aangetoond dat werknemers met gehoorverlies een kwetsbare groep vormen op de werkvloer. Slechthorenden lijken vaker lager opgeleid te zijn en hebben een grotere kans op een lager inkomen in vergelijking met normaalhorende leeftijdsgenoten. Mensen met auditieve problemen komen vaker voor in de groep werknemers die (langdurig) ziek zijn of afwezig van hun werk in verband met stressgerelateerde klachten. Het ziekteverzuim wordt dan dus veroorzaakt door psychische stress en komt vaker voor bij slechthorende deelnemers in vergelijking met de goedhorende controles. Daarentegen lijken slechthorenden juist minder de neiging te hebben om zich ziek te melden bij ‘gewone’ klachten als verkoudheid of griep.
De mate waarin werknemers in staat zijn om te herstellen van vermoeidheid en stress van het werk is een belangrijke factor die het fysieke en mentale functioneren beïnvloedt. In de NL-SH is de herstelbehoefte gemeten met de ‘herstelbehoefte’ schaal. Hoe hoger de score voor herstelbehoefte is, hoe meer vermoeidheidsverschijnselen er zijn. Uit de resultaten blijkt dat arbeidsparticipatie van mensen met gehoorverlies vaak samengaat met een vergrote herstelbehoefte na het werk. De mate van slechthorendheid is significant gerelateerd aan de mate van herstelbehoefte na het werk. Bij deelnemers die weinig sociale steun ervaren van collega’s en de leidinggevende is een slechter gehoor gerelateerd aan verminderde werkproductiviteit. Als er veel sociale steun was, werd deze relatie niet gevonden.
Invloed op zorggebruik
Uit de NL-SH bleek dat slechthorenden meer contacten hadden met allerlei zorgverleners, maar ook dat hun gehoor hiervoor vaak de primaire aanleiding was. Slechthorenden gebruikten geen extra zorg van andere typen zorgverleners en ook geen psychosociale zorg.
In een cohortonderzoek van 2688 ouderen (53 tot 97 jaar) werd de mate van slechthorendheid onderzocht met behulp van een vragenlijst (Hearing Handicap Inventory for Elderly) in combinatie met audiometrie. Daarnaast onderzocht men de kwaliteit van leven met een vragenlijst. Van de deelnemers had 28% een gering gehoorverlies en 24% een matig tot ernstig gehoorverlies. De ernst van het gehoorverlies was significant gerelateerd aan de kwaliteit van leven, problemen met communicatie en verminderd functioneren.
Uit een prospectief, observationeel onderzoek (n = 1984 ouderen; gemiddelde leeftijd 77,4 jaar), waarbij ouderen bij wie aan het begin van het onderzoek geen sprake was van cognitieve achteruitgang 6 jaar werden gevolgd, bleek dat gehoorverlies onafhankelijk geassocieerd was met een versnelde cognitieve achteruitgang en een grotere kans op incident cognitive impairment (achteruitgang score op 3MS en Digit Symbol Substitution Test respectievelijk 41% en 32% groter dan bij personen met normaal gehoor).
Bij een cohortonderzoek onder 1332 ouderen in Italië bleek slechthorendheid voor te komen bij 27% van de deelnemers. Bij multipele regressieanalyse bleek dat er een duidelijke significante relatie bestond tussen slechthorendheid en cognitieve achteruitgang gemeten met de Minimal Mental State Examination (MMSE) (r = 0,97; p < 0,01). Ook bleek er een relatie te bestaan tussen slechthorendheid en het voorkomen van depressie (r = 0,85; p < 0,01) gescoord volgens een vragenlijst. Het aanmeten van een hoortoestel had een positief effect op het cognitief functioneren en op de stemming. Een systematische review naar de impact van gehoorverlies op de kwaliteit van leven bij ouderen had als uitkomst dat presbyacusis kan leiden tot een verminderde kwaliteit van leven, isolatie, afhankelijkheid en frustratie. Het opsporen van gehoorverlies, adequate behandeling met hoorapparaten of andere luisterhulpen en het aanleren van copingstrategieën kan een positieve impact hebben op de kwaliteit van leven van ouderen met gehoorverlies.
Hoortoestellen, hoorhulpmiddelen en chirurgie
Naar Samenvatting ›- Gehoorverlies kan in veel gevallen (of ten minste gedeeltelijk) gecompenseerd worden. Soms kan dat door medisch ingrijpen van de kno-arts (bijvoorbeeld chirurgie bij trommelvliesperforatie of otosclerose). Als dit geen optie is, is het aanmeten van hoortoestellen of andere hoorhulpmiddelen (zie Details) vaak wel een mogelijkheid.
- Bij geleidingsverlies kan het gehoorverlies goed gecompenseerd worden met een hoortoestel; de cochlea functioneert immers nog normaal. Indien er sprake is van een perceptief verlies, lukt de compensatie met een hoortoestel goed als het verlies niet te ernstig is. Bij ernstigere verliezen en bijkomende problemen (zoals hyperacusis, ofwel abnormale overgevoeligheid voor harde geluiden) is de vervorming van geluid die in de cochlea (of retrocochleair) optreedt van dien aard dat compensatie niet altijd goed mogelijk is. Dit betekent dat mensen ook met een hoortoestel moeite blijven ondervinden met het verstaan en horen.
- Het maximale spraakverstaan in het spraakaudiogram geeft een goede indicatie van het maximaal haalbare met een hoortoestel. Ook bij patiënten met een beperkt maximaal spraakverstaan kan het aanmeten van een aangepast hoortoestel zeker zinvol zijn.
Met ‘hoorhulpmiddelen’ wordt bedoeld: alle hulpmiddelen die op de een of andere manier het horen en verstaan verbeteren. Hoorhulpmiddelen zijn te verdelen in drie categorieën:
- hoortoestellen die in of bij het oor gedragen worden, hoorbrillen of geleidingsbeugels, en hoortoestellen die geïmplanteerd worden;
- technische hoorhulpmiddelen die naast – of in plaats van – hoortoestellen gebruikt kunnen worden;
- overige hulpmiddelen die op de een of andere manier het horen en verstaan ondersteunen.
Om (verdere) gehoorschade te voorkomen, zijn er bovendien allerlei beschermende hoorhulpmiddelen.
Audiologisch centrum
Naar Samenvatting ›- Audiologische centra zijn gespecialiseerd in onderzoek, advies, revalidatie en begeleiding bij gehoorproblemen van kinderen en volwassenen. Er wordt gewerkt met een multidisciplinair team bestaande uit klinisch fysici, audiologen, logopedisten, linguïsten, psychologen, orthopedagogen en maatschappelijk werkers. Een kno-arts maakt geen deel uit van dit team, maar kan wel worden geraadpleegd.
- Bij kinderen < 4 jaar bij wie andere vormen van gehooronderzoek nog moeilijk te verrichten zijn, wordt gehooronderzoek gedaan door middel van spelaudiometrie, visuele responsaudiometrie en objectieve (hersenstam)audiometrie.
- Audiologische centra doen ook onderzoek naar de oorzaak van spraak- en taalachterstanden bij kinderen en zij bieden als centrum of binnen een samenwerkingsverband met een organisatie voor gezinsbegeleiding begeleiding aan gezinnen met een doof of slechthorend kind of een kind met ernstige taal-spraakproblemen. Een traject van gehoorrevalidatie bij kinderen dient altijd doorlopen te worden binnen de multidisciplinaire setting van een audiologisch centrum.
- Mensen bij wie de slechthorendheid – met of zonder hoortoestel of andere aanpassingen – communicatieproblemen geeft op school, op het werk of in het psychosociaal functioneren, kunnen eveneens voor begeleiding terecht bij een audiologisch centrum.
Richtlijnen diagnostiek
Naar Samenvatting ›Signalering
Naar Samenvatting ›- Lichte gehoorverliezen blijven vaak onopgemerkt en hebben doorgaans weinig invloed op het functioneren. Meestal zal de patiënt pas klagen over slechthorendheid indien beperkingen in het functioneren worden ervaren. Als de huisarts slechthorendheid vermoedt, vraagt dit om een actieve opstelling inzake diagnostiek en beleid. Informatie van de praktijkassistent of praktijkondersteuner kan hier ook van belang zijn.
- Bij kinderen kunnen bepaalde gedragingen aanleiding zijn het gehoor te onderzoeken. Te denken valt aan (zie Gevolgen voor school, werk en psychosociaal functioneren):
- slechte concentratie
- moeite met spraak verstaan (vooral in rumoerige omgeving)
- sterke gelaatgerichtheid
- niet reageren op normaal aanspreken
- vermoeidheid
- hoofdpijn
- televisie en muziek op hard volume willen zetten
- Bij volwassenen en ouderen wordt het vermoeden van slechthorendheid versterkt als de patiënt aangeeft moeite te hebben de ander te verstaan tijdens een gesprek of slecht een gesprek kan voeren met 3 of meer personen. Oudere patiënten met slechthorendheid vragen hiervoor vaak geen aandacht van de huisarts, omdat zij slechthorendheid als een natuurlijk verouderingsverschijnsel zien. Sommige patiënten hebben vragen over hun gehoor na een gehoortest bij de audicien of via internet of de telefoon (www.nationalehoortest.nl of 0900-4560123, www.kinderhoortest.nl, www.oorcheck.nl). De Nationale Hoortest en de kinderhoortest betreffen overigens spraak-in-ruistests en zijn niet te vergelijken met toonaudiometrie. Patiënten met een geleidingsverlies zullen een normale score hebben op deze tests.
- Wees extra alert bij mensen met een verstandelijke beperking. Adviseer patiënten met het syndroom van Down (en hun begeleiders) om driejaarlijks het gehoor te laten controleren. Bij mensen met een verstandelijke beperking zonder het syndroom van Down is het advies om dit te doen op de leeftijd van 5, 10 en 15 jaar, en vanaf het 50e jaar elke 5 jaar.
- Slechthorendheid kan gepaard gaan met oorsuizen (tinnitus) (zie Details). Soms staat het oorsuizen op de voorgrond en is dit voor de patiënt aanleiding de huisarts te consulteren. Denk in dat geval ook aan het tegelijkertijd bestaan van slechthorendheid.
In een Australisch onderzoek (Blue Mountains Hearing Study) werd bij 2015 mensen van 55 jaar of ouder (gemiddelde leeftijd 69,8 jaar, 1156 vrouwen en 859 mannen) een gehooronderzoek afgenomen en nagegaan of zij last hadden van oorsuizen. Van de 1995 mensen met complete gegevens gaven 1603 (80,4%) aan dat ze geen tinnitusklachten hadden of zo weinig dat ze er geen last van ondervonden; 296 (14,8%) meldden milde tinnitusklachten, en 96 (4,8%) ernstige tinnitusklachten tabel 1. Hoe ernstiger de tinnitusklachten, hoe vaker gehoorverlies optrad (p < 0,001). Ernstige tinnitus ging bij 62% van de mensen gepaard met gehoorverlies.
| Geen tinnitus | Milde tinnitus | Ernstige tinnitus | Totaal | |
|---|---|---|---|---|
| Geen gehoorverlies | 1020 (64%) | 172 (58%) | 37 (39%) | 1229 |
| Gehoorverlies | 583 (36%) | 124 (42%) | 59 (62%) | 766 |
| Totaal | 1603 | 296 | 96 | 1995 |
Van de mensen met gehoorverlies heeft 16,2% milde tinnitusklachten en 7,7% ernstige tinnitusklachten, terwijl van de mensen zonder gehoorverlies 14,0% milde tinnitusklachten heeft en 3,0% ernstige tinnitusklachten.
Van de deelnemers in dit onderzoek werden ook prospectieve gegevens verzameld. Van de 867 mensen die bij baseline geen tinnitus hadden, kregen er 156 tinnitus gedurende 5 jaar follow-up, wat leidt tot een 5-jaarsincidentie van 18%. Er was een verband met gehoorverlies: van 625 mensen zonder gehoorverlies bij baseline kregen er 101 tinnitus (16,2%); van 242 mensen met gehoorverlies (> 25 dB) bij baseline kregen er 55 tinnitus (22,7%), leidend tot een OR van 2,13 (95%-BI 1,40 tot 3,24). Er was ook een ‘dosis-responsrelatie’: van 179 mensen met mild gehoorverlies (25 tot 40 dB) kregen er 35 tinnitus (19,6%), met een OR van 1,75 (95%-BI 1,09 tot 2,79) ten opzichte van mensen zonder gehoorverlies, en van 63 mensen met matig/ernstig gehoorverlies (> 40 dB) kregen er 20 tinnitus (31,8%), met een OR van 3,61 (95%-BI 1,93 tot 6,74) ten opzichte van mensen zonder gehoorverlies.
Conclusie
Tinnitus gaat vaak gepaard met slechthorendheid, vooral als er ernstige klachten zijn. Slechthorendheid geeft een verhoogde kans op het ontwikkelen van tinnitus, met name bij mensen met matig of ernstig gehoorverlies.
Anamnese
Naar Samenvatting ›- Het doel van de anamnese is de ernst van de slechthorendheid in te schatten en de oorzaak op het spoor te komen.
- Vraag naar (zie Details):
- duur, ernst en beloop van de klachten
- een- of tweezijdigheid
- oorpijn, jeuk, otorroe, verstopt gevoel
- episoden van bovensteluchtweginfecties, otitiden, vaker verstopte oren
- ooroperaties, trommelvliesperforatie, meningitis, bof of (langdurige) opname op de intensive care in de voorgeschiedenis
- erfelijke of familiaire aandoeningen
- frequent verblijf in lawaaierige omgeving (door werk of hobby); vraag ook naar het gebruik van oortelefoons of juist van gehoorbescherming
- Traumata (manipulatie in de gehoorgang, klap op het oor, penetratie door voorwerp)
- gebruik van ototoxische geneesmiddelen (aminoglycosiden, (hydro)kinine, cytostatica en in geringe mate lisdiuretica)
- aanvallen van (draai)duizeligheid, misselijkheid, oorsuizen
- Vraag bij kinderen ook naar:
- problemen tijdens de zwangerschap (infecties zoals rubella of cytomegalie) of partus (ernstige asfyxie)
- uitslag van de gehoorscreeningstest(s) (informatie hierover is op te vragen bij de jeugdgezondheidszorg)
- taal- en spraakontwikkeling (informatie hierover is op te vragen bij de jeugdgezondheidszorg)
- functioneren op school en bij sport
- Besteed verder aandacht aan:
- de hinder die de patiënt ervaart in omstandigheden waarin het verminderde gehoor problemen veroorzaakt (in een rustige omgeving of juist in een rumoerige omgeving, zoals tijdens feestjes, maaltijden of vergaderingen, bij telefoneren of televisiekijken)
- de gevolgen hiervan voor het persoonlijke en sociale leven (vermoeidheid, ergernis, acceptatieproblemen, problemen in het leggen van sociale contacten of terugtrekken uit rumoerige omgevingen)
- de motivatie voor het gebruik van een hoortoestel of andere vormen van hoorrevalidatie (zie Richtlijnen beleid) en welke factoren hierbij een rol spelen (bijvoorbeeld praktische bezwaren of financiële drempels)
Het doel van de anamnese is de ernst van de slechthorendheid in te schatten en de oorzaak op het spoor te komen. Uitgangspunt is een patiënt die als hoofdklacht slechthorendheid heeft. Een aantal items in de anamnese is afgeleid van een vragenlijst die Van den Brink in zijn dissertatie heeft ontwikkeld. Het is gebleken dat met deze vragenlijst de beperkingen en de handicap als gevolg van slechthorendheid betrouwbaar en valide kunnen worden gemeten. Bovendien kan hiermee de mate waarin een hoortoestel zal worden gebruikt en de tevredenheid met het toestel enigszins worden voorspeld.
Lichamelijk onderzoek
Naar Samenvatting ›Inspecteer beide oren met een otoscoop en let daarbij op de volgende aspecten:
- aanwezigheid van een cerumenprop of otorroe in de gehoorgang
- zwelling, schilfering, roodheid, vesiculae of erosies van de gehoorgang
- kleur, doorschijnendheid, lichtreflectie en eventuele perforatie van het trommelvlies
- aanwezigheid van een vloeistofspiegel of luchtbel(len) achter het trommelvlies
- inspectie van de retroauriculaire regio op littekens, roodheid en zwelling
Aanvullend onderzoek
Naar Samenvatting ›- Als er bij otoscopie geen aanwijzingen zijn voor aandoeningen die de slechthorendheid kunnen verklaren, zijn er de volgende mogelijkheden.
- Bij kinderen < 6 jaar: objectivering van het gehoorverlies (bijvoorbeeld door middel van BERA-onderzoek) in een audiologisch centrum. Kinderen van 4 tot 6 jaar kunnen in een audiologisch centrum of door de kno-arts onderzocht worden. Hierbij wordt de ernst van het gehoorverlies nader ingeschat en wordt nagegaan of met gehoorrevalidatie een eventuele verbetering te verwachten is.
- Bij kinderen ≥ 6 jaar: audiometrie met behulp van een screeningsaudiometer in de eigen praktijk of via verwijzing naar de jeugdgezondheidszorg (zie de bijlage).
- Bij volwassenen: audiometrie in de eigen praktijk, in een eerstelijns diagnostisch centrum of bij een audicien.
- Instrueer de patiënt een kopie van de uitslag van de audiometrie mee te nemen voor bespreking.
- De audiometrie-uitslag wordt weergegeven in een curve, waarbij het gehoorverlies per frequentie uitgezet wordt in dB. Er is sprake van een significant gehoorverlies indien de hoge fletcherindex (het gemiddelde verlies bij 1000, 2000 en 4000 Hz) 30 dB of hoger is (zie Details).
- Bij het ontbreken van de mogelijkheid tot audiometrie kan men de fluisterspraaktest uitvoeren. Een afwijkende fluisterspraaktest correspondeert met een gemiddeld gehoorverlies van ongeveer 30 dB of meer (zie Details). Voor de uitvoering van de fluisterspraaktest, zie de bijlage. Een nadeel van de fluisterspraaktest is dat deze geen inzicht geeft in het gehoorverlies per frequentie. Als de fluisterspraaktest afwijkend is, dient alsnog een audiogram gemaakt te worden.
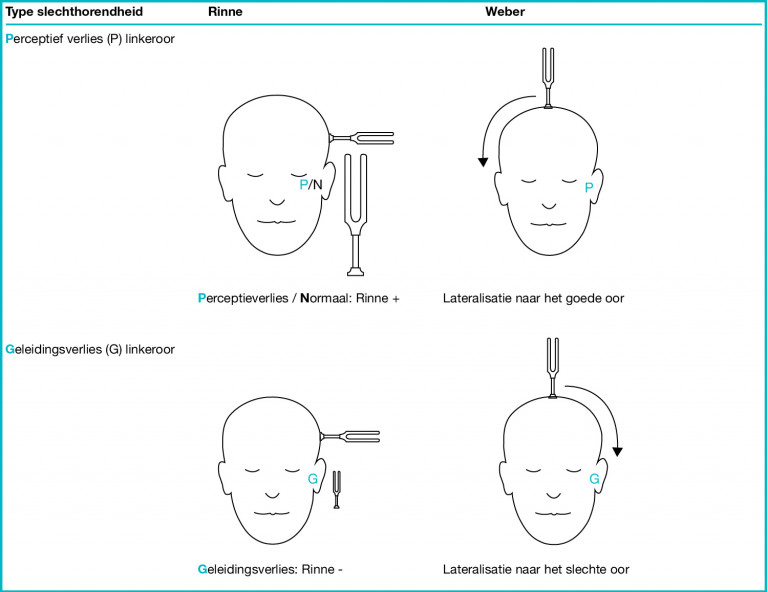
- De stemvorkproeven (volgens Rinne en Weber) kunnen bij patiënten van ≥ 6 jaar aanvullende informatie geven over de aard van het gehoorverlies (geleidingsverlies of perceptief verlies), vooral als er geen afwijkingen worden gevonden bij otoscopie (zie Details). Voor de uitvoering van de stemproeven en de interpretatie, zie de bijlage.
- Met tympanometrie kan een indruk worden verkregen van het mogelijk bestaan van middenooreffusie (zie NHG-Standaard Otitis media met effusie bij kinderen) of een trommelvliesperforatie (zie Details).
Een audiometer voor de huisartsenpraktijk moet onder meer voldoen aan de volgende voorwaarden: frequentiebereik tussen 500 en 8000 Hz, geluidsniveau van 20 tot 60 dB met stappen van 5 dB, en een goed afsluitende koptelefoon. Er zijn onderzoeken waarin de validiteit van de op de Nederlandse markt beschikbare audiometers is bestudeerd. In onderzoeken naar andere audiometers loopt de sensitiviteit uiteen van 95 tot 100% en de specificiteit van 40 tot 100%, afhankelijk van het gekozen afkappunt. Recent onderzoek naar het gebruik van audiometers in de huisartsenpraktijk ontbreekt. Voor bepaling van het gemiddelde gehoorverlies wordt uitgegaan van het gemiddelde dB-verlies bij 1000, 2000 en 4000 Hz, de zogenoemde hoge Fletcher-index. De hoge Fletcher-index dient ten minste 35 dB (aan het slechtste oor) te bedragen om volgens de criteria van de Regeling hulpmiddelen van de verstrekking ziekenfondsverzekering in aanmerking te komen voor vergoeding van een hoortoestel (www.cvz.nl/resources).
Diverse onderzoeken tonen aan dat de fluisterspraaktest een betrouwbare test is om gehoorverlies te objectiveren. Voorwaarde is een uniforme uitvoering. De meeste fluisterspraaktests worden uitgevoerd op 60 centimeter afstand van het te testen oor. Bij het beoordelen van de test hanteert men de klinische audiometrie als gouden standaard. Bij een populatie geriatrische patiënten (n = 62) vond men voor de fluisterspraaktest, in vergelijking met audiometrie, een sensitiviteit van 100% en een specificiteit van 84% bij een afkappunt van 30 dB. Bij een populatie poliklinische patiënten (n = 101) werd een sensitiviteit van 90% en een specificiteit van 80% gevonden, eveneens bij een afkappunt van 30 dB. Bij een afkappunt van 35 dB steeg de sensitiviteit naar 100%, terwijl de specificiteit gelijk bleef.
Een onderzoek bij een poliklinische populatie kinderen (n = 131, leeftijd variërend van 5 tot 12 jaar) leverde bij een afkappunt van 25 dB een sensitiviteit van 80% en een specificiteit van 95% op; bij een afkappunt van 30 dB waren de percentages 89, respectievelijk 90. Ook in de huisartsenpraktijk werden de testeigenschappen van de fluisterspraaktest onderzocht (n = 151), met als resultaat een sensitiviteit van 71% en een specificiteit van 96% in vergelijking met de resultaten verkregen met de screeningsaudiometer. De hoge specificiteit is te danken aan de instructie die de onderzoekers kregen om ‘zo hard mogelijk te fluisteren zonder dat de stembanden worden gebruikt’. Als men minder hard fluistert, zal de sensitiviteit stijgen en de specificiteit dalen.
In een systematisch review werd naar de geschiktheid gekeken om met de fluisterspraaktest slechthorendheid vast te stellen in de huisartsenpraktijk. Er werden 8 onderzoeken gevonden. De sensitiviteit in de 4 onderzoeken bij volwassenen was 90% tot 100% en de specificiteit was 70% tot 87%. In 4 onderzoeken bij kinderen was de sensitiviteit 80% tot 96% en de specificiteit 90% tot 98%. De conclusie in de systematische review was dat de test een simpele en geschikte test was om gehoorverlies te objectiveren in de huisartspraktijk.
De stemvorkproeven worden over het algemeen gebruikt om te differentiëren tussen geleidingsverlies en perceptief verlies. De 256 Hz-stemvork bleek bij bezoekers van een kno-polikliniek de hoogste validiteit te hebben (vergeleken met de 512-, 1024- en 2048-Hz-stemvork). De sensitiviteit en de specificiteit voor het vaststellen van geleidingsverlies waren respectievelijk 79 en 71% in vergelijking met audiometrie, met een positief voorspellende waarde van 52% en een negatief voorspellende waarde van 12%. De specificiteit van de Rinne-test bij gebruik van stemvorken met hogere frequenties was beter, maar dan was de sensitiviteit weer slechter. Bij een onderzoek op een polikliniek kno-heelkunde (134 patiënten) bleek de Rinne-test zeer betrouwbaar voor het vaststellen van perceptieverlies (sensitiviteit 97 tot 100%), maar voor het aantonen van geleidingsverlies was de sensitiviteit laag: 43 tot 52%. Dit was ook weer afhankelijk van de mate van gehoorverlies.
De combinatie van fluisterspraaktest en de stemvorkproef volgens Rinne heeft theoretisch als voordeel dat bij eenzijdig gehoorverlies bij volwassenen de afweging voor verwijzing beter gemaakt kan worden (ook bij een verlies van minder dan 30 dB). Alleen een negatieve Rinne-test voegt iets toe aan anamnese en lichamelijk onderzoek en kan een aanwijzing zijn voor geleidingsverlies. Andere onderzoeken bevestigen de aanvullende waarde van een negatieve Rinne-test.
Huisartsen doen in de dagelijkse praktijk weinig ervaring op met stemvorkproeven. Daardoor is de intra- en interbeoordelaarsvariabiliteit groot en zijn de tests (Rinne en Weber) minder geschikt om het beleid te baseren op de testresultaten. Wel kan de uitkomst van de testen het beleid ondersteunen. In een onderzoek waarbij de sensitiviteit van de stemvorkproef volgens Rinne werd vergeleken tussen ervaren kno-artsen en artsen in opleiding was de sensitiviteit van de Rinne bij artsen in opleiding beduidend lager (100% versus 67%). Op basis van dit onderzoek zou men kunnen concluderen dat de betrouwbaarheid van de Rinne-test hoger is bij artsen die deze test met grote regelmaat toepassen, en dat deze dus hoger zal zijn bij kno-artsen dan bij huisartsen die de stemvorkproeven veel minder vaak uitvoeren. Het beleid van de huisarts bij slechthorendheid wordt vooral bepaald door de anamnese en de bevindingen bij otoscopie. Als de huisarts hierbij geen aanwijzingen vindt voor aandoeningen die de slechthorendheid kunnen verklaren, wordt audiometrie (voorkeur) of indien de huisarts niet over deze mogelijkheid beschikt een fluisterspraaktest verricht. Bij een gemiddeld gehoorverlies van 30 dB of meer of bij een afwijkende uitslag van de fluisterspraaktest overweegt men overleg met of verwijzing naar een kno-arts, ongeacht de aard van het gehoorverlies. Huisartsen die regelmatig stemvorkproeven doen kunnen deze test gebruiken hun beleid te onderbouwen door te differentiëren tussen een geleidingsverlies of perceptief gehoorverlies. Bij een afwijkende Rinne-test kan men wellicht een meer afwachtend beleid voeren, gezien de grote kans op otitis media met effusie.
Voor de uitvoering van de proef van Rinne wordt geadviseerd de sterkte van het geluid van achter het oor en voor het oor te vergelijken. Een andere methode is te wachten tot het geluid achter het oor niet meer wordt gehoord en daarna te vragen of het nog wel voor het oor wordt gehoord. Het aanslaan van een stemvork is echter niet gestandaardiseerd, waardoor de kans bestaat dat als de stemvork hard wordt aangeslagen, het lang kan duren tot het geluid niet meer wordt gehoord. De uitvoering met het vergelijken van de sterkte van het geluid heeft daarom de voorkeur.
Pneumatische otoscopie, waarbij de gehoorgang wordt afgesloten en de bewegingen van het trommelvlies worden beoordeeld door opblazen en leeglopen van een ballonnetje, is een betrouwbaar onderzoek in de huisartsenpraktijk om vocht achter het trommelvlies aan te tonen (positief voorspellende waarde 81%, negatief voorspellende waarde 60% in vergelijking met de diagnose bij myringotomie, en respectievelijk ongeveer 90% en 60% in vergelijking met de bevindingen bij tympanometrie). De bevindingen van ervaren en onervaren otoscopisten kwamen beide goed overeen met die bij myringotomie (respectievelijk 89 en 84%).
Bij tympanometrie wordt de beweeglijkheid van het trommelvlies door een drukgolf grafisch weergegeven. Voor een uitgebreidere bespreking wordt verwezen naar de NHG-Standaard Otitis media met effusie.
Evaluatie
Naar Samenvatting ›Bij kinderen < 6 jaar
Naar Samenvatting ›Maak onderscheid tussen:
- slechthorendheid waarschijnlijk op basis van otitis media met effusie (zie NHG-Standaard Otitis media met effusie bij kinderen)
- slechthorendheid met vermoeden van erfelijke of familiaire aandoeningen, infecties tijdens de zwangerschap, meningitis, bof of (langdurige) intensivecareopname in de voorgeschiedenis
- slechthorendheid met vermoeden van andere oorzaken
Bij kinderen ≥ 6 jaar en bij volwassenen
Naar Samenvatting ›Maak onderscheid tussen:
- slechthorendheid die verklaard kan worden door een cerumenprop, otitis media acuta, otitis media met effusie, otitis externa, chronische otitis media, barotrauma
- gehoorverlies van ≥ 30 dB met vermoeden van:
- presbyacusis (langzaam progressieve slechthorendheid bij patiënten > 60 jaar en Rinne normaal, Weber mediaan bij stemvorkonderzoek; zie de bijlage)
- lawaaislechthorendheid
- gebruik van ototoxische geneesmiddelen
- ziekte van Ménière (aanvallen van draaiduizeligheid en oorsuizen)
- otosclerose (geleidelijk beginnende en langzaam progressieve slechthorendheid, meestal van het geleidingstype, vanaf de leeftijd van 20 jaar, bij 80% tweezijdig, die gepaard kan gaan met oorsuizen of lichte duizeligheid, vooral bij houdingsveranderingen en hoofdbewegingen; eventueel afwijkingen bij otoscopie, zoals een rode gloed achter het trommelvlies)
- cholesteatoom (persisterend loopoor > 2 weken ondanks behandeling, gehoorverlies bij een geopereerd oor in het verleden, audiogram met geleidingsverlies met een vlakke curve (ongeveer evenveel verlies over alle frequenties), eventuele afwijkingen bij otoscopie zoals een witte massa achter een intact trommelvlies, diep ingetrokken trommelvlies met of zonder granulatie en debris)
- acusticusneurinoom (geleidelijk langzaam progressieve slechthorendheid)
- plotseling (eenzijdig) gehoorverlies (verdachte anamnese en Rinne positief, Weber lateralisatie naar het goede oor)
- andere oorzaken
- gehoorverlies van gemiddeld < 30 dB
Richtlijnen beleid
Naar Samenvatting ›- De huisarts heeft bij patiënten met slechthorendheid in het algemeen een belangrijke taak bij:
- het geven van voorlichting
- het adequaat verwijzen
- het begeleiden
- De communicatie met slechthorenden vergt extra aandacht (zie het kader Communicatie met slechthorenden).
- Het specifieke beleid bij slechthorendheid wordt bepaald door:
- de leeftijd van de patiënt
- de vermoedelijke oorzaak
- Voor het beleid bij otitis media acuta bij kinderen, otitis media met effusie bij kinderen en otitis externa als oorzaken van slechthorendheid, zie de gelijknamige NHG-Standaarden.
- Voor een samenvatting van de diagnostiek en het beleid bij kinderen en volwassenen met klachten of vermoeden van slechthorendheid, zie respectievelijk stroomdiagram 1 en stroomdiagram 2.
Voorlichting
Naar Samenvatting ›Geef informatie over de vermoedelijke oorzaak van de slechthorendheid en over het beloop.
Cerumenproppen
Naar Samenvatting ›- Leg uit dat:
- cerumenproductie een normaal fysiologisch proces is en de gehoorgang doorgaans zichzelf reinigt
- het gebruik van wattenstaafjes of andere voorwerpen om de uitwendige gehoorgang te reinigen wordt afgeraden
- Cerumen in de gehoorgang is pas een probleem als de cerumenprop de gehoorgang volledig afsluit en tot gehoorverlies, pijn, een verstoppingsgevoel of andere klachten leidt. Cerumen hoeft alleen dán verwijderd te worden, tenzij de patiënt een hoortoestel heeft: in dat geval kan een prop ook problemen geven (rondzingen) als deze de gehoorgang niet geheel afsluit.
- Patiënten die vaak last hebben van slechthorendheid door overmatig cerumen, kunnen baat hebben bij een oorspuitballonpompje om zelf cerumen te verwijderen (zie Details). Dit is een rubber ballonvormig spuitje met een inhoud van circa 25 ml, dat met een tuutje in het oor geplaatst kan worden. Het wordt gevuld met water en door in de ballon te drukken spuit het water in de gehoorgang. Dit ballonpompje kan worden aangeschaft via de apotheek, de thuiszorgwinkel of internet.
- Wijs een patiënt die oorsmeeroplossende sprays gebruikt of wil gaan gebruiken op het feit dat er geen bewijs is voor de werking ervan.
Achtergrond
Afsluitende cerumenproppen zijn een frequente reden om de huisartsenpraktijk te bezoeken. Zelfhulp door middel van een oorspuitballonpompje is mogelijk net zo effectief en veilig als behandeling in de huisartsenpraktijk.
Bewijs
Bron: in een onderzoek in 7 Engelse huisartsenpraktijken werden 237 patiënten gerandomiseerd voor zelfhulp met een oorspuitballonpompje of irrigatie door de praktijkverpleegkundige. Uitkomstmaten waren symptomen (hinder, gehoorverlies, jeuk, gemeten op een schaal van 0 tot 6), de mate van afsluiting, patiënttevredenheid, noodzaak tot verdere behandeling en complicaties als infecties, perforatie. In een vervolgonderzoek werd het effect op de consultfrequentie nagegaan.
Kwaliteit (risk of bias)
Patiënten, behandelaars en effectbeoordelaars waren niet geblindeerd. De groepen waren voor de behandeling vergelijkbaar qua symptomen en ernst van de gehoorgang-afsluiting. De ‘loss of follow-up’ was in beide groepen beperkt (14/118 respectievelijk 17/119).
Effect
De reductie van symptomen in de zelfhulpgroep was minder dan in de groep die behandeld werd door de praktijkverpleegkundige (-0,81 versus 1,26; 95%-BI van het verschil 0,11 tot 0,79). Ook de effectiviteit van de cerumenverwijdering was minder (48% (50/104) versus 63% (64/102); 95%-BI van het verschil 1 tot 28%). 71% van de patiënten (78/110) was tevreden met de zelfhulp tegenover 99% van de patiënten (105/106) met de behandeling door de praktijkverpleegkundige. Driekwart van de patiënten (82/110) zouden de zelfhulp opnieuw willen proberen. In het follow-uponderzoek bleken de patiënten in de zelfhulp minder vaak terug te komen voor cerumenverwijdering dan de groep die behandeld was door de praktijkverpleegkundige (60% (70/117) versus 73% (85/117); RR 0,83; 95%-BI 0,73 tot 0,99). Het gemiddeld aantal consulten was 0,64 respectievelijk 1,15 (RR 0,56; 95%-BI 0,33 tot 0,95). Er werd ongeveer 1 consult per 2 patiënten bespaard in 2 jaar tijd.
Bijwerkingen
Infectie, perforatie of andere tekenen van trauma trad in beide groepen bij 1 patiënt op. Ook na twee jaar was er geen significant verschil in bijwerkingen of ongewenste effecten.
Conclusie
Hoewel de zelfhulp met een oorspuitballonpompje minder effectief was en iets minder werd gewaardeerd dan behandeling door de praktijkverpleegkundige, is er toch een groep patiënten die de zelfbehandeling opnieuw zou willen proberen. Per patiënt scheelt dit 1 consult in 4 jaar tijd.
Niveau van bewijs
2. Het betreft een gerandomiseerd onderzoek van matige kwaliteit vanwege het feit dat de effectbeoordelaars niet geblindeerd waren. Vanwege de aard van de interventie is het niet mogelijk om de patiënt en behandelaar te blinderen.
Overwegingen
De zelfhulp met ballonpompje lijkt een veilig alternatief voor patiënten die daar bewust voor kiezen. Bij onvoldoende resultaat kan de patiënt alsnog worden behandeld op de huisartenpraktijk. Bij een volgende cerumenprop kan de patiënt opnieuw een keuze maken tussen zelfhulp met de oorspuitballonpomp en behandeling op de huisartspraktijk.
Aanbeveling
De huisarts of praktijkassistente kan patiënten die vaak last hebben van slechthorendheid door overmatig cerumen wijzen op de mogelijkheid van zelfhulp met behulp van een oorspuitballonpompje om zelf cerumen te verwijderen.
Presbyacusis
Naar Samenvatting ›- Presbyacusis is een normaal verouderingsverschijnsel, waarbij het gehoor geleidelijk vermindert. Verder kan ook oorsuizen optreden.
- De patiënt ervaart harde geluiden vaak als hinderlijk. Ook het richtinghoren kan beperkt zijn, waardoor het verstaan in een lawaaiige omgeving moeilijker wordt.
- De oorzaak is vaak multifactorieel (zie Oorzaken).
Lawaaislechthorendheid
Naar Samenvatting ›- Lawaaislechthorendheid ontstaat door langdurige blootstelling aan geluid van 80 dB of meer. Vlak na het ontstaan van een lawaaibeschadiging is deze vaak nog deels reversibel door rust in een geluidsarme omgeving. Uiteindelijk wordt de schade onomkeerbaar. Preventieve geluidsbeschermende maatregelen, zoals oordopjes of oorkappen, kunnen verdere gehoorschade beperken.
- Spelen werkomstandigheden een rol, adviseer de patiënt dan contact op te nemen met de bedrijfsarts. De Arbowet verplicht werkgevers een risico-inventarisatie en -evaluatie (RIE) uit te voeren, waarin ook de risico’s van blootstelling aan geluid zijn opgenomen. Als het geluidsniveau op de werkplek gedurende een 8-urige werkdag gemiddeld 80 dB of meer bedraagt, dient de werkgever de werknemers adequate gehoorbescherming en periodiek gehooronderzoek aan te bieden. Vanaf 85 dB zijn werknemers verplicht gehoorbescherming te gebruiken. De bedrijfsarts kan ook behulpzaam zijn bij andere aanpassingen, zoals infraroodsystemen voor het bijwonen van vergaderingen.
Barotrauma
Naar Samenvatting ›- Bij een barotrauma sluit de trommelvliesperforatie in 90% van de gevallen spontaan in enkele weken, waarbij het geleidingsverlies volledig herstelt en het perceptieve verlies vaak grotendeels.
- Het herstel kan in de meeste gevallen worden afgewacht. Adviseer het oor droog te houden en drukverhogende momenten (snuiten, hoesten, niezen met gesloten mond, tillen) te vermijden (zie Details).
Uit literatuuronderzoek blijkt dat traumatische trommelvliesperforaties in 78,8 tot 94% van de gevallen spontaan herstellen. Perforaties > 50% hebben echter een veel slechtere prognose (11 tot 56%) vergeleken met kleinere trommelvliesperforaties (< 50%), waarvan 86% herstelt binnen een periode van 8 weken. Algemeen wordt aangenomen dat wanneer de perforatie niet binnen 3 tot 6 maanden gesloten is, er een myringoplastiek verricht moet worden.
Uit literatuuronderzoek blijkt tevens dat omgekrulde wondranden niet van invloed zijn op een eventueel spontaan herstel, of ontstaan van een cholesteatoom. Verwijzing om deze reden is dus niet zinvol. Perforaties ontstaan door een penetrerend trauma leiden vaker tot infecties en kunnen meer schade aanrichten aan het middenoor en binnenoor, deze patiënten moeten dan ook direct worden doorverwezen naar de kno-arts.
Er lijkt na trommelvliesperforaties weinig sprake te zijn van restschade aan het gehoor. Als er sprake is van perceptief gehoorverlies (vast te stellen door middel van stemvorkproeven) dient er altijd naar een kno-arts verwezen te worden omdat er dan sprake kan zijn van schade aan het binnenoor. Dit geldt ook voor duizeligheidsklachten.
Advies aan de patiënt moet altijd zijn om het oor droog te houden en drukverhogende momenten (hoesten, niezen, persen) te voorkomen. Oordruppels en orale antibiotica hebben geen toegevoegde waarde.
Conclusie
De meeste perforaties genezen spontaan, en er lijkt ook weinig kans te zijn op restschade aan het gehoor. Perforaties groter dan 50% en perforaties ontstaan door een penetrerend trauma kennen een groter risico op complicaties. Deze patiënten moeten dan ook direct worden doorverwezen naar de kno-arts.
Gehoorproblemen op het werk
Naar Samenvatting ›Voor de werkende slechthorende is het van belang dat de gehoorproblemen bespreekbaar zijn met de leidinggevende en collega’s. Dit zorgt voor meer acceptatie en steun.
- Er moet nagedacht worden over hoe het dagschema zodanig in te vullen is dat hij/zij zo optimaal mogelijk kan functioneren, bijvoorbeeld door:
- vergader- of overlegtijden aan te passen (als deze eerder op de dag gepland worden, is het energieniveau vaak hoger)
- niet verscheidene overleggen achter elkaar te plannen
- extra pauzes te plannen
- Afhankelijk van het soort werk kan gekeken worden naar aanpassingen op de werkplek, zoals:
- het nemen van maatregelen om de akoestiek te verbeteren (denk bijvoorbeeld aan tapijt en wandbekleding)
- het gebruik van speciale vergaderapparatuur of speciale telefoons met auditieve en optische waarschuwingssignalen (speciale waarschuwingssystemen worden ook gebruikt door bijvoorbeeld heftruckchauffeurs en machinisten; voor artsen bestaan er stethoscopen met ingebouwde versterking)
- Verwijs naar de bedrijfsarts en het audiologisch centrum voor specifieke en individuele aanpassingen. Voor werkplekaanpassingen bestaat een vergoedingsregeling via het UWV.
Thuisarts
Naar Samenvatting ›Verwijs naar de informatie over slechthorendheid op thuisarts.nl, die is gebaseerd op deze NHG-Standaard.
Andere websites
Naar Samenvatting ›- Algemene informatie is te vinden op www.hoorwijzer.nl en www.hoorinfotheek.nl.
- De Nederlandse Vereniging voor Keel-Neus-Oorheelkunde en Heelkunde van het Hoofd-Halsgebied heeft voorlichtingsfolders op www.kno.nl.
- De websites van de Stichting Hoormij (www.stichtinghoormij.nl en de eerdergenoemde www.hoorwijzer.nl) bieden voorlichting, informatie over hulpmiddelen en ervaringsuitwisseling.
- De Nederlandse Federatie van Ouders van Slechthorende kinderen en van kinderen met Spraak-taalmoeilijkheden (FOSS) biedt op www.fodok.nl/foss informatie voor ouders van slechthorende kinderen.
- SH-Jong (www.sh-jong.nl) verstrekt informatie aan slechthorende jongeren.
- Voorlichting ten aanzien van de audiologische centra is te vinden op de site van de Federatie van Nederlandse Audiologische Centra (www.fenac.nl).
- Voor meer informatie over plotseling gehoorverlies, zie www.stichtingplotsdoven.nl.
Communicatie met slechthorenden
Naar Samenvatting ›Een slechthorende hoort niet alleen minder, maar de woorden worden ook vervormd. De informatie die binnenkomt, moet worden verwerkt voordat deze doordringt. Dit kost tijd en energie. Maak het voor de slechthorende patiënt gemakkelijker door rekening te houden met de volgende punten.*
* Deze adviezen zijn ook bruikbaar voor de naasten van slechthorenden.
- Spreek rustig en articuleer duidelijk, praat niet hard en vermijd bijzinnen.
- Houd oogcontact: spreek met uw gezicht naar de ander gericht.
- Houd niets voor uw mond en zorg voor voldoende licht, zodat uw mond goed zichtbaar is; ga niet met uw rug naar het licht toe staan.
- Vermijd achtergrondgeluid: zet de televisie, radio of achtergrondmuziek uit.
- Herhaal eventueel wat u hebt gezegd, zo nodig in andere bewoordingen.
- Vraag aan uw slechthorende patiënt of deze alles goed heeft verstaan, of beter nog: laat de gegeven informatie herhalen.
- Schrijf zaken als namen, adressen, telefoonnummers en datums van afspraken op en geef deze aan de patiënt.
- Een handige tip als uw patiënt u niet kan verstaan, is om gebruik te maken van uw stethoscoop; laat de patiënt de stethoscoop in de oren doen en praat (zachtjes) in de klok.
Niet-medicamenteuze behandeling
Naar Samenvatting ›Behandeling cerumenproppen
Naar Samenvatting ›Cerumenproppen worden door de huisarts of de praktijkassistent behandeld.
- Cerumenproppen die los voor in de gehoorgang liggen, kunnen met een cerumenlusje of haakje uit de gehoorgang worden verwijderd.
- De meest gebruikte methode om cerumen te verwijderen is het uitspuiten (lavage) van het oor met handwarm water (circa 37 °C). Contra-indicaties voor uitspuiten zijn een trommelvliesperforatie of eerdere operaties aan het oor of trommelvlies. Voor de precieze uitvoering, zie de bijlage.
- Is de cerumenprop na 3 pogingen (met een spuit van 100 cc) niet losgekomen, wacht dan ongeveer 15 minuten om de prop los te laten weken. Is na opnieuw 2 pogingen nog steeds geen resultaat bereikt, vraag de patiënt dan thuis het oor in te druppelen met enige vorm van olie, 2 keer per dag gedurende 3 dagen, en dan terug te komen.
- Zorg na gebruik van de oorspuit voor een adequate reiniging. Eventuele disposable onderdelen worden vervangen door nieuwe. Bij onvoldoende reiniging kan overdracht van bacteriën via de oorspuit van de ene op de andere patiënt plaatsvinden en kunnen infecties ontstaan (zie Details).
In de meeste huisartsenpraktijken wordt oorsmeer verwijderd door het oor uit te spuiten. Als na de eerste poging de prop niet is losgekomen, moet de patiënt ongeveer 15 minuten wachten. In de meeste gevallen heeft het warme water de prop dan losgeweekt.
Oorspuiten moeten na elke patiënt goed worden gereinigd en gedesinfecteerd met alcohol 70%. In een onderzoek in de huisartspraktijk werd een kruisbesmetting met Pseudomonas aeruginosa aangetoond door het gebruik van een niet goed gereinigde oorspuit.
Uit een enquête onder 312 Schotse huisartsen die de zorg hadden over 650.000 patiënten bleek dat per maand per huisarts bij ongeveer 9 patiënten de oren werden uitgespoten. Slechts in 18% van de gevallen deed de huisarts dat zelf. Per 1000 uitgespoten oren trad maar 1 complicatie op waarvoor verwijzing naar een kno-arts noodzakelijk was. Toch blijft voorzichtigheid geboden. In een onderzoek onder 111 huisartsen gaf 68% van de ondervraagde huisartsen aan geen grote complicaties te hebben gezien bij patiënten. Eén op de 4 gaf aan wel eens een infectie (otitis media of externa) veroorzaakt te hebben, 1 op de 10 huisartsen had een perforatie veroorzaakt.
Er zijn drie systematische reviews verschenen over de effectiviteit van middelen die oorsmeer oplossen en die verkrijgbaar zijn bij de drogist. De conclusie van twee reviews is dat de kwaliteit van de geïncludeerde RCT’s zeer matig is en dat het bewijs te beperkt is om uitspraak te kunnen doen of oorsmeeroplossers effectief zijn om oorsmeer op te lossen en ook om te kunnen zeggen dat de ene oorsmeeroplosser effectiever is dan een andere. In de derde review is ook naar de kosteneffectiviteit gekeken, waarbij de conclusie is dat het verwijderen met oorsmeeroplossers waarschijnlijk duurder is dan het uitspuiten in de huisartspraktijk.
In een gerandomiseerd onderzoek in de eerste lijn met 114 patiënten bleek na het uitspuiten van de oren bij 34% van de patiënten (95%-BI 21 tot 47%) de gehoordrempel audiometrisch ten minste 10 dB te verbeteren (15 tot 36 dB). De percentages patiënten die een subjectieve verbetering van het gehoor opmerkten, zoals het gemakkelijker horen van de telefoon, het minder problemen ondervinden bij een een-op-een gesprek of bij een gesprek in een groep, lagen veel hoger (respectievelijk 75, 61 en 55%).
Hoortoestellen en hoorhulpmiddelen
Naar Samenvatting ›- Bij slechthorenden kan hoorrevalidatie door middel van een hoortoestel of andere hulpmiddelen een positieve invloed hebben op het psychosociaal welbevinden en op de kwaliteit van leven. Anno 2013 komen mensen met een gehoorverlies van ≥ 35 dB aan 1 of beide oren in aanmerking voor vergoeding van een hoortoestel.
- Hoortoestellen worden verkocht en ingesteld door een audicien. Hierbij wordt nagegaan:
- welke eisen aan het hoortoestel gesteld worden (bijvoorbeeld in de werksituatie)
- wat de verwachtingen zijn
- of er complicerende factoren zijn (bijvoorbeeld een verstandelijke beperking of acceptatieproblematiek)
- De huidige hoortoestellen leveren een betere kwaliteit van spraakverstaan in rumoer dan de vorige generatie hoortoestellen. Verbetering van het gehoor door middel van een hoortoestel is vooral te verwachten:
- als de patiënt klaagt over problemen met horen in een gesprek met 1 persoon
- als de patiënt een bepaalde hobby (zoals zingen) of een bepaald beroep heeft
- Het verdient aanbeveling niet te lang te wachten met gehoorrevalidatie met behulp van een hoortoestel. Het leren omgaan met en het leren bedienen van het toestel kosten namelijk meer moeite naarmate men ouder wordt.
- Het hoortoestel wordt na een goede instructie ten aanzien van de verschillende mogelijkheden altijd eerst enige tijd op proef gedragen alvorens de patiënt al dan niet tot definitieve aanschaf besluit (zie Details).
- Audiologische variabelen voorspellen slechts in geringe mate de tevredenheid met een hoortoestel. Bepalender voor het succes van de hoortoestelaanpassing zijn factoren als (zie Details):
- de ervaren ernst van de gehoorproblemen
- de (hoge) verwachtingen
- de sociale steun
- Welk hoortoestel voorgeschreven wordt, is niet een geheel vrije keuze: dit gaat via een door Zorgverzekeraars Nederland gedefinieerd protocol voor functiegericht voorschrijven van hoortoestellen.
- Over het algemeen zijn enkele weken nodig om te wennen aan het andere geluid en aan het feit dat het oor anders voelt met een hoortoestel en oorstukje. Dit proces duurt vaak langer naarmate de patiënt ouder is.
- Als de aanpassing niet goed verloopt, kan de huisarts of de audicien de patiënt naar een kno-arts of audiologisch centrum doorverwijzen. Ook als de huisarts verwacht dat een aanpassing moeizaam zal verlopen, kan rechtstreeks naar een kno-arts of audiologisch centrum worden verwezen. De kno-arts en het audiologisch centrum verstrekken zelf geen hoortoestellen, maar kunnen wel:
- een hoortoestel voorschrijven
- de audicien adviseren
- de slechthorende begeleiden
- de instelling van de hoortoestellen verzorgen en de aanpassing evalueren aan de hand van objectieve metingen
- Naast hoortoestellen kunnen audiciens andere hulpmiddelen verstrekken, zo nodig op advies van de kno-arts of het audiologisch centrum. Denk hierbij aan wek- en waarschuwingssystemen (deurbel, flitslampen, ringleidingen, infraroodsystemen voor radio en tv, soloapparatuur in geval van onderwijssituaties), connecties met mobiele telefoontoestellen, telefoons met versterkers. Voor meer informatie en voorbeelden, zie www.hoorinfotheek.nl en www.hoorwijzer.nl (zie Hoortoestellen, hoorhulpmiddelen en chirurgie).
- Voor slechthorende artsen en verpleegkundigen zijn speciale stethoscopen verkrijgbaar die ook te gebruiken zijn in combinatie met een hoortoestel.
Verschillende onderzoeken laten zien dat hoortoestellen het gehoor van oudere patiënten en de kwaliteit van leven van de patiënt, maar ook van zijn naasten, verbeteren. In een gerandomiseerd onderzoek (n = 188) resulteerde gehoorrevalidatie met behulp van een hoortoestel in een duidelijke verbetering van het emotioneel, communicatief en sociaal functioneren van patiënten met een gemiddeld gehoorverlies van 40 dB ten opzichte van een controlegroep die bestond uit slechthorenden die nog op de wachtlijst stonden voor een hoortoestel. Deze gunstige resultaten waren na een jaar nog aantoonbaar en werden in ander onderzoek bevestigd. In een groot cohortonderzoek bij ouderen (n = 1332) is de positieve invloed van een hoortoestel op de kwaliteit van leven en een depressieschaal bevestigd. Uit een bevolkingsonderzoek onder 75-plussers (n = 32.656) bleek dat 50% enigszins of duidelijk moeite had met het gehoor. Bij ongeveer een kwart van de deelnemers was de fluisterspraaktest onvoldoende, ook bij 27% van de personen met een hoortoestel. Ongeveer 60% van de bezitters van een hoortoestel zeiden dit regelmatig te gebruiken. Patiënten die aangaven baat te hebben bij een hoortoestel gebruikten dit ook (85% van de gevallen), terwijl patiënten die aangaven geen baat te hebben bij het hoortoestel dit meestal ook niet gebruikten.
Naast de reguliere hoortoestellen zijn er ook beengeleidingsimplantaten en cochleaire implantaten. Bij beengeleidingsimplantaten brengt men achter het oor in de schedel een titaniumschroef aan en daarop een toestel dat geluid omzet in trillingen. Cochleaire implantaten vangen het signaal uitwendig op en verwerken het tot elektrische stroompjes die rechtstreeks aan de cochlea worden aangeboden. Afhankelijk van het type en ernst van het gehoorverlies en specifieke behoeften van de patiënt, kunnen deze implantaten voor sommige patiënten ook een goede oplossing bieden.
Slechts een minderheid van de patiënten met presbyacusis maakt gebruik van een hoortoestel. Ondanks grote technologische ontwikkelingen in hoortoestellen, gericht op het verbeteren van tekortkomingen (onder andere gericht op fluitonderdrukking, richtmicrofoons, ruisonderdrukking en minimale oorstukjes), is het percentage slechthorende ouderen met hoortoestellen nauwelijks veranderd in de afgelopen tien jaar.
Uit een prospectief cohortonderzoek onder 85-plussers (n = 454) bleek dat 367 (81%) ernstig slechthorend was. Tweederde van hen gebruikte geen hoortoestel. De helft van de groep met slechthorendheid voelde ook niet voor een hoorrevalidatieprogramma. De meest genoemde reden was dat een hoortoestel niet nodig was voor het dagelijks functioneren. Uit een cohortonderzoek (n = 1629) bleek dat slechts 15% van de patiënten met slechthorendheid een hoortoestel gebruikte. Bij analyse hing het gebruik van het hoortoestel samen met leeftijd, ernst van het gehoorverlies, spraakverstaanbaarheid en de hinder die men zelf ondervond van de slechthorendheid. De belangrijkste redenen om een hoortoestel af te wijzen waren: stigma, kosten, weinig vertrouwen in de kwaliteit van het versterkte geluid, moeilijke bediening van het apparaat en gebrek aan comfort. Een review laat zien dat zelfgerapporteerd gehoorverlies de beste voorspeller is voor hoortoestelgebruik en hoortoesteltevredenheid. Als ze eenmaal hoortoestellen hebben, stopt 25 tot 40% van de volwassenen alsnog met het dragen ervan, of draagt ze slechts af en toe. Uit onderzoek van Van den Brink bleek dat audiologische variabelen slechts in geringe mate de tevredenheid met een hoortoestel konden voorspellen. Factoren als de ervaren ernst van de gehoorproblemen, de (hoge) verwachtingen ten aanzien van een hoortoestel en de aanwezigheid van sociale steun bleken de uitkomst van de hoortoestelaanpassing veel beter te voorspellen. Uit verschillende onderzoeken bleek dat naast het aanmeten van een hoortoestel, extra aandacht voor de communicatie in de vorm van een korte training een meerwaarde is voor de communicatie en het gebruik van het hoortoestel.
Controle
Naar Samenvatting ›- Voer na 3 maanden een controle uit:
- bij een traumatische trommelvliesperforatie (< 50%) zonder penetrerend trauma en zonder bijkomende klachten zoals duizeligheid of perceptief gehoorverlies. Verwijs de patiënt naar de kno-arts als de perforatie niet is gesloten; mogelijk komt de patiënt in aanmerking voor een myringoplastiek.
- bij alle patiënten met een gehoorverlies van gemiddeld < 30 dB zonder aanwijzingen voor verklaarbare oorzaken, bij wie de klachten van slechthorendheid persisteren. Meet het gehoorverlies opnieuw door middel van audiometrie. Is het gehoorverlies toegenomen, overweeg dan verwijzing naar een kno-arts of audiologisch centrum. Is het gehoorverlies niet toegenomen, dan hangt het al dan niet verwijzen af van de hinder die de patiënt ervaart (zie Details).
- Bij patiënten die een hoortoestel hebben aangeschaft en bij wie dit ter sprake komt, bijvoorbeeld als een patiënt klachten heeft of als opvalt dat het toestel niet gedragen wordt, is het zaak naar de ervaringen te vragen. Soms vallen de prestaties van het toestel tegen of is de hoeveelheid geluid zo groot dat het als belastend wordt ervaren.
- Als de hoortoestellen piepen of fluiten, is dit een teken van rondzingen van het geluid. Dit komt meestal doordat het oor niet goed afgesloten wordt vanwege niet (meer) goed passende oorstukjes. De audicien kan dit probleem vaak oplossen. Is cerumen de oorzaak, dan is dit zelf te verhelpen.
- Ook een jeukende dan wel geïrriteerde gehoorgang is een geregeld terugkerende klacht bij dragers van hoortoestellen. Meestal wordt de klacht veroorzaakt door een otitis externa eczematosa. Slaat behandeling volgens de NHG-Standaard Otitis externa niet aan, overweeg dan een hypoallergeen oorstukje of verwijzing naar de kno-arts.
- Een niet-werkend hoortoestel kan defect of verstopt zijn, maar het is ook verstandig te checken of het toestel wel aanstaat en de batterij nog voldoet. Dit kan eenvoudig door het toestel aan te zetten en in een gesloten hand te houden. Fluit of bromt het toestel, dan werkt de batterij nog. Gemiddeld gaat een batterij 10 dagen mee als het toestel de hele dag gedragen wordt.
Ook bij een eenzijdig gehoorverlies van gemiddeld minder dan 30 dB bestaat er een (zeer) kleine kans op ernstige aandoeningen zoals een acusticusneurinoom. Deze tumor groeit echter zeer langzaam, zodat in drie maanden tijd geen irreversibele schade mag worden verwacht. Bij progressie van het gehoorverlies neemt de kans op deze aandoening toe en is consultatie of verwijzing zinvol.
Consultatie en verwijzing
Naar Samenvatting ›- Indicaties voor verwijzing met spoed naar de kno-arts staan vermeld in het kader Indicaties voor spoedverwijzing.
Zie voor een overzicht van audiologische centra https://www.fenac.nl/fenac/locaties/.
Door het Nationaal Overleg Audiologische Hulpmiddelen (NOAH), waarin verschillende partijen (waaronder kno-artsen, klinisch-fysici audiologen, audiciens en patiëntenverenigingen) betrokken zijn, is een veldnorm geformuleerd die de essentie van de tegenwoordige audiologische zorgverlening beschrijft. Deze veldnorm voorziet in audiometrische, otologische en psychosociale triage en beschrijft precies de taken en de verantwoordelijkheden van hulpverleners die zich bezig houden met hoortoestel verstrekking.
Volgens deze veldnorm kunnen slechthorenden van 67 jaar en ouder zich ook rechtstreeks melden bij een audicien. De audicien voert een triage uit en adviseert op basis van zijn onderzoek als daar een indicatie voor bestaat onderzoek door de huisarts, kno-arts of het Audiologisch Centrum. Indien de patiënt niet hoeft te worden doorverwezen bepaalt de audicien of er een indicatie bestaat voor een hoortoestel.
In de veldnorm staat ook beschreven wanneer en naar wie de huisarts de patiënt moet doorverwijzen. Bij de totstandkoming van deze veldnorm waren geen huisartsen betrokken. Zie voor meer informatie http://www.deaudiciens.nl/uploads/Veldnorm_2013.pdf.
Zowel ouderdom- als lawaaislechthorendheid (en de combinatie van beide) kunnen beschouwd worden als vormen van slechthorendheid waarbij doorverwijzing naar een kno-arts en/of audiologisch centrum in principe niet noodzakelijk is. De prevalentie van slechthorendheid neemt toe met de leeftijd. Dit gaat sneller bij mannen dan bij vrouwen (zie Oorzaken). Op basis van diverse data blijkt dat de leeftijd waarbij 10% van de mensen slechthorendheid heeft met een hoge Fletcher-index van 35 dB of groter voor mannen 61 jaar en voor vrouwen 69 jaar bedraagt. Voor deze leeftijd is de kans groot dat er sprake is van een andere vorm van slechthorendheid dan presbyacusis en/of lawaaislechthorendheid. Na deze leeftijd neemt de kans toe dat de slechthorendheid berust op presbyacusis en/of lawaaislechthorendheid. Om pragmatische reden is gekozen voor één leeftijdsgrens voor mannen en vrouwen. De leeftijd van 67 jaar is op basis van consensus tussen de betrokken partijen gekozen, waarbij het risico dat mensen ten onrechte niet worden doorverwezen naar kno-arts en/of audiologisch centrum acceptabel wordt geacht.
Door de audiciens is een kwaliteitsregister in het leven geroepen: StAR (Stichting Audicien Register), wat controleert of de geregistreerde en werkzame audiciens de benodigde vakbekwaamheidspapieren bezitten en of de winkels volgens norm geoutilleerd zijn. Ook wordt van de audicien verwacht dat hij volgens een vast protocol werkt.
Het Nederlands Centrum Jeugdgezondheid (NCJ) en de Nederlandse Stichting voor het Dove en Slechthorende Kind (NSDSK) hebben voor de jeugdgezondheidszorg de handreiking Uniforme signalering van taalachterstanden bij jonge kinderen ontwikkeld om bij kinderen vanaf de leeftijd van twee jaar een uitspraak te kunnen doen over de taalontwikkeling. Zie www.ncj.nl.
Indicaties voor spoedverwijzing
Naar Samenvatting ›- Plotseling gehoorverlies (zonder aanwijzingen voor geleidingsverlies): overleg direct met een kno-arts (ook tijdens ANW-uren) op welke termijn de patiënt gezien kan worden voor het doen van onderzoek en het eventueel starten van een medicamenteuze behandeling (in elk geval binnen 3 dagen).
- Traumatische trommelvliesperforatie met penetrerend trauma (met kans op schade van het binnenoor), of duizeligheidsklachten, of bij een perforatie > 50% van het trommelvlies: overleg direct met de kno-arts over de termijn waarop de patiënt gezien kan worden.
- Traumatische trommelvliesperforatie met perceptief gehoorverlies (afwijkende audiometrie en stemvorkproeven): overleg direct met de kno-arts over de termijn waarop de patiënt gezien kan worden.
- Overweeg verder consultatie van of verwijzing naar de kno-arts in de volgende gevallen:
- > 3 maanden bestaande slechthorendheid (audiometrisch gemiddeld gehoorverlies van ≥ 30 dB aan 1 of beide oren of afwijkende fluisterspraaktest)
- slechthorendheid en vermoeden van oorzakelijke factoren zoals gebruik van ototoxische geneesmiddelen, of aandoeningen zoals de ziekte van Ménière, otosclerose, cholesteatoom of acusticusneurinoom
- barotrauma met persisterend geleidingsverlies na 2 dagen
- trommelvliesperforatie < 50% van het trommelvlies die niet binnen 3 maanden is gesloten
- Overweeg verwijzing naar een audiologisch centrum in de volgende gevallen:
- kinderen < 4 jaar met vermoeden van slechthorendheid zonder afwijkingen bij otoscopisch onderzoek (voor het beleid bij otitis media acuta bij kinderen, otitis media met effusie bij kinderen en otitis externa wordt verwezen naar de gelijknamige NHG-Standaarden); het audiologisch centrum is bij uitstek geschikt om ook bij deze jonge kinderen diagnostiek te verrichten
- kinderen < 6 jaar met vermoeden van slechthorendheid door erfelijke of familiaire aandoeningen, infecties tijdens de zwangerschap, meningitis, bof of (langdurige) intensivecareopname in de voorgeschiedenis, of kinderen met bijkomende taal-spraakproblematiek
- kinderen < 18 jaar met vermoeden van perceptieslechthorendheid of permanent geleidingsverlies
- patiënten die moeite hebben met het accepteren van het gehoorverlies of hoortoestel, of bij wie door slechthorendheid ondanks het hoortoestel of andere aanpassingen communicatieproblemen ontstaan op school, op het werk of in het psychosociaal functioneren; naast technische revalidatie (hoortoestellen en additionele luisterhulpmiddelen zoals eerder genoemd) zijn er niet-technische vormen van revalidatie, zoals het trainen van hoorstrategieën, spraakafzien (liplezen), gesprekken met een maatschappelijk werker, en het Arbo-Audiologisch spreekuur voor werkenden
- patiënten met meervoudige beperkingen voor diagnostiek en behandelingen die de huisarts niet zelf kan uitvoeren
- patiënten met ernstige slechthorendheid (> 70 dB gehoorverlies bij 1000, 2000 en 4000 Hz aan het beste oor)
- bij sommige beroepen waarbij het aanpassen van hoorhulpmiddelen zinvol kan zijn, ook bij een gehoorverlies van 20 tot 30 dB, vooral wanneer de onderlinge communicatie een probleem oplevert, bijvoorbeeld in geval van een slechte akoestiek en/of achtergrondrumoer, zoals bij baliepersoneel en machinisten
- Voor meer informatie over audiologische centra, zie www.fenac.nl.
- Kinderen tussen de 4 en 6 jaar met vermoeden van slechthorendheid kunnen voor diagnostiek zowel bij een audiologisch centrum als bij een kno-arts terecht. Ook kinderen > 6 jaar en volwassenen met vermoeden van andere oorzaken of onverklaarbaar gehoorverlies van gemiddeld 30 dB of meer kunnen zowel naar een audiologisch centrum als naar een kno-arts worden verwezen. Waarheen verwezen wordt, zal mede afhangen van de regionale beschikbaarheid van beide (zie Consultatie en verwijzing).
- Kno-artsen en audiologen kunnen, waar nodig, over en weer verwijzen. Hierover kunnen regionale samenwerkingsafspraken worden gemaakt (zie het kader Aandachtspunten voor samenwerkingsafspraken in de regio).
Aandachtspunten voor samenwerkingsafspraken in de regio
Naar Samenvatting ›Behandelaanbod
Zorg bij zorgverleners voor bekendheid van behandelmogelijkheden bij huisarts, kno-arts, audiologisch centrum of audicien.
Bereikbaarheid
Spreek af hoe de onderlinge bereikbaarheid geregeld is (hiervoor zijn vaak speciale telefoonnummers beschikbaar), zodat de mogelijkheid van intercollegiale afstemming en intercollegiaal overleg geoptimaliseerd wordt.
Verwijzing
Maak afspraken over:
- doorverwijzen en terugverwijzen naar kno-arts, audiologisch centrum of audicien en naar de huisarts
- de maximale wachttijd bij verwijzing
- de wijze van consultatie en bij welke indicaties consultatie nodig geacht wordt
Voorlichting
- Stem het voorlichtingsmateriaal en de adviezen van de zorgverleners op elkaar af.
- Spreek af wie wanneer welke voorlichting aan de patiënt geeft bij verwijzing
Rapportage
- Spreek af welke informatie in de verwijsbrief opgenomen wordt bij verwijzing naar de 2e lijn. Geef een kopie van een eventueel gemaakt audiogram mee naar de 2e lijn.
- Maak in onderling overleg afspraken over de momenten van rapportage naar de huisarts en over de termijn.
- Vermeld als verwijzer het doel van de verwijzing, consultatie of behandelovername. Vermeld in de terugrapportage (specialist) of de patiënt onder behandeling blijft, verder verwezen wordt of terugverwezen wordt.
- Patiënten > 67 jaar met vermoeden van presbyacusis kunnen (in de meeste regio’s) bij een StAR-geregistreerde audicien een hoortoestel laten aanmeten zonder verwijzing naar een kno-arts. De leeftijdsgrens van 67 jaar is gekozen op basis van landelijke consensus tussen kno-artsen, audiologen, audiciens en patiëntenverenigingen (zie Consultatie en verwijzing).
- Bij (vermoeden van) lawaaislechthorendheid wordt niet alleen naar de kno-arts, maar ook naar de bedrijfsarts verwezen. Werkende slechthorenden kunnen ook naar de bedrijfsarts worden verwezen voor:
- advies en begeleiding
- eventuele aanpassingen op de werkplek
- Jonge kinderen bij wie twijfel bestaat over een eventuele achterstand in de taal-spraakontwikkeling, kunnen ook verwezen worden voor een extra consult bij de consultatiebureauarts voor verder onderzoek. Het consultatiebureau:
- is bij uitstek geschikt om in te schatten of er afwijkingen zijn op dit gebied
- beschikt over veel informatie over de ontwikkeling van het kind (zie Consultatie en verwijzing)
Bijlage audiometrie, fluisterspraaktest, stemvorkproeven en uitspuiten
Naar Samenvatting ›Uitvoering audiometrie met behulp van een screeningsaudiometer (kinderen ≥ 6 jaar en volwassenen)
Naar Samenvatting ›Benodigdheden
- Audiometer met een frequentiebereik tussen 500 en 8000 Hz, geluidsniveau van 20 tot 60 dB, op te voeren met stappen van 5 dB.
- Goed afsluitende hoofdtelefoon.
- Goed afsluitbare kamer, waarin zo min mogelijk achtergrondlawaai kan doordringen.
Uitvoering
- Laat de patiënt zodanig zitten dat hij/zij de onderzoeker en de bediening van de audiometer niet kan zien.
- De beste volgorde van de frequenties is 1000, 2000 en 4000 Hz (deze worden gebruikt voor berekening van de hoge fletcherindex) en daarna eventueel 500, 8000 en 6000 Hz.
- Begin met het aanbieden van een toon van 60 dB en vraag of deze wordt gehoord.
- Verlaag de geluidssterkte via 40 dB en 30 dB naar 20 dB om te bepalen bij welke sterkte de patiënt de toon nog net kan horen.
- Kies eventueel opnieuw een niveau hoger (5 dB) en daarna weer een niveau lager (10 dB) om te controleren of de patiënt consistente antwoorden geeft. Zoek op die manier, op en neer gaand met de toonsterkte en de toon telkens aanbiedend, de laagste toonsterkte op die ten minste 2 van de 3 keer nog wordt gehoord. Deze waarde wordt als drempel gerekend.
- Noteer de resultaten van de metingen in een audiogram; het rechteroor wordt aangegeven met een rondje, het linkeroor met een kruisje. Kruis het niveau aan dat de patiënt nog net hoort.
- Bepaal het gemiddelde gehoorverlies door het dB-verlies bij 1000, 2000 en 4000 Hz bij elkaar op te tellen en daarna door 3 te delen (hoge fletcherindex).
Uitvoering fluisterspraaktest (> 6 jaar)
- Beoordeel de oren vooraf met de otoscoop.
- De test kan zowel zittend als staand worden uitgevoerd.
- Voer het onderzoek op gelijke hoogte met de patiënt uit.
- Ga achter de patiënt zitten (of staan) om liplezen te voorkomen.
- Instrueer de patiënt de gehoorgang van 1 oor af te sluiten.
- Test eerst het rechteroor en daarna het linkeroor.
- Vraag de patiënt te herhalen wat hij/zij hoort.
- Fluister na een volledige uitademing (fluister met de reservelucht).
- Fluister op armlengteafstand van de patiënt zo duidelijk mogelijk, zonder de stembanden te gebruiken.
- Fluister per oor 6 combinaties van 3 cijfers en letters.
- Vermijd combinaties met B en D, M en N, H en A, omdat deze tot verwarring kunnen leiden.
Voorbeelden van combinaties zijn:- ene oor: 3F6, G7L, O7S, 2K4, 8S5, U8X
- andere oor: F5C, Z3L, 6K7, 3S8, 2R9, X4U
- Herhaalt de patiënt een combinatie niet goed, noem die combinatie dan niet opnieuw.
- De test is afwijkend als de patiënt meer dan 4 (van de 6) combinaties niet herhaalt. Er is dan een gemiddeld gehoorverlies van 30 dB of meer.
- Voer bij personen met een verstandelijke beperking de fluisterspraaktest desgewenst uit in combinatie met een plaatjeskaart.
Uitvoering stemvorkproeven (> 6 jaar)
Benodigdheden
Stemvork van 512 Hz, bij voorkeur met een voet.
Uitvoering
Proef van Rinne
- De proef van Rinne vergelijkt het horen via lucht- en beengeleiding. De Rinne wordt afwijkend bij een geleidingsverlies > 25 dB.
- Bij de proef van Rinne wordt de stomp aangeslagen stemvork (bijvoorbeeld op de knie) stevig achter het oor op het mastoïd geplaatst en vraagt de onderzoeker: ‘Hoort u dit?’
- De onderzoeker hoeft niet te wachten op het antwoord van de patiënt, maar houdt de stemvork daarna met de beentjes parallel vóór de gehoorgang bij het oor en vraagt: ‘Is dit harder of zachter?’
- Mogelijke antwoorden van de patiënt en interpretatie hiervan:
- ‘Harder’.
Interpretatie: Rinne normaal (+): geen geleidingsverlies > 25 dB, aanwezigheid perceptief verlies niet uitgesloten - ‘Zachter’/(‘even hard’).
Interpretatie: Rinne afwijkend (-): geleidingsverlies > 25 dB
- ‘Harder’.
Proef van Weber
- Bij de proef van Weber wordt de trillende stemvork met de voet midden op de schedel van de patiënt geplaatst en vraagt de onderzoeker: ‘Waar hoort u dit: links, rechts of in het midden?’
- Mogelijke antwoorden van de patiënt en interpretatie hiervan:
- ‘Naar het slechte oor’.
Interpretatie: er bestaat in dat oor een geleidingsverlies - ‘Naar de andere zijde’, ‘naar het goede oor’.
Interpretatie: er bestaat in het slechte oor een perceptief verlies. - ‘In het midden’.
Interpretatiemogelijkheden:
Als de patiënt goed hoort en Rinne +/+ is: normaal gehoor beiderzijds
Als de patiënt slecht hoort en Rinne +/+ is: symmetrisch perceptief verlies, bijvoorbeeld door presbyacusis of lawaaidoofheid
Als de patiënt slecht hoort en Rinne -/- is: symmetrisch geleidingsverlies, bijvoorbeeld ten gevolge van OME of chronische otitiden
- ‘Naar het slechte oor’.
Uitvoering oor uitspuiten
Benodigdheden
- Oorspuit (inclusief het afschroefbare uiteinde of disposable uiteinde).
- Handdoek.
- Water van circa 37 °C (handwarm).
- Bakje waar het water in zit.
- Nierbekken om water op te vangen.
- Otoscoop.
- Cerumenhaakje.
Uitvoering
- Vraag de patiënt te gaan zitten.
- Beoordeel de gehoorgang en het trommelvlies met de otoscoop.
- Doe water van circa 37 °C in het bakje.
- Zuig water uit het bakje op met de oorspuit; zorg ervoor dat er geen luchtbellen in zitten.
- Leg de handdoek op de schouder van de patiënt.
- Vraag de patiënt het nierbekken vast te houden.
- Neem de oorspuit in de dominante hand en trek met de andere hand de oorschelp naar boven-achter om de gehoorgang te strekken.
- Spuit voorzichtig de waterstraal in de richting van de bovenzijde van de gehoorgang. Stop als het uitspuiten pijn doet.
- Stop als de spuit bijna leeg is en er luchtbellen uit de spuit komen. Vul dan de spuit opnieuw.
- Als een los cerumendeeltje bij de uitgang van de gehoorgang ligt, kan dat met een cerumenhaakje worden verwijderd.
- Controleer de gehoorgang na het uitspuiten om te zien of de prop voldoende verwijderd is.
- Gebruik maximaal 3 keer een volle spuit (100 cc) per oor; laat de patiënt na 3 onsuccesvolle pogingen 15 minuten met water en een watje in het oor in de wachtkamer wachten en probeer het daarna maximaal nog 2 keer.
- Reinig de tip en de spuit (binnenzijde en buitenzijde). Steriliseer of desinfecteer met alcohol 70% na gebruik bij iedere patiënt. Bij gebruik van disposable materiaal dient de tip bij iedere patiënt vervangen te worden.
- Vraag na het verwijderen van het oorsmeer naar duizeligheid en laat de patiënt zo nodig even wachten voordat deze opstaat.
- Is het uitspuiten niet gelukt, adviseer de patiënt dan om gedurende 3 dagen het oor 2 keer per dag te druppelen met enige soort van olie en vervolgens terug te komen voor een hernieuwde poging.
Referenties
- World Health Organization (WHO). International classification of impairments, disabilities and handicaps: a manual of classification of diseases. Geneve: WHO, 1980.
- Chorus AMJ, Kremer A, Oortwijn WJ, Schaapveld K. Slechthorendheid in Nederland. Leiden: TNO, 1996.
- Van Schaik VHM. Hearing loss in the elderly: hearing questionnaires in general practice [proefschrift]. Utrecht: Universiteit Utrecht, 1998.
- Nationaal Kompas. Gehoorstoornissen: Prevalentie en incidentie naar leeftijd en geslacht. Ga naar bron: Nationaal Kompas. Gehoorstoornissen: Prevalentie en incidentie naar leeftijd en geslacht.
- Gommer AM, Poos MJJC. Gehoorstoornissen: Prevalentie en incidentie naar leeftijd en geslacht. RIVM. Ga naar bron: Gommer AM, Poos MJJC. Gehoorstoornissen: Prevalentie en incidentie naar leeftijd en geslacht. RIVM.
- Smits C, Kramer SE, Houtgast T. Speech reception thresholds in noise and self-reported hearing disability in a general adult population. Ear Hear 2006;27:538-49.
- Theunissen EJ. De screening van het gehoor bij kinderen tot 18 maanden oud. Ned Tijdschr Geneeskd 2000;144:589-93.
- Oudesluys-Murphy AM, Van Straaten HL, Ens-Dokkum MH, Kauffman-De Boer MA. Neonatale gehoorscreening. Ned Tijdschr Geneeskd 2000;144:594-8.
- Van der Ploeg CPB, Rijpstra A. Monitoring van de neonatale gehoorscreening door de jeugdgezondheidszorg in 2010. Leiden: TNO, 2012.
- Van Straaten HLM, Van Dommelen P, Verkerk PH. Jaarverslag neonatale gehoorscreening in de neonatale intensive care units (2011). Ga naar bron: Van Straaten HLM, Van Dommelen P, Verkerk PH. Jaarverslag neonatale gehoorscreening in de neonatale intensive care units (2011).
- Korver AM, Meuwese-Jongejeugd J, Briaire JJ, Frijns JH, Oudesluys-Murphy AM. Permanent gehoorverlies in de prelinguale fase bij kinderen met een niet-afwijkende uitslag bij neonatale gehoorscreening. Ned Tijdschr Geneeskd 2008;152:426-30.
- Johnson JL, White KR, Widen JE, Gravel JS, James M, Kennalley T, et al. A multicenter evaluation of how many infants with permanent hearing loss pass a two-stage otoacoustic emissions/automated auditory brainstem response newborn hearing screening protocol. Pediatrics 2005;116:663-72.
- Weichbold V, Nekahm-Heis D, Welzl-Mueller K. Universal newborn hearing screening and postnatal hearing loss. Pediatrics 2006;117:e631-e636.
- Young NM, Reilly BK, Burke L. Limitations of universal newborn hearing screening in early identification of pediatric cochlear implant candidates. Arch Otolaryngol Head Neck Surg 2011;137:230-4.
- Lu J, Huang Z, Yang T, Li Y, Mei L, Xiang M, et al. Screening for delayed-onset hearing loss in preschool children who previously passed the newborn hearing screening. Int J Pediatr Otorhinolaryngol 2011;75:1045-9.
- Joint Committee on Infant Hearing. Year 2007 position statement: Principles and guidelines for early hearing detection and intervention programs. Pediatrics 2007;120:898-921.
- Rosenfeld RM, Goldsmith AJ, Madell JR. How accurate is parent rating of hearing for children with otitis media? Arch Otolaryngol Head Neck Surg 1998;124:989-92.
- Brody R, Rosenfeld RM, Goldsmith AJ, Madell JR. Parents cannot detect mild hearing loss in children. First place--Resident Clinical Science Award 1998. Otolaryngol Head Neck Surg 1999;121:681-6.
- Stewart MG, Ohlms LA, Friedman EM, Sulek M, Duncan NO, III, Fernandez AD et al. Is parental perception an accurate predictor of childhood hearing loss? A prospective study. Otolaryngol Head Neck Surg 1999;120:340-4.
- Lo PS, Tong MC, Wong EM, Van Hasselt CA. Parental suspicion of hearing loss in children with otitis media with effusion. Eur J Pediatr 2006;165:851-7.
- Cone BK, Wake M, Tobin S, Poulakis Z, Rickards FW. Slight-mild sensorineural hearing loss in children: audiometric, clinical, and risk factor profiles. Ear Hear 2010;31:202-12.
- NIVEL. LINH Zorgregistratie huisartsen (2011). Ga naar bron: NIVEL. LINH Zorgregistratie huisartsen (2011).
- De Vries N, Van de Heyning PH, Leemans CR. Leerboek Keel-Neus-Oorheelkunde en hoofd-halschirurgie. Houten: Bohn Stafleu Van Loghum, 2013.
- Santing L, Eijk R, Van der Donker G. Cholesteatoom: een wolf in schaapskleren. Huisarts Wet 2012;55:78-81.
- Aberg B, Westin T, Tjellstrom A, Edstrom S. Clinical characteristics of cholesteatoma. Am J Otolaryngol 1991;12:254-8.
- NVA. Audiologieboek (2013). Ga naar bron: NVA. Audiologieboek (2013).
- Korver AM, Admiraal RJ, Kant SG, Dekker FW, Wever CC, Kunst HP, et al. Causes of permanent childhood hearing impairment. Laryngoscope 2011;121:409-16.
- Korver AM, De Vries JJ, Konings S, De Jong JW, Dekker FW, Vossen AC, et al. DECIBEL study: Congenital cytomegalovirus infection in young children with permanent bilateral hearing impairment in the Netherlands. J Clin Virol 2009;46 Suppl 4:S27-S31.
- Alford RL. Nonsyndromic hereditary hearing loss. Adv Otorhinolaryngol 2011;70:37-42.
- Van Laer L, Cryns K, Smith RJ, Van Camp G. Nonsyndromic hearing loss. Ear Hear 2003;24:275-88.
- Nadol JB, Jr. Hearing loss. N Engl J Med 1993;329:1092-102.
- Koomen I, Grobbee DE, Roord JJ, Donders R, Jennekens-Schinkel A, Van Furth AM. Hearing loss at school age in survivors of bacterial meningitis: assessment, incidence, and prediction. Pediatrics 2003;112:1049-53.
- Edmond K, Clark A, Korczak VS, Sanderson C, Griffiths UK, Rudan I. Global and regional risk of disabling sequelae from bacterial meningitis: a systematic review and meta-analysis. Lancet Infect Dis 2010;10:317-28.
- Tange RA. De preventie van gehoorverlies door geneesmiddelengebruik. Ned Tijdschr Geneeskd 1987;131:709-12.
- Wei BP, Stathopoulos D, O’Leary S. Steroids for idiopathic sudden sensorineural hearing loss. Cochrane Database Syst Rev 2013;7:CD003998.
- Agarwal L, Pothier DD. Vasodilators and vasoactive substances for idiopathic sudden sensorineural hearing loss. Cochrane Database Syst Rev 2009;CD003422.
- Awad Z, Huins C, Pothier DD. Antivirals for idiopathic sudden sensorineural hearing loss. Cochrane Database Syst Rev 2012;8:CD006987.
- Bennett MH, Kertesz T, Perleth M, Yeung P, Lehm JP. Hyperbaric oxygen for idiopathic sudden sensorineural hearing loss and tinnitus. Cochrane Database Syst Rev 2012;10:CD004739.
- Snik AF, Leijendeckers JM, Marres HA. Behandeling van ouderdomsslechthorendheid: hoortoestellen niet erg geliefd. Ned Tijdschr Geneeskd 2013;157:A5007.
- Shargorodsky J, Curhan SG, Curhan GC, Eavey R. Change in prevalence of hearing loss in US adolescents. JAMA 2010;304:772-8.
- Rydzynski K, Jung Th. Potential health risks of exposure to noise from personal music players and mobile phones including a music playing function. Brussel: SCENIHR, 2008.
- Dreschler WA, De Laat JAPM. Factsheet MP3-gebruik, op basis van 100.000 responsies. Leiden/Amsterdam: Nationale Hoorstichting/LUMC/ AMC, 2009.
- Muchnik C, Amir N, Shabtai E, Kaplan-Neeman R. Preferred listening levels of personal listening devices in young teenagers: self reports and physical measurements. Int J Audiol 2012;51:287-93.
- Gorter AF. Gehoorschade als gevolg van harde muziek: risicogedrag en misconcepties onder uitgaanspubliek. (2012) Ga naar bron: Gorter AF. Gehoorschade als gevolg van harde muziek: risicogedrag en misconcepties onder uitgaanspubliek. (2012)
- NCvB. Beroepsziekten in cijfers (2012). Ga naar bron: NCvB. Beroepsziekten in cijfers (2012).
- Spreeuwers D, Kuijer P, Nieuwenhuijsen K, Bakker J, Pal T, Sorgdrager B, et al. Signaleringsrapport beroepsziekten ‘06 (2006). Nederlands Centrum voor Beroepsziekten (NCvB). Ga naar bron: Spreeuwers D, Kuijer P, Nieuwenhuijsen K, Bakker J, Pal T, Sorgdrager B, et al. Signaleringsrapport beroepsziekten ‘06 (2006). Nederlands Centrum voor Beroepsziekten (NCvB).
- Marinus E, Putman J, Hoorenman G, Sorgdrager B. Geluid (2008). Ga naar bron: Marinus E, Putman J, Hoorenman G, Sorgdrager B. Geluid (2008).
- Cruickshanks KJ, Klein R, Klein BE, Wiley TL, Nondahl DM, Tweed TS. Cigarette smoking and hearing loss: the epidemiology of hearing loss study. JAMA 1998;279:1715-9.
- Itoh A, Nakashima T, Arao H, Wakai K, Tamakoshi A, Kawamura T, Ohno Y. Smoking and drinking habits as risk factors for hearing loss in the elderly: epidemiological study of subjects undergoing routine health checks in Aichi, Japan. Public Health. 2001 May;115(3):192-6. PubMed PMID: 11429714.
- Boomsma LJ, Stolk RP. Vaak slechthorendheid bij patiënten met diabetes mellitus type 2. Ned Tijdschr Geneeskd 1998;142:1823-5.
- Dalton DS, Cruickshanks KJ, Klein R, Klein BE, Wiley TL. Association of NIDDM and hearing loss. Diabetes Care 1998;21:1540-4.
- Dahle AJ, McCollister FP. Hearing and otologic disorders in children with Down syndrome. Am J Ment Defic 1986;90:636-42.
- Meuwese-Jongejeugd A, Vink M, van Zanten B, Verschuure H, Eichhorn E, Koopman D et al. Prevalence of hearing loss in 1598 adults with an intellectual disability: cross-sectional population based study. Int J Audiol 2006;45:660-9.
- Evenhuis HM. Richtlijnen voor diagnostiek en behandeling van slechthorendheid bij mensen met een verstandelijke handicap. Ned Tijdschr Geneeskd 1996;140:1851-4.
- Evenhuis HM, Hilgeman IS, Bosman AJ, De Laat JAPM. De fluisterkaart voor verstandelijk gehandicapten. Huisarts Wet 2004;47:142-6.
- Mul M, Veraart W, Bierman A. Slechtshorendheid bij mensen met een verstandelijke handicap in de huisartspraktijk. Huisarts Wet 1997;40:301-4.
- Wake M, Tobin S, Cone-Wesson B, Dahl HH, Gillam L, McCormick L, et al. Slight/mild sensorineural hearing loss in children. Pediatrics 2006;118:1842-51.
- Crandell CC. Speech recognition in noise by children with minimal degrees of sensorineural hearing loss. Ear Hear 1993;14:210-6.
- Crandell CC, Smaldino JJ. An update of classroom acoustics for children with hearing impairment. Volta Review 1995;1:4-12.
- Bess FH, Dodd-Murphy J, Parker RA. Children with minimal sensorineural hearing loss: prevalence, educational performance, and functional status. Ear Hear 1998;19:339-54.
- Davis JM, Elfenbein J, Schum R, Bentler RA. Effects of mild and moderate hearing impairments on language, educational, and psychosocial behavior of children. J Speech Hear Disord 1986;51:53-62.
- Wake M, Poulakis Z. Slight and mild hearing loss in primary school children. J Paediatr Child Health 2004;40:11-3.
- Vohr B, Jodoin-Krauzyk J, Tucker R, Johnson MJ, Topol D, Ahlgren M. Early language outcomes of early-identified infants with permanent hearing loss at 12 to 16 months of age. Pediatrics 2008;122:535-44.
- Korver AM, Konings S, Dekker FW, Beers M, Wever CC, Frijns JH, et al. Newborn hearing screening vs later hearing screening and developmental outcomes in children with permanent childhood hearing impairment. JAMA 2010;304:1701-8.
- Kennedy CR, McCann DC, Campbell MJ, Law CM, Mullee M, Petrou S, et al. Language ability after early detection of permanent childhood hearing impairment. N Engl J Med 2006;354:2131-41.
- Wolff R, Hommerich J, Riemsma R, Antes G, Lange S, Kleijnen J. Hearing screening in newborns: systematic review of accuracy, effectiveness, and effects of interventions after screening. Arch Dis Child 2010;95:130-5.
- Pimperton H, Kennedy CR. The impact of early identification of permanent childhood hearing impairment on speech and language outcomes. Arch Dis Child 2012;97:648-53.
- Boons T, Brokx JP, Dhooge I, Frijns JH, Peeraer L, Vermeulen A, et al. Predictors of spoken language development following pediatric cochlear implantation. Ear Hear 2012;33:617-39.
- Archbold S, Harris M, O’Donoghue G, Nikolopoulos T, White A, Richmond HL. Reading abilities after cochlear implantation: the effect of age at implantation on outcomes at 5 and 7 years after implantation. Int J Pediatr Otorhinolaryngol 2008;72:1471-8.
- Miyamoto RT, Hay-McCutcheon MJ, Kirk KI, Houston DM, Bergeson-Dana T. Language skills of profoundly deaf children who received cochlear implants under 12 months of age: a preliminary study. Acta Otolaryngol 2008;128:373-7.
- Nachtegaal J, Heymans MW, Van Tulder MW, Goverts ST, Festen JM, Kramer SE. Comparing health care use and related costs between groups with and without hearing impairment. Int J Audiol 2010;49:881-90.
- Tambs K. Moderate effects of hearing loss on mental health and subjective well-being: results from the Nord-Trondelag Hearing Loss Study. Psychosom Med 2004;66:776-82.
- Jarvelin MR, Maki-Torkko E, Sorri MJ, Rantakallio PT. Effect of hearing impairment on educational outcomes and employment up to the age of 25 years in northern Finland. Br J Audiol 1997;31:165-75.
- Hogan A, O’Loughlin K, Davis A, Kendig H. Hearing loss and paid employment: Australian population survey findings. Int J Audiol 2009;48:117-22.
- Rydberg E, Gellerstedt LC, Danermark B. The position of the deaf in the Swedish labor market. Am Ann Deaf 2010;155:68-77.
- Danermark B, Gellerstedt LC. Psychosocial work environment, hearing impairment and health. Int J Audiol 2004;43:383-9.
- Nachtegaal J, Festen JM, Kramer SE. Hearing ability in working life and its relationship with sick leave and self-reported work productivity. Ear Hear 2012;33:94-103.
- Nachtegaal J, Kuik DJ, Anema JR, Goverts ST, Festen JM, Kramer SE. Hearing status, need for recovery after work, and psychosocial work characteristics: results from an internet-based national survey on hearing. Int J Audiol 2009;48:684-91.
- Dalton DS, Cruickshanks KJ, Klein BE, Klein R, Wiley TL, Nondahl DM. The impact of hearing loss on quality of life in older adults. Gerontologist 2003;43:661-8.
- Lin FR, Yaffe K, Xia J, Xue QL, Harris TB, Purchase-Helzner E et al. Hearing loss and cognitive decline in older adults. JAMA Intern Med 2013;173:293-9.
- Cacciatore F, Napoli C, Abete P, Marciano E, Triassi M, Rengo F. Quality of life determinants and hearing function in an elderly population. Osservatorio Geriatrico Campano Study Group. Gerontology 1999;45:323-8.
- Ciorba A, Bianchini C, Pelucchi S, Pastore A. The impact of hearing loss on the quality of life of elderly adults. Clin Interv Aging 2012;7:159-63.
- Sindhusake D, Golding M, Wigney D, Newall P, Jakobsen K, Mitchell P. Factors predicting severity of tinnitus: a population-based assessment. J Am Acad Audiol 2004;15:269-80.
- Gopinath B, McMahon CM, Rochtchina E, Karpa MJ, Mitchell P. Risk factors and impacts of incident tinnitus in older adults. Ann Epidemiol 2010;20:129-35.
- Van den Brink RHS. Attitude and illness behaviour in hearing impaired elderly [proefschrift]. Groningen: Rijksuniversiteit Groningen, 1995.
- Commissie praktijkvoering NHG. Gehooronderzoek en audiometrie in de huisartspraktijk. Utrecht: Nederlands Huisartsen Genootschap, 1989.
- Lichtenstein MJ, Bess FH, Logan SA. Validation of screening tools for identifying hearing-impaired elderly in primary care. JAMA 1988;259:2875-8.
- Macphee GJ, Crowther JA, McAlpine CH. A simple screening test for hearing impairment in elderly patients. Age Ageing 1988;17:347-51.
- Browning GG, Swan IR, Chew KK. Clinical role of informal tests of hearing. J Laryngol Otol 1989;103:7-11.
- Dempster JH, Mackenzie K. Clinical role of free-field voice tests in children. Clin Otolaryngol 1992;17:54-6.
- Eekhof JA, De Bock GH, De Laat JA, Dap R, Schaapveld K, Springer MP. The whispered voice: the best test for screening for hearing impairment in general practice? Br J Gen Pract 1996;46:473-4.
- Eekhof JAH, Dijk M, Van der Linden A, Bos J, Goossens EM. De kunst van het fluisteren: de fluisterspraaktest. Huisarts Wet 1997;40:51-3.
- Pirozzo S, Papinczak T, Glasziou P. Whispered voice test for screening for hearing impairment in adults and children: systematic review. BMJ 2003;327:967.
- Chole RA, Cook GB. The Rinne test for conductive deafness. A critical reappraisal. Arch Otolaryngol Head Neck Surg 1988;114:399-403.
- Stankiewicz JA, Mowry HJ. Clinical accuracy of tuning fork tests. Laryngoscope 1979;89:1956-63.
- Grote JJ, De Laat JA. Fysische diagnostiek: fluisterspraak en stemvorkproeven. Ned Tijdschr Geneeskd 1998;142:1816-9.
- Browning GG. Is there still a role for tuning-fork tests? Br J Audiol 1987;21:161-3.
- Browning GG, Swan IR. Sensitivity and specificity of Rinne tuning fork test. BMJ 1988;297:1381-2.
- Burkey JM, Lippy WH, Schuring AG, Rizer FM. Clinical utility of the 512-Hz Rinne tuning fork test. Am J Otol 1998;19:59-62.
- Knijn AMS, Pieters HM. De waarde van pneumatische otoscopie bij otitis media met effusie. Huisarts Wet 1994;37:343-7.
- Coppin R, Wicke D, Little P. Managing earwax in primary care: efficacy of self-treatment using a bulb syringe. Br J Gen Pract 2008;58:44-9.
- Coppin R, Wicke D, Little P. Randomized trial of bulb syringes for earwax: impact on health service utilization. Ann Fam Med 2011;9:110-4.
- Orji FT, Agu CC. Determinants of spontaneous healing in traumatic perforations of the tympanic membrane. Clin Otolaryngol 2008;33:420-6.
- Lou ZC. Late crust formation as a predictor of healing of traumatic, dry, and minor-sized tympanic membrane perforations. Am J Otolaryngol 2013;34:282-6.
- Lou ZC, Tang YM, Yang J. A prospective study evaluating spontaneous healing of aetiology, size and type-different groups of traumatic tympanic membrane perforation. Clin Otolaryngol 2011b;36:450-60.
- Lindeman P, Edstrom S, Granstrom G, Jacobsson S, Von Sydow SC, Westin T, et al. Acute traumatic tympanic membrane perforations. Cover or observe? Arch Otolaryngol Head Neck Surg 1987;113:1285-7.
- Kristensen S. Spontaneous healing of traumatic tympanic membrane perforations in man: a century of experience. J Laryngol Otol 1992;106:1037-50.
- Lou ZC, He JG. A randomised controlled trial comparing spontaneous healing, gelfoam patching and edge-approximation plus gelfoam patching in traumatic tympanic membrane perforation with inverted or everted edges. Clin Otolaryngol 2011a;36:221-6.
- Lou ZC. Healing large traumatic eardrum perforations in humans using fibroblast growth factor applied directly or via gelfoam. Otol Neurotol 2012a;33:1553-7.
- Lou ZC, Lou ZH, Zhang QP. Traumatic tympanic membrane perforations: a study of etiology and factors affecting outcome. Am J Otolaryngol 2012b;33:549-55.
- Hempel JM, Becker A, Muller J, Krause E, Berghaus A, Braun T. Traumatic tympanic membrane perforations: clinical and audiometric findings in 198 patients. Otol Neurotol 2012;33:1357-62.
- Eekhof JA, De Bock GH, Le Cessie S, Springer MP. A quasi-randomised controlled trial of water as a quick softening agent of persistent earwax in general practice. Br J Gen Pract 2001;51:635-7.
- Wijshake D, Bruins MJ, De Vries-Van Rossum SV, Klein Overmeen RGJ, Ruijs GJHM. Otitis externa na cerumenlavage. Huisarts Wet 2013;56:12-6.
- Sharp JF, Wilson JA, Ross L, Barr-Hamilton RM. Ear wax removal: a survey of current practice. BMJ 1990;301:1251-3.
- Schmiemann G, Kruschinski C. Komplikationshaufigkeit bei der ambulanten Zerumenentfernung: Systematische Literaturubersicht. HNO 2009;57:713-8.
- Hand C, Harvey I. The effectiveness of topical preparations for the treatment of earwax: a systematic review. Br J Gen Pract 2004;54:862-7.
- Burton MJ, Doree C. Ear drops for the removal of ear wax. Cochrane Database Syst Rev 2009;CD004326.
- Loveman E, Gospodarevskaya E, Clegg A, Bryant J, Harris P, Bird A, et al. Ear wax removal interventions: a systematic review and economic evaluation. Br J Gen Pract 2011;61:e680-e683.
- Memel D, Langley C, Watkins C, Laue B, Birchall M, Bachmann M. Effectiveness of ear syringing in general practice: a randomised controlled trial and patients’ experiences. Br J Gen Pract 2002;52:906-11.
- Stark P, Hickson L. Outcomes of hearing aid fitting for older people with hearing impairment and their significant others. Int J Audiol 2004;43:390-8.
- Mulrow CD, Aguilar C, Endicott JE, Tuley MR, Velez R, Charlip WS, et al. Quality-of-life changes and hearing impairment. A randomized trial. Ann Intern Med 1990;113:188-94.
- Scherer MJ, Frisina DR. Characteristics associated with marginal hearing loss and subjective well-being among a sample of older adults. J Rehabil Res Dev 1998;35:420-6.
- Smeeth L, Fletcher AE, Ng ES, Stirling S, Nunes M, Breeze E, et al. Reduced hearing, ownership, and use of hearing aids in elderly people in the UK--the MRC Trial of the Assessment and Management of Older People in the Community: a cross-sectional survey. Lancet 2002;359:1466-70.
- Van Drongelen AW, Peters-Volleberg GW, Van den Berg Jeths A. Ontwikkelingen op het gebied van hoorhulpmiddelen. Ned Tijdschr Geneeskd 2001;145:2417-21.
- Sprinzl GM, Riechelmann H. Current trends in treating hearing loss in elderly people: a review of the technology and treatment options - a mini-review. Gerontology 2010;56:351-8.
- Gussekloo J, De Bont LE, Von Faber M., Eekhof JA, De Laat JA, Hulshof JH, et al. Auditory rehabilitation of older people from the general population-the Leiden 85-plus study. Br J Gen Pract 2003;53:536-40.
- Popelka MM, Cruickshanks KJ, Wiley TL, Tweed TS, Klein BE, Klein R. Low prevalence of hearing aid use among older adults with hearing loss: the Epidemiology of Hearing Loss Study. J Am Geriatr Soc 1998;46:1075-8.
- Wilson PS, Fleming DM, Donaldson I. Prevalence of hearing loss among people aged 65 years and over: screening and hearing aid provision. Br J Gen Pract 1993;43:406-9.
- Franks JR, Beckmann NJ. Rejection of hearing aids: attitudes of a geriatric sample. Ear Hear 1985;6:161-6.
- Yueh B, Shapiro N, MacLean CH, Shekelle PG. Screening and management of adult hearing loss in primary care: scientific review. JAMA 2003;289:1976-85.
- Knudsen LV, Oberg M, Nielsen C, Naylor G, Kramer SE. Factors influencing help seeking, hearing aid uptake, hearing aid use and satisfaction with hearing aids: a review of the literature. Trends Amplif 2010;14:127-54.
- Hanratty B, Lawlor DA. Effective management of the elderly hearing impaired--a review. J Public Health Med 2000;22:512-7.
- Hickson L, Worrall L. Beyond hearing aid fitting: improving communication for older adults. Int J Audiol 2003;42 Suppl 2:2S84-91.
- Kricos PB, Holmes AE. Efficacy of audiologic rehabilitation for older adults. J Am Acad Audiol 1996;7:219-29.
- ISO. Acoustics - Statistical distribution of hearing thresholds as a function of age. ISO 7029:2000(en). Ga naar bron: ISO. Acoustics - Statistical distribution of hearing thresholds as a function of age. ISO 7029:2000(en).