Laboratoriumdiagnostiek
De Landelijke Eerstelijns Afspraak (LESA) Laboratoriumdiagnostiek geeft richtlijnen voor de meest aangevraagde laboratoriumonderzoeken en de samenwerking tussen huisartsen, klinisch chemici en artsen-microbioloog. De LESA is grotendeels op de NHG-Standaarden gebaseerd.
Per aandoening en per laboratoriumbepaling geeft de LESA informatie over:
- de indicatie voor aanvragen
- de achtergronden van de bepaling
- de referentie- en afkapwaarden
- het beleid bij afwijkende uitslagen
Het probleemgericht en per indicatie aanvragen van laboratoriumdiagnostiek bevordert zinnige en zuinige zorg: het wil onnodige diagnostiek of het aanvragen van diagnostiek op een onjuiste indicatie voorkomen.
De LESA Laboratoriumdiagnostiek wordt onderhouden door een werkgroep van het Nederlands Huisartsen Genootschap (NHG), de Nederlandse Vereniging voor Klinische Chemie en Laboratoriumgeneeskunde (NVKC), de Nederlandse Vereniging voor Medische Microbiologie (NVMM) en de Samenwerkende Artsenlaboratoria Nederland (SAN). De LESA wordt twee keer per jaar geactualiseerd op grond van onder andere herzieningen van NHG-Standaarden.
Bij vragen of opmerkingen kunt u contact opnemen via contactcentrum@nhg.org.
A. Algemeen
Naar Volledige tekst ›Algemeen onderzoek
Naar Volledige tekst ›Deze samenvatting is geactualiseerd in 2019 ten opzichte van de versie van 2006.
Infectieziekten en maligniteiten
Bepaling
BSE of CRP
Indicatie
- De kans op een inflammatoire aandoening of maligniteit bij aspecifieke klachten zoals vermoeidheid en malaise is laag.
- Bepaling van de BSE of CRP wordt in dit geval gebruikt om deze aandoeningen nog onwaarschijnlijker te maken.
Achtergrondinformatie bij de bepalingen
BSE
- verhoogd bij onder andere infectieziekten, myocardinfarcten, reumatoïde artritis, auto-immuunziekten en mono- en polygammopathieën
- verhoogd bij een laag Hb
- pas verhoogd na enige dagen
- halfwaardetijd lang (4 dagen voor fibrinogeen en enkele weken voor gammaglobulinen)
CRP
- verhoogd bij trauma, infectie en ontsteking
- bereik 0-500 mg/l
- snel verhoogd: de waarde kan binnen 6 tot 8 uur verdubbelen
- halfwaardetijd kort (ook 6 tot 8 uur)
Referentiewaarden en verder beleid
| BSE | ||
|---|---|---|
| CRP | ||
| Neonaat | 0-2 mm/uur | |
| Kind | < 10 jr | 3-13 mm/uur |
| Vrouw | ≤ 50 jr | < 20 mm/uur |
| Vrouw | > 50 jr | < 30 mm/uur |
| Zwangere | 1e/2e trimester | < 20 mm/uur |
| 3e trimester | < 30 mm/uur | |
| Man | ≤ 50 jr | < 15 mm/uur |
| Man | > 50 jr | < 20 mm/uur |
| Neonaat | < 4 dagen | < 15 mg/l |
| > 4 dagen | < 10 mg/l | |
| Kind | < 10mg/l | |
| Volwassene | < 10mg/l | |
Anemie
Bepaling
Hb (indien afwijkend MCV en ferritine)
Indicatie
De Hb-waarde wordt bepaald ter uitsluiting van een anemie.
Referentiewaarden en verder beleid
| Hb | Zie hoofdstuk Anemie |
Diabetes mellitus type 2
Bepaling
Glucose
Indicatie
Eventueel kan worden volstaan met een niet-nuchtere glucosewaarde.
Referentiewaarden en verder beleid
| Glucose | Zie hoofdstuk Diabetes mellitus type 2 |
Schildklierfunctiestoornis
Bepaling
TSH (indien afwijkend vrij T4)
Indicatie
Ter uitsluiting van een schildklierfunctiestoornis
Referentiewaarden en verder beleid
| TSH | Zie hoofdstuk Schildklieraandoeningen |
Nierfunctiestoornis
Bepaling
eGFR + creatinine
Indicatie
Alleen op indicatie (vooral bij ouderen)
Referentiewaarden en verder beleid
| eGFR + creatinine | Zie hoofdstuk Nieraandoeningen |
Leveraandoening
Bepaling
ALAT
Indicatie
Alleen op indicatie (bij een gering vermoeden van een leveraandoening)
Referentiewaarden en verder beleid
| ALAT | Zie hoofdstuk Leveraandoeningen |
Controle op geneesmiddelentherapie
Naar Volledige tekst ›Actualisering januari 2019; herzien t.o.v. versie 2006.
Controle bij medicamenteuze behandeling lithium (stabiele instelling)
Bepalingen
- lithiumspiegel
- eGFR + creatinine
- calcium (gecorrigeerd voor albumine)
- TSH, indien afwijkend vrij T4
Indicatie
- Controleer elk halfjaar 12-uurs lithiumspiegel (dalspiegel) en nierfunctie (eGFR)
- Controleer jaarlijks calcium en TSH
- Controleer 12-uurs lithiumspiegel na stoppen, starten of dosisaanpassingen van interacterende medicatie (NSAID’s, RAS-remmers, diuretica en metronidazol)
- Controleer 12-uurs lithiumspiegel bij vermoeden intoxicatie
Achtergrondinformatie bij de bepaling
- 12-uurs lithiumspiegel: afname via venapunctie heeft voorkeur boven vingerprik
- 12-uurs lithiumspiegel: afname 11-13 uur na ochtenddosering, bij doseren meermalen daags afname vóór de ochtendinname
Referentiewaarden lithium
|
Lithium
|
Therapeutische spiegel (onderhoud) |
0,6-0,8 mmol/l oudere patiënten of in combinatie met antidepressivum: 0,4-0,6 mmol/l |
|
Toxisch |
≥ 1,2 mmol/l |
|
| eGFR + creatinine |
Zie hoofdstuk Nieraandoeningen |
|
| Calcium (gecorrigeerd voor albumine) |
Zie hoofdstuk Delier |
|
| TSH |
Zie hoofdstuk Schildklieraandoeningen |
|
Verder beleid
- Bepaal bij te lage of te hoge lithiumspiegel nogmaals de lithiumspiegel. Achterhaal de oorzaak. Eventueel dosisverhoging of -verlaging in overleg met psychiater.
- Bij lithiumspiegel boven 1,2 mmol/l: direct overleg met psychiater.
- Bij lithiumspiegel boven 1,5 mmol/l: patiënt direct naar SEH.
- Bij een eGFR < 60 ml/min/ 1,73 m2: overleg/verwijzing met/naar internist-nefroloog.
- Bij calcium > 2,55 mmol/L en klachten: overleg met internist/psychiater.
Controle bij medicamenteuze behandeling clozapine (stabiele instelling)
Bepalingen
- clozapinespiegel
- leukocyten met differentiatie
Indicatie
- Bepaal clozapinespeiegel bij ernstige bijwerkingen, vermoeden intoxicatie, start interacterende medicatie (ciprofloxacine, fluoxetine, fluvoxamine, sertraline) en verandering in rookgedrag of coffeïnegebruik.
- Controleer maandelijks leukocyten met differentiatie.
- Controleer bij koorts ≥ 38 °C, keelpijn en/of griepverschijnselen leukocyten met differentiatie.
Achtergrondinformatie bij bepalingen
- clozapinespiegel: 12 uur na inname
- leukocyten en differentiatie: bij koorts, klinisch ernstig beeld (ulcera keel/anus) of duidelijke zieke patiënten bepalingen binnen 24 uur uitvoeren, anders eerstvolgende werkdag
Referentiewaarden en afkapwaarden clozapine
|
Clozapine
|
Therapeutische spiegel (onderhoud) |
300 - 700 microgr/l |
|
Toxisch |
> 1000 microgr/l |
|
|
Leukocyten met differentiatie
|
Leukocyten |
> 3,5 x 109/l |
|
Neutrofiele granulocyten |
> 2,0 x 109/l |
Verder beleid
- Bij afwijkende clozapinespiegel: overleg met psychiater over dosisaanpassing.
- Bij toxische clozapinespiegel: patiënt naar SEH.
- Bij verlaagde leukocyten (tussen 3,0 en 3,5 x 109/l of neutrofiel granulocyten tussen de 1,5 en 2,0 x 109/l): verhoog de controlefrequentie naar 2x/week tot de waarden weer normaal zijn.
- Bij sterk verlaagde leukocyten (< 3,0 x 109/l of neutrofiel granulocyten < 1,5 x 109/l): overleg met spoed met psychiater.
Controle bij medicamenteuze behandeling digoxine
Bepalingen
- digoxinespiegel
- kalium
- eGFR + creatinine
Indicatie
- spiegelbepaling digoxine bij vermoeden intoxicatie
- controleer jaarlijks kalium en eGFR
Achtergrondinformatie bij bepalingen
Spiegelbepaling digoxine: bij voorkeur 12-24 uur na inname (direct voor inname volgende dosis)
Referentiewaarden digoxine
|
Digoxine
|
Therapeutische waarde atriumfibrilleren, vóór gift |
0,8-2,0 microgr/l |
|
Therapeutische waarde Hartfalen, vóór gift |
0,5-0,9 microgr/l |
|
|
Toxisch |
Mogelijk vanaf 2,0 microg/l |
|
|
eGFR + creatinine |
> 50 ml/min/ 1,73 m2* |
|
|
Kalium |
3,5-5,0 mmol/l |
|
| * Deze waarde is gebaseerd op de G-Standaard die is verwerkt in de huisartsinformatiesystemen en wijkt daarom af van de waarde genoemd in hoofdstuk Nieraandoeningen. | ||
Verder beleid
- Bij afwijkende digoxinespiegel: pas dosering aan.
- Bij sterk verhoogde waarden: overleg met internist.
Controle bij medicamenteuze behandeling andere geneesmiddelen
Bepalingen
Spiegelbepaling van andere geneesmiddelen
Indicaties
Voor andere geneesmiddelen gelden andere regels, zie bijvoorbeeld de monografieën van de Nederlandse Vereniging van Ziekenhuisapothekers (NVZA).
- Doe altijd navraag naar het juiste afnamemoment voor het betreffende geneesmiddel.
- Het tijdstip van inname, de hoogte van de dosering en het tijdstip van bloedafname moeten bekend zijn voor interpretatie van verkregen uitkomst.
B. Bloed
Naar Volledige tekst ›Anemie
Naar Volledige tekst ›Diagnostiek anemie
Bepalingen
Hb
Indicatie
Bij overmatig menstrueel bloedverlies, in het kader van de chronische ziekte en bij algemene klachten die de huisarts (of de patiënt) in verband brengt met anemie.
Referentiewaarden
|
Hb
|
Mannen |
8,5-11,0 mmol/l |
|
Vrouwen |
7,5-10,0 mmol/l |
|
|
Kinderen (1 maand-6 jaar) Kinderen ( >6 jaar) |
6,0-9,0 mmol/l 6,5-10,0 mmol/l |
Voor de referentiewaarden bij zwangeren: zie Zwangerschap en geboorte.
Verder beleid
- Bepaal bij een anemie die is vastgesteld via Hb-bepaling in capillair bloed het Hb nogmaals in veneus bloed.
- Ga bij een vrouw met structureel hevig menstrueel bloedverlies er in eerste instantie van uit dat ijzergebrek de oorzaak is.
- Bij een kind met een lichte anemie (Hb ≥ 6,0 mmol/l) dat in de voorafgaande maand een infectieziekte heeft doorgemaakt kan de anemie in eerste instantie als het gevolg van die infectie worden beschouwd. Controleer het Hb 4 weken na herstel.
- Verricht bij de overige patiënten vervolgdiagnostiek; zie Aanvullende diagnostiek bij anemie t/m Vervolgdiagnostiek bij vermoeden van een hemoglobinopathie.
Aanvullende diagnostiek bij anemie
Bepalingen
- MCV
- Ferritine
Indicatie
In geval van een anemie, behalve bij kinderen met een recente infectieziekte en vrouwen met hevig menstrueel bloedverlies.
Referentiewaarden
|
MCV |
Volwassenen |
80 - 100 fl (femtoliter = 10-15l) |
|
Ferritine
|
Mannen |
25 - 250 µg/l |
|
Premenopauzale vrouwen |
20 - 150 µg/l |
|
|
Postmenopauzale vrouwen |
20 - 250 µg/l |
|
|
Mannen en vrouwen > 65 jaar |
45 - 250 µg/l |
Verder beleid
- Ferritine <15 µg/l: ijzergebreksanemie.
- Ferritine normaal, maar <100 µg/l: mogelijk ijzergebreksanemie. Verricht gericht vervolgdiagnostiek (zie het stroomdiagram en Vervolgdiagnostiek bij vermoeden van een anemie door een vitamine-B12- en/of foliumzuurdeficiëntie, Vervolgdiagnostiek bij vermoeden van een hemoglobinopathie en Controle na medicamenteuze behandeling).
- Ferritine >100 µg/l: ijzergebreksanemie is zeer onwaarschijnlijk. Verricht gericht vervolgdiagnostiek (zie het stroomdiagram en Vervolgdiagnostiek bij vermoeden van een anemie door een vitamine-B12- en/of foliumzuurdeficiëntie, Vervolgdiagnostiek bij vermoeden van een hemoglobinopathie en Controle na medicamenteuze behandeling).
Vervolgdiagnostiek bij vermoeden van anemie door een chronische ziekte (ACD), infectieziekte of hematologische aandoening
Bepalingen
- ijzer
- transferrine
- leukocyten
- trombocyten
- BSE
- eGFR
Indicatie
- geen duidelijke ijzergebreksanemie en/of
- vermoeden van een anemie door een chronische ziekte, een infectieziekte of een hematologische aandoening.
Referentiewaarden
|
IJzer
|
Mannen |
14 - 35 µmol/l |
|
Vrouwen |
10 - 25 µmol/l |
|
|
Neonaten |
17 - 40 µmol/l |
|
|
Transferrine
|
Volwassenen |
2,0 - 4,1 g/l |
|
Neonaten |
1,3 - 2,7 g/l |
|
|
Trombocyten |
Volwassenen |
150 - 400 x 109/l |
|
Leukocyten |
Volwassenen |
4 - 10 x 109/l |
|
BSE |
|
|
|
eGFR |
|
zie Nieraandoeningen |
Verder beleid
Zie voor de interpretatie van de uitslagen het stroomdiagram in de bijlage.
Vervolgdiagnostiek bij vermoeden van een anemie door een vitamine-B12- en/of foliumzuurdeficiëntie
Bepalingen
- vitamine B12
- foliumzuur
- LDH
- reticulocyten
Indicatie
- geen duidelijke ijzergebreksanemie en/of
- een vermoeden van een anemie door een vitamine-B12- en/of foliumzuurdeficiëntie.
Referentiewaarden
|
LDH |
135 - 225 U/l |
|
Reticulocyten |
relatieve telling: 5 - 25‰, absolute telling: 25 - 120 × 109/l |
|
Vitamine B12 |
Zie Vitamine B12-deficiëntie |
|
Foliumzuur |
afhankelijk van de gebruikte test en het laboratorium |
Verder beleid
- Zie voor de interpretatie van de uitslagen het stroomdiagram.
- Bepaal bij een laag normale of licht verlaagde vitamine-B12-concentratie en een blijvend vermoeden van vitamine-B12-deficiëntie als oorzaak van de anemie het methylmalonzuur (indien niet beschikbaar, het homocysteine).
- Verricht bij vermoeden van hemolytische anemie (verhoogd aantal reticulocyten en verhoogd LDH) een bepaling van het haptoglobine en een directe coombstest.
Vervolgdiagnostiek bij vermoeden van een hemoglobinopathie
Bepalingen
- erytrocytenaantal
- Hb-elektroforese of -chromatografie, eventueel in combinatie met DNA-onderzoek
Indicatie
Alleen indien:
- afkomstig (zelf of voorouders) uit gebieden met een hoge dragerschapsfrequentie van hemoglobinopathie;
- familieleden met hemoglobinopathie;
- familie van een kind met (dragerschap van) een hemoglobinopathie.
Achtergrondinformatie bij de bepalingen
Afwijkende resultaten van de gerichte diagnostiek wijzen op een hemoglobinopathie.
- sikkelcelziekte en bètathalassaemia kunnen met veel zekerheid worden aangetoond of uitgesloten;
- bij vermoeden van homo- of heterozygote alfathalassaemia (HbA2 < 2,5% (en een bloedbeeld met een laag MCV dat niet door ijzergebrek kan worden verklaard) biedt alleen DNA-onderzoek uitsluitsel.
Verder beleid
- Verwijs bij een hemoglobinopathie naar een internist-hematoloog of kinderarts-hematoloog.
- Overleg bij een niet-conclusieve uitslag van het onderzoek over mogelijk aanvullend onderzoek met een laboratoriumspecialist klinische chemie, internist- hematoloog of kinderarts-hematoloog.
Controle na medicamenteuze behandeling
Bepalingen
Hb
Indicatie
Vier weken na start van de behandeling.
Achtergrondinformatie bij de bepaling
Gemiddelde stijging van Hb:
- bij orale ijzertoediening: ≥ 0,5 mmol/l per week
- bij foliumzuur-/vitamine-B12 -suppletie een stijging met 10% per 4 weken.
Referentiewaarden
|
Hb |
zie Diagnostiek anemie |
Verder beleid
- IJzergebreksanemie: controleer bij stijging nogmaals het Hb op het moment dat verwacht mag worden dat het Hb weer op normaal niveau is.
- Vitamine-B12-of foliumzuurdeficiëntie: controleer het Hb nogmaals na 4 - 6 weken.
Verhoogde bloedingsneiging
Naar Volledige tekst ›Actualisering mei 2018; herzien t.o.v. versie van 2006.
Diagnostiek verhoogde bloedingsneiging
Bepalingen
- APTT
- PT
- trombocyten
Indicatie
Bij het vermoeden van een verhoogde bloedingsneiging.
Referentiewaarden
|
APTT |
Afhankelijk van gebruikte meetmethode en laboratorium (meestal 30-40 seconden) |
|
PT |
Afhankelijk van gebruikte meetmethode en laboratorium (meestal 11-14 seconden) |
|
Aantal trombocyten |
150-400 x 109/l |
Verder beleid
- Bij afwijkingen van de APTT of PT: verricht aanvullend onderzoek in overleg met een klinisch chemicus of een internist-hematoloog of verwijs de patiënt naar een internist-hematoloog.
- Bij een verlaagd aantal trombocyten met onbekende oorzaak is specialistische vervolgdiagnostiek nodig.
- Overweeg bij ernstige klachten en het ontbreken van afwijkingen in het oriënterend stollingsonderzoek overleg met de klinisch chemicus of internist-hematoloog over vervolgdiagnostiek.
Controle behandeling met cumarinederivaten
Bepalingen
PT-INR
Indicatie
Controle van de behandeling met cumarinederivaten.
Streefwaarden
De Federatie van Nederlandse Trombosediensten adviseert:
|
Aandoeningen van de eerste intensiteit |
streefgebied PT-INR 2,0-3,0 |
|
Aandoeningen van de tweede intensiteit |
streefgebied PT-INR 2,5-3,5 |
| De NHG-Standaard Atriumfibrilleren beveelt een PT-INR van 2,5 aan (streefgebied 2,0-3,0). De NHG-Standaard Diepe veneuze trombose en longembolie beveelt een PT-INR van 2,5 aan (streefgebied 2,0-3,5). |
|
Verder beleid
- Na de start van de behandeling verzorgen de trombosediensten instelling en onderhoud van de cumarine-therapie.
- Licht de trombosedienst in bij (herhaaldelijke) bloedingen.
- Een PT-INR > 8,0 is een indicatie voor couperen met vitamine K.
D. Spijsverteringsorganen
Naar Volledige tekst ›Diarree
Naar Volledige tekst ›Deze samenvatting is geactualiseerd in juni 2020 ten opzichte van de versie van 2015.
Diagnostiek bacteriën
Bepalingen
- PCR Campylobacter
- PCR Salmonella
- PCR Shigella
- PCR EHEC/STEC
- PCR Yersinia enterocolitica
- Feceskweek (indien PCR niet beschikbaar is)
- Clostridium difficile (verschillende gelijkwaardige methoden)
Indicatie
- zieke patiënten met aanhoudende of hoge koorts, frequente waterdunne diarree of bloed bij de ontlasting
- immuungecompromitteerde patiënten
- patiënten met een verhoogd besmettingsgevaar voor anderen
- eventueel: bij klachten > 10 dagen
Onderzoek op de volgende verwekkers:
- Campylobacter, Salmonella: altijd
- EHEC/STEC: bij bloederige diarree
- Shigella: na verblijf in de tropen of subtropen
- Yersinia: bij aanhoudende buikpijn en/of diarree in combinatie met gewrichtsklachten
- Clostridium difficile:
- altijd na ziekenhuisopname
- bij antibioticagebruik in de afgelopen 3 maanden
Achtergrondinformatie bij de bepalingen
- Instrueer de patiënt de feces in de koelkast te bewaren en binnen 24 uur bij het laboratorium in te leveren.
- Vermeld indien mogelijk:
- ziekteduur
- koorts
- bloedbijmenging
- antibioticagebruik
- recent verblijf in het buitenland
Referentiewaarden
|
Bacteriën
|
dichotome testuitslag |
Verder beleid
- behandeling op geleide van de uitslag en de resistentiebepaling.
- infectieziekten met een meldingsplicht: binnen 24 uur melden aan de GGD (zie bijlage Melding infectieziekten)
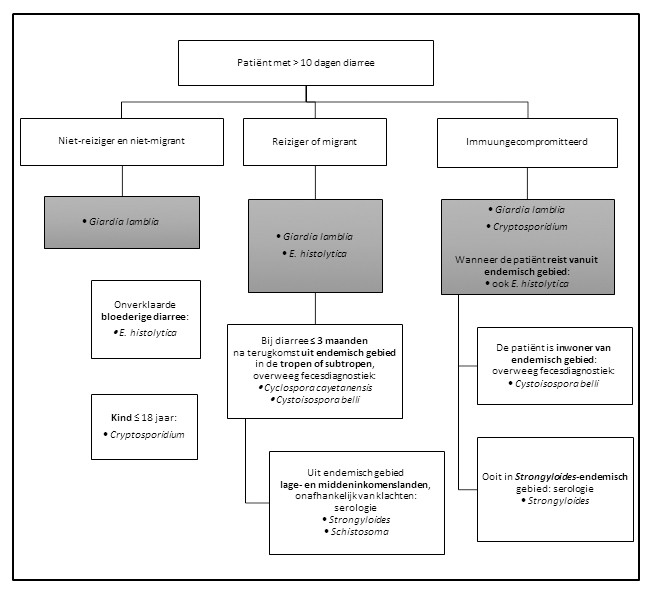
Diagnostiek diarree (protozoa)
Bepalingen
- PCR Giardia lamblia
- PCR Cryptosporidium
- PCR Entamoeba histolytica
- tripelfecestest (TFT) of dualfecestest (DFT)
Indicatie
Diarree > 10 dagen
Onderzoek op de volgende verwekkers:
- Giardia lamblia: altijd
- Cryptosporidium: bij kinderen en immuungecompromitteerde patiënten
- Entamoeba histolytica: bij bloederige diarree, reizigers en migranten
Fecesonderzoek wordt afgeraden op:
- Dientamoeba fragilis
- Blastocystis spp.
Achtergrondinformatie bij de bepalingen
Vermeld indien mogelijk:
- ziekteduur
- koorts
- bloedbijmenging
- antibioticagebruik
- recent verblijf in het buitenland
Referentiewaarden
|
Protozoa
|
dichotome testuitslag |
Verder beleid
- behandeling op geleide van de uitslag en de resistentiebepaling
- Cryptosporidium: hygiënemaatregelen
- bij negatieve uitslag en aanhoudende klachten overweegt de huisarts overleg met een arts-microbioloog
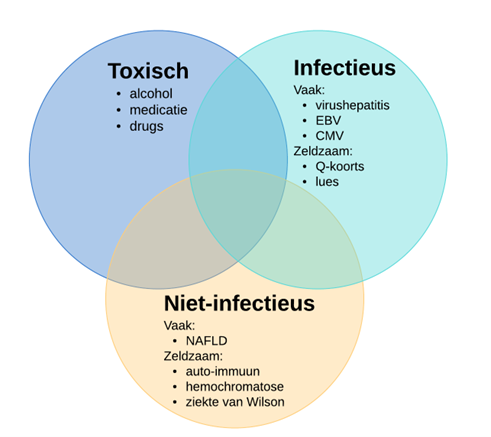
Leveraandoeningen
Naar Volledige tekst ›Deze samenvatting is geactualiseerd in juni 2023 ten opzichte van de versie van 2019.
Diagnostiek leveraandoeningen
Bepalingen
ALAT
Indicatie
- Icterus
- Vermoeden virushepatitis
- Algehele malaise bij gebruik van een mogelijk hepatotoxisch geneesmiddel
- Problematisch alcohol- of drugsgebruik
- Als screeningstest voor het bestaan van leveraandoeningen (zie Algemeen onderzoek)
Achtergrondinformatie bij de bepalingen
- Specifieke merkstof voor levercelschade
- Gamma-GT, ASAT en alkalische fosfatase worden niet aanbevolen (minder specifiek)
Referentiewaarden
|
ALAT |
mannen |
< 45 U/L |
|
vrouwen |
< 34 U/L |
Verder beleid
- < 1,5 × de bovengrens van normaal: geen klinische betekenis, afwachtend beleid
- 1,5-10 × de bovengrens van normaal: herhaal bepaling na ongeveer 4 weken
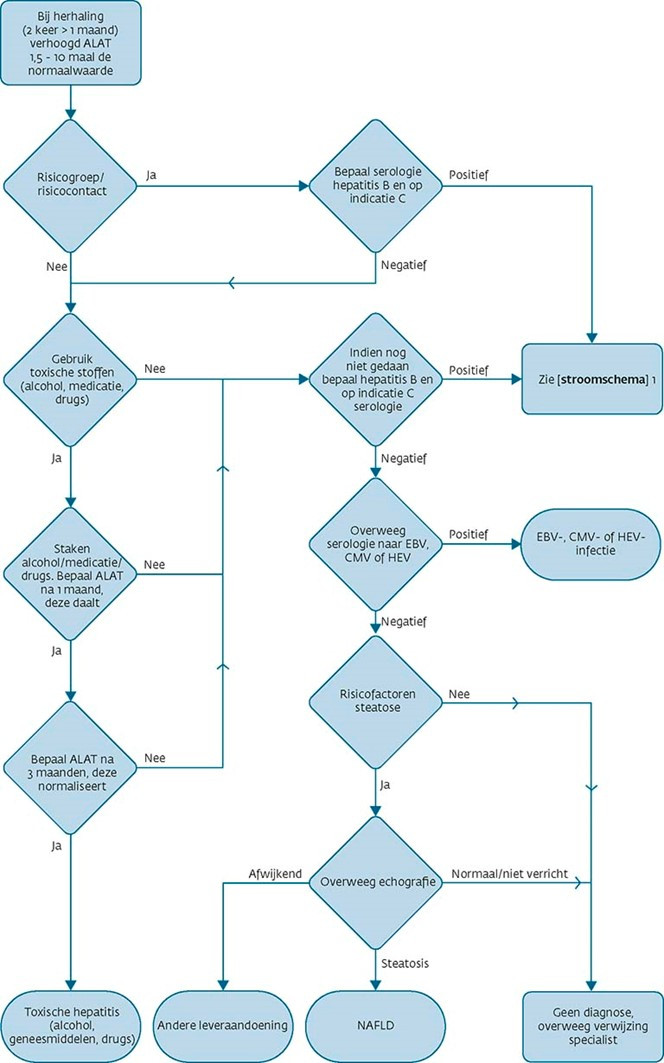
- ≥ 10 × de bovengrens van normaal: vraag, afhankelijk van anamnese, comorbiditeit en voorgeschiedenis, verdere diagnostiek aan (zie Vervolgbeleid bij een persisterend licht verhoogde ALAT) of verwijs naar een MDL-arts
Vervolgbeleid bij een persisterend licht verhoogde ALAT
Bepalingen
- HBsAg
- Anti-HB-core
- Anti-HCV
- EBV-antistoffen
- CMV-antistoffen
- HEV-antistoffen
Indicatie
Bij persisterend verhoogde ALAT indien er geen aanwijzingen zijn voor gebruik van toxische stoffen:
- eerst serologie naar hepatitis B en C (ter overweging: vraag tevens spijtserum aan)
- Indien negatief: eventueel serologie naar EBV-virus, CMV en HEV
Achtergrondinformatie bij de bepalingen
- Een hoge CMV-IgM-titer bij een afwezige of nog niet zo hoge CMV-IgG-titer wijst op een acute infectie.
- Een licht verhoogde IgM-titer kan jarenlang na een doorgemaakte infectie blijven bestaan.
- CMV-aviditeit van IgG-antistoffen (functionele affiniteit van antistoffen tegen CMV) is laag bij een primaire infectie en hoog bij een in het verleden doorgemaakte CMV-infectie.
Referentiewaarden
|
Hepatitis B, C, E |
|
|
EBV |
Zie Acute keelpijn |
|
CMV-IgM |
Dichotome testuitslag |
|
CMV-IgG |
Dichotome testuitslag |
Verder beleid
- Bij aangetoonde hepatitis B, C, E zie beleid bij Diagnostiek virushepatitis.
- Bij aangetoonde EBV-infectie zie Acute keelpijn.
- Bij pasgeborenen met een symptomatische congenitale infectie en immuungecompromitteerden kan behandeling met antivirale middelen overwogen worden.
Diagnostiek virushepatitis
Indicatie
|
Volwassen patiënten met icterus, bij wie geen verdenking bestaat op pathologie van de galblaas, galwegen of pancreas |
|
|
Kinderen met icterus |
|
|
Patiënten met algehele malaise en vermoeden virushepatitis (risicogroep, risicocontact) |
|
|
Spreekuurbezoekers zonder klachten en risicocontact in voorgeschiedenis |
|
|
Spreekuurbezoekers afkomstig uit intermediair en hoogendemische landen zonder klachten, eenmalig |
|
|
Patiënten bij wie in het verleden de diagnose hepatitis B of C is gesteld, niet (succesvol) behandeld of niet onder controle hepatitisbehandelcentrum |
|
- Vermeld op het aanvraagformulier klinische gegevens zoals indicatie, eerste ziektedag, klachten, datum mogelijk besmettingsmoment en vaccinatiestatus.
- Voor risicogroepen en risicocontacten zie (zie Tabel 1 Risicocontacten voor virushepatitis en Tabel 2 Risicogroepen voor virushepatitis).
Diagnostiek hepatitis A
Bepalingen
IgM-anti-HAV
Achtergrondinformatie bij de bepalingen
- IgM-anti-HAV is gewoonlijk 3 maanden na de infectie niet meer aantoonbaar.
- Geef bij de aanvraag aan of iemand gevaccineerd is: IgM-anti-HAV is positief na vaccinatie.
- Foutpositieve uitslagen zijn mogelijk voor CMV en EBV.
Referentiewaarden
|
IgM-anti-HAV |
Dichotome testuitslag |
Verder beleid
- Hepatitis A is een meldingsplichtige ziekte (zie bijlage Melding infectieziekten).
- Controle van de leverfuncties is niet nodig.
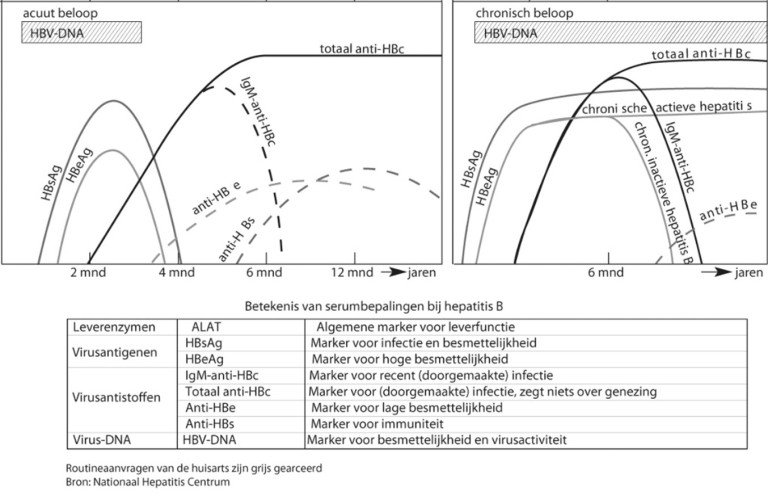
Diagnostiek hepatitis B
Bepalingen
- HBsAg
- Anti-HB-core
Achtergrondinformatie bij de bepalingen
- HBsAg toont infectie aan met het hepatitis-B-virus en wijst op besmettelijkheid van het bloed. Indien HBsAg < 6 maanden in het bloed aanwezig is, is er sprake van een acute hepatitis B-infectie.
- Anti-HB-core toont infectie aan in het open-core-window (HBsAg verdwenen, IgG-anti-HBsAg (anti-HBs) nog niet aantoonbaar)
Referentiewaarden
|
HBsAg |
Dichotome testuitslag |
|
Anti-HB-core |
Dichotome testuitslag |
Verder beleid
- Hepatitis B is een meldingsplichtige ziekte (zie bijlage Melding infectieziekten).
- Controle van de leverfuncties is niet nodig.
- Verwijs ernstig zieke patiënten.
- Bepaal na 6 maanden opnieuw het HBsAg en eventueel aanvullend onderzoek (zie Controle acute hepatitis B of C).
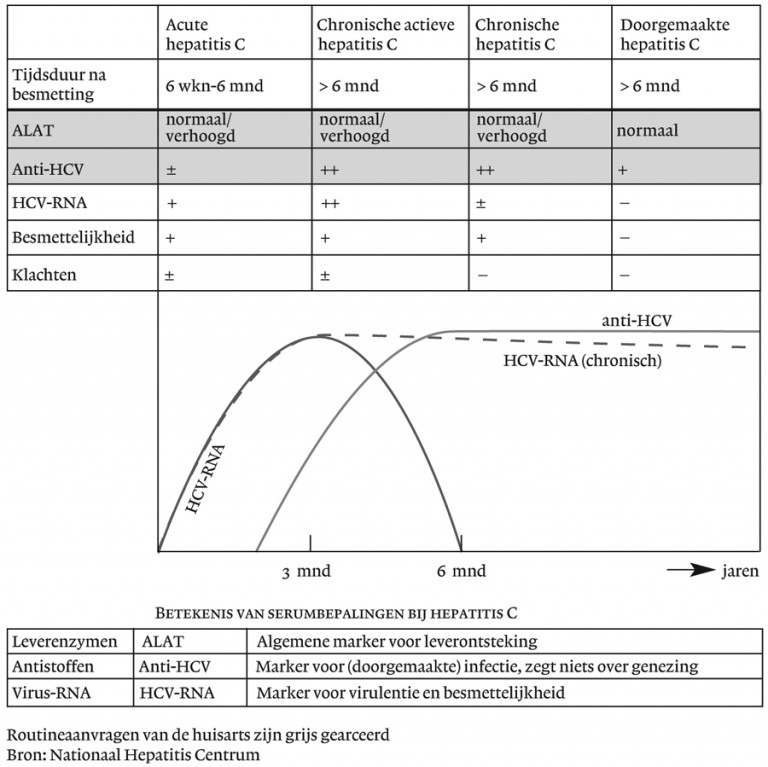
Diagnostiek hepatitis C
Bepalingen
- HCV-RNA
- Anti-HCV
Achtergrondinformatie bij de bepalingen
- HCV-RNA wijst op een acute infectie.
- Anti-HCV wijst op een chronische infectie.
Referentiewaarden
|
HCV-RNA |
Dichotome testuitslag |
|
Anti-HCV |
Dichotome testuitslag |
Verder beleid
- Hepatitis C is een meldingsplichtige ziekte (zie bijlage Melding infectieziekten).
- Controle van de leverfuncties is niet nodig.
- Patiënten met hepatitis C worden verwezen naar de tweede lijn.
- Bij besmetting < 3 maanden: wacht eventueel spontane genezing af, bepaal dan na 3 maanden HCV-RNA
Diagnostiek hepatitis E
Bepalingen
IgM-anti-HEV
Achtergrondinformatie bij de bepalingen
Bij twijfel over de diagnose eventueel HEV-RNA of vervolgserologie.
Referentiewaarden
|
IgM-anti-HEV |
Dichotome testuitslag |
Verder beleid
- Hepatitis E geneest meestal spontaan.
- Hepatitis E kan chronisch worden bij hoge dosis immunosuppressiva.
- Melding en controle van de ALAT zijn niet nodig.
Controle acute hepatitis B of C
Bepalingen
- HBsAg
- HCV-RNA
Indicatie
Na 3 (hepatitis C) of 6 maanden (hepatitis B) bij patiënten die niet verwezen zijn.
Achtergrondinformatie bij de bepalingen
Indien het HBsAg > 6 maanden aantoonbaar is, is er sprake van een chronische hepatitis B-infectie.
Referentiewaarden
|
HBsAg |
Dichotome testuitslag |
|
HCV-RNA |
Dichotome testuitslag |
Verder beleid
Verwijs patiënten met een chronische hepatitis B- of C-infectie naar een hepatitisbehandelcentrum.
Controle hepatitis B-vaccinatie
Bepalingen
Anti-HBs
Indicatie
4-8 weken na vaccinatie alleen bij personen werkzaam in de zorg en bij risicofactoren voor non-respons (mannen > 40 jaar, BMI > 30, zware rokers en patiënten met een gestoorde afweer).
Referentiewaarden
|
Anti-HBs |
≥ 10 IE/L |
Verder beleid
- Bij anti-HBs-titer < 10 IE/l: bepaal anti-HB-core om eerdere infectie uit te sluiten
- Indien negatief: 3 revaccinaties.
Maagklachten
Naar Volledige tekst ›Diagnostiek Helicobacter pylori
Bepalingen
- fecestest
- ureum-ademtest
Indicatie
- maagklachten bij mensen afkomstig uit mediterrane landen, Oost-Europa, het Midden- en Verre
Oosten, Afrika, Midden- en Zuid-Amerika - te verwachten langdurig PPI-gebruik (H. pylori-diagnostiek dan voorafgaand aan het PPI-gebruik)
- persisterende of recidiverende klachten
- persisterend PPI-gebruik gestart als behandeling van maagklachten, als de H. pylori-status onbekend is
- ulcus ventriculi (gezien bij gastroscopie) (bij een ulcus duodeni wordt uitgegaan van H. pylori besmetting)
Achtergrondinformatie
- voorafgaand aan de fecestest en de ureum-ademtest:
- 1 dag geen H2-receptorantagonist
- 2 weken geen PPI
- 4 weken geen antibioticum
- antacidum: hoeft niet gestopt te worden
- serologie alleen in de volgende gevallen:
- de andere tests zijn niet beschikbaar
- de patiënt kan niet met de PPI stoppen
Referentiewaarde
|
fecestest |
Dichotome testuitslag |
|
ureum-ademtest |
Dichotome testuitslag |
Verder beleid
Positieve testuitslag: huisarts start eradicatiebehandeling gevolgd door 4 weken behandeling met een PPI.
Controle na eradicatie
Bepalingen
- fecestest
- ureum-ademtest
Indicatie
- na behandeling wegens een aangetoond ulcus pepticum: altijd
- na behandeling wegens maagklachten: alleen als de klachten nog niet verdwenen zijn (persisterend of recidiverend)
Achtergrondinformatie bij bepalingen
- fecestest en ureum-ademtest:
- vanaf 2 weken na afloop van de eradicatiebehandeling gevolgd door 4 weken PPI-gebruik
- serologie:
- vanaf 6 maanden na de eradicatiebehandeling
- vergelijk met de antistoftiter van voor de eradicatiebehandeling
Referentiewaarde
|
fecestest |
Dichotome testuitslag |
|
ureumademtest |
Dichotome testuitslag |
Verder beleid
bij een positieve testuitslag: huisarts start een 2e, andere eradicatiebehandeling.
Bij vermoeden van anemie
Bepalingen
Hb
Indicatie
vermoeden van anemie.
Achtergrondinformatie bij bepalingen, referentiewaarden en verder beleid
| Hb | Zie hoofdstuk Anemie |
Coeliakie
Naar Volledige tekst ›Deze samenvatting is opgesteld in januari 2024, het betreft de eerste versie.
Diagnostiek coeliakie
Bepalingen
tTG-IgA
Indicaties
- Verricht bloedonderzoek bij patiënten met onverklaarde:
- chronische gastro-intestinale klachten (> 3 maanden)
- gewichtsverlies (en bij kinderen failure to thrive, groeivertraging, afbuigende groeicurve)
- (ijzergebreks)anemie
- Verricht laagdrempelig bloedonderzoek bij patiënten met:
- prikkelbaredarmsyndroom met diarree op de voorgrond
- prikkelbaredarmsyndroom met diarree afgewisseld door obstipatie
- Verricht laagdrempelig bloedonderzoek bij patiënten met klachten passend bij coeliakie en een verhoogde kans op coeliakie
Achtergrondinformatie bij de bepalingen
De bepaling van antistoffen tegen het humaan tissue-transglutaminase (tTG) is een IgA bepaling. Bij een negatieve uitslag moet een IgA-deficiëntie worden uitgesloten door een totaal-IgA-bepaling. Mensen met een IgA-deficiëntie hebben altijd een negatieve uitslag op tTG-IgA, maar wel een verhoogde kans op coeliakie.
Referentiewaarden
|
tTG-IgA |
|
Bij tTG-IgA waarden van 7-10 kU/L kan het laboratorium rapporteren dat er sprake is van een dubieus gebied. De NHG-Standaard Voedselovergevoeligheid en coeliakie beveelt aan om te verwijzen bij een positieve tTG-IgA (≥ 7 kU/L).
Verder beleid
- Er is een vermoeden van coeliakie bij een positieve tTG-IgA.
- Verwijs in dat geval voor verdere diagnostiek naar een mdl-arts of kinderarts(-mdl).
- Verwijs ook bij IgA-deficiëntie (verlaagd totaal IgA).
Neonatale icterus
Naar Volledige tekst ›Deze samenvatting is aangepast in 2021 ten opzichte van de versie van 2017.
Diagnostiek hyperbilirubinemie 24h tot 3 weken
Bepalingen
totale serumconcentratie bilirubine (TSB)
Indicatie
- Bij een vermoeden van pathologische icterus.
- Weeg de algemene toestand van de neonatus mee: voedselinname, mictie en defecatie, gewichtscurve, temperatuur.
Referentiewaarden
Interventiegrenzen van de concentratie van totaalserumbilirubine voor fototherapie (FT) en wisseltransfusie (WT) naar leeftijd in uren:
| Risicogroep |
Omschrijving |
|
Laag risico |
|
|
Matig risico |
|
|
Hoog risico |
|
|
Risicofactoren
|
|
Verder beleid
Het beleid is afhankelijk van de hoogte van de TSB en het risicoprofiel. Overleg zo nodig met de kinderarts, of raadpleeg de website babyzietgeel.nl.
Diagnostiek hyperbilirubinemie > 3 weken
Bepalingen
- totale serumconcentratie bilirubine (TSB)
- serumconcentratie geconjugeerde bilirubine
Indicatie
- vermoeden van icterus bij een zuigeling > 3 weken na de geboorte
Achtergrondinformatie bij de bepalingen en referentiewaarden
|
totale serumconcentratie bilirubine (TSB) |
Een verhoogde serumconcentratie geconjugeerde bilirubine is gedefinieerd als een directe fractie (= geconjugeerde fractie) van:
|
|
serumconcentratie geconjugeerde bilirubine |
Verder beleid
Verwijs bij een verhoogde geconjugeerde hyperbilirubinemie binnen 2 werkdagen naar de kinderarts.
K. Hart-Vaatstelsel
Naar Volledige tekst ›Stabiele angina pectoris
Naar Volledige tekst ›Risico-inventarisatie cardiovasculair risicomanagement
Bepalingen
- lipidenprofiel:
- totaalcholesterol
- HDL-cholesterol
- LDL-cholesterol
- triglyceriden
- totaalcholesterol-HDL-cholesterolratio
- glucose
- eGFR + creatinine
- albumine-creatinineratio (ACR) in urine
Indicatie
- Bij patiënten met stabiele angina pectoris
Referentiewaarden en verder beleid
lipidenprofiel:
|
Zie hoofdstuk Cardiovasculair risicomanagement |
|
glucose |
Zie hoofdstuk Diabetes mellitus type 2 |
|
eGFR + creatinine |
Zie hoofdstuk Nieraandoeningen |
Bij vermoeden van anemie en/of schildklierfunctiestoornis
Bepalingen
- Hb
- TSH (indien afwijkend: vrij T4)
Indicatie
- Bij vermoeden van anemie of hyperthyreoïdie
Referentiewaarden en verder beleid
| Hb | Zie hoofdstuk Anemie |
| TSH (indien afwijkend: vrij T4) | Zie hoofdstuk Schildklieraandoeningen |
Atriumfibrilleren
Naar Volledige tekst ›Ter opsporing van andere oorzaak of comorbiditeit
Bepalingen
- Hb
- TSH
- Glucose
- Lipidenspectrum
- Albumine-creatinineratio (ACR) in urine
Indicatie
Indien de diagnose atriumfibrilleren is gesteld, ter uitsluiting van een andere oorzaak voor de klachten en eventuele comorbiditeit.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
| Hb | Zie Anemie |
| TSH | Zie Schildklieraandoeningen |
| glucose | Zie Diabetes mellitus type 2 |
| Lipidenspectrum Albuminecreatinine-ratio | Zie Cardiovasculair risicomanagement |
Bij aanvang van behandeling met orale anticoagulantia
Bepalingen
eGFR + creatinine
Indicatie
Bij aanvang van orale anticoagulantia, tenzij < 3 maanden geleden bepaald.
Referentiewaarden
| eGFR | > 50 ml/min/1,73m2 |
Verder beleid
Voor een DOAC kan een dosisaanpassing nodig zijn bij een verminderde nierfunctie.
Bij aanvang en jaarlijkse controle van behandeling met digoxine
Bepalingen
- eGFR + creatinine
- kalium
Indicaties
- Bij aanvang van behandeling met digoxine.
- Bij jaarlijkse controle van behandeling met digoxine.
Referentiewaarden
| eGFR | > 50 ml/min/1,73m2 |
| kalium | 3,5-5,0 mmol/l |
Verder beleid
Bij een eGFR < 50 ml/min zijn de oplaad- en onderhoudsdoseringen van digoxine lager.
Cardiovasculair risicomanagement
Naar Volledige tekst ›Deze samenvatting is geactualiseerd in 2019 ten opzichte van de versie van 2012.
Risico-inventarisatie
Bepalingen
- Lipidenspectrum (totaal cholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden, totaal cholesterol/ HDL-cholesterol-ratio)
- Glucose
- eGFR + creatinine
- Albumine-creatinineratio (ACR) in urine
Indicatie
Schat het risico op hart- en vaatziekten bij personen met een verdenking op een verhoogd risico.
Streef- en referentiewaarden
|
Lipidenspectrum |
Zie risicoschatting en streefwaarden zoals vermeld in de MDR/NHG-Standaard Cardiovasculair risicomanagement |
|
Glucose |
Zie hoofdstuk Diabetes mellitus type 2 |
|
eGFR + creatinine en albumine-creatinineratio (ACR) in urine |
Zie hoofdstuk Nieraandoeningen |
Verder beleid
- Lipidenspectrum: Wanneer 10-jaarsrisico dichtbij behandelgrens: herhaal de bepalingen met een interval van tenminste één week.
- Glucose: Bij (zeer) sterk verhoogd cardiovasculair risico: leefstijladvisering en medicamenteuze behandeling.
- eGFR + creatinine en albumine-creatinineratio (ACR) in urine: Bij (zeer) sterk verhoogd cardiovasculair risico: leefstijladvisering en medicamenteuze behandeling. Bij lichte chronische nierschade: doe een risicoschatting.
Bij aanvang medicamenteuze behandeling
Bepalingen
- LDL-cholesterol
- eGFR + creatinine
- Natrium
- Kalium
Indicatie
- Bij start cholesterolverlagende behandeling: LDL-cholesterol (indien nog niet bekend)
- Bij start RAS-remmer en/of diureticum: nierfunctie (eGFR + creatinine)
- Herhaal controle op indicatie bij ernstige nierfunctiestoornis, instabiel hartfalen, kwetsbare ouderen of in het verleden nierfunctie- of elektrolytenafwijkingen bij gebruikt van deze medicatie.
Streef- en referentiewaarden
|
LDL-cholesterol |
< 1,8 mmol/l voor patiënten met hart- en vaatziekten van 70 jaar of jonger < 2,6 mmol/l bij
|
|
eGFR + creatinine |
Zie hoofdstuk Nieraandoeningen |
|
Natrium |
136 – 145 mmol/l |
|
Kalium |
3,4 – 4,9 mmol/l (plasma) 3,8 – 5,2 mmol/l (serum) |
Verder beleid
- LDL-cholesterol (statines): zie NHG-Standaard Cardiovasculair risicomanagement
- Verminderde nierfunctie, hyperkaliëmie, hyponatriëmie: pas de dosering van de medicatie aan, herhaal bepaling na 2 weken en verwijs zn bij aanhoudend afwijkend waardes (zie volledige tekst)
Controle (medicamenteuze) behandeling
Bepalingen
- LDL-cholesterol
- eGFR + creatinine
- natrium
- kalium
- albumine-creatinineratio (ACR) in urine
- glucose
Indicatie
- Na start behandeling met statines: driemaandelijks LDL-cholesterol tot streefwaarde is bereikt, daarna jaarlijkse evaluatie.
- Bij gebruik RAS-remmer en/of diureticum: jaarlijks eGFR + creatinine, natrium en kalium.
- Bij verhoogd risico op HVZ: driejaarlijks ACR en glucose.
Streef- en referentiewaarden en verder beleid
|
LDL-cholesterol, natrium en kalium |
Zie Bij aanvang medicamenteuze behandeling |
|
eGFR + creatinine en albumine-creatinineratio (ACR) in urine |
Zie hoofdstuk Nieraandoeningen |
|
Glucose |
Zie hoofdstuk Diabetes mellitus type 2 |
(Dreigende) dehydratie
Bepalingen
- eGFR + creatinine
- natrium
- kalium
Indicatie
Intercurrente infectie bij patiënten met multimorbiditeit (vooral hartfalen en chronische nierschade) die RAS-remmers, diuretica en/of NSAID’s gebruiken
Streef- en referentiewaarden
|
eGFR + creatinine |
Zie hoofdstuk Nieraandoeningen |
|
Natrium en kalium |
Zie Bij aanvang medicamenteuze behandeling |
Verder beleid
Stop NSAID’s en pas tijdelijk de dosering aan van diuretica en RAS-remmers (zie volledige tekst).
Diagnostiek familiaire hypercholesterolemie
Bepalingen
- lipidenspectrum (totaalcholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden)
- glucose
- TSH
- ALAT
Indicatie
LDL-cholesterolwaarde > 5,0 mmol/l of totaal-cholesterolwaarden > 8,0 mmol/l
Streef- en referentiewaarden
|
Lipidenspectrum |
Zie Bij aanvang medicamenteuze behandeling |
|
Glucose |
Zie hoofdstuk Diabetes mellitus type 2 |
|
TSH |
Zie hoofdstuk Schildklieraandoeningen |
|
ALAT |
Zie hoofdstuk Leveraandoeningen |
Verder beleid
Behandel op grond van risicoschatting zoals vermeld in het NHG-Standpunt Diagnostiek en behandeling van familiaire hypercholesterolemie.
Diepe veneuze trombose en longembolie
Naar Volledige tekst ›Diagnostiek diepe veneuze trombose en longembolie
Bepalingen
D-dimeer
Indicatie
- Bij vermoeden van een DVT en een score van de Eerstelijnsbeslisregel DVT van ≤ 3.
- Bij vermoeden van een longembolie, na doorlopen van het YEARS-algoritme longembolie risicoscore. De afkapwaarde van de D-dimeertest is afhankelijk van de score van het YEARS-algoritme.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
| D-dimeer | Afhankelijk van gebruikte test en uitvoerend laboratorium |
Bij aanvang van behandeling met orale anticoagulantia
Bepalingen
eGFR + creatinine
Indicatie
Bij aanvang van orale anticoagulantia, tenzij < 3 maanden geleden bepaald.
Referentiewaarden
| eGFR | > 50 mL/min/1,73m2 |
Verder beleid
Voor een DOAC kan een dosisaanpassing nodig zijn bij een verminderde nierfunctie.
Hartfalen
Naar Volledige tekst ›Deze samenvatting is in 2021 geactualiseerd en vervangt de vorige versie uit 2012.
Diagnostiek hartfalen
Bepalingen
Het b-type natriuretisch peptide (BNP) of N-terminaal pro-BNP (NT-pro-BNP)
Indicatie
Vermoeden van niet-acuut hartfalen op basis van anamnese en lichamelijk onderzoek
Achtergrondinformatie bij de bepalingen
Behalve hartfalen kunnen ook andere cardiale en niet-cardiale condities leiden tot verhoogde bloedspiegels van (NT-pro-)BNP.
Afkapwaarden
| BNP | 35 pg/mL (komt overeen met 10 pmol/L)* |
| NT-pro-BNP | 125 pg/mL (komt overeen met 15 pmol/L)** |
| * BNP in pg/mL = waarde in pmol/L x 3,46 ** NT-pro-BNP in pg/mL = waarde in pmol/L x 8,47 |
|
Verder beleid
- Een normaal ecg in combinatie met een normaal (NT-pro-)BNP sluit hartfalen nagenoeg uit.
- Verwijs, indien mogelijk en wenselijk, een patiënt met een verhoogd (NT-pro-)BNP voor echocardiografie.
Vervolgdiagnostiek naar onderliggende oorzaak en comorbiditeit
Bepalingen
- Glucose
- Hb
- TSH
Indicatie
Opsporing mogelijk onderliggende oorzaak en comorbiditeit hartfalen
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
| Glucose | Zie hoofdstuk Diabetes mellitus type 2 |
| Hb | Zie hoofdstuk Anemie |
| TSH | Zie hoofdstuk Schildklieraandoeningen |
Controle medicamenteuze behandeling
Bepalingen
- eGFR + creatinine
- Kalium
- Natrium
Indicatie
Indien de huisarts zelf de medicamenteuze behandeling opstart en controleert, wordt laboratoriumcontrole verricht:
- Voor aanvang van behandeling met een RAS-remmer, diureticum en/of aldosteronantagonist. Indien recente waarden bekend zijn, kan dit achterwege blijven.
- Circa 1 tot 2 weken na aanvang en na aanpassing van de dosering van een diureticum, RASremmer en/of aldosteronantagonist.
- Als de patiënt de maximaal verdragen dosering van de medicatie heeft bereikt: na 3 en vervolgens na 6 maanden.
- Bij stabiel hartfalen: jaarlijks.
- Op indicatie vaker (bijvoorbeeld elke 3 maanden).
Achtergrondinformatie bij de bepalingen en referentiewaarden
| eGFR + creatinine | Zie hoofdstuk Nieraandoeningen |
| Kalium | 3,4 tot 4,9 mmol/L (plasma) 3,8 tot 5,2 mmol/L (serum) Zie hoofdstuk Cardiovasculair risicomanagement |
| Natrium | 136 tot 145 mmol/L Zie hoofdstuk Delier |
Verder beleid
- eGFR: een daling van 20% van de uitgangswaarde met een ondergrens van 30 mL/min/1,73 m2 is acceptabel.
- Hyperkaliëmie: een kalium < 5,5 mmol/L is acceptabel. Controleer na 2 weken.
- Overige uitslagen van verminderde nierfunctie, hyperkaliëmie, hypokaliëmie, hyponatriëmie: pas de dosering van de medicatie aan, herhaal bepaling na 2 weken en consulteer of verwijs zo nodig bij aanhoudend afwijkend waardes.
Vermoeden van dehydratie
Bepalingen
- eGFR + creatinine
- Kalium
- Natrium
Indicatie
Overweeg diagnostiek naar eventuele dehydratie bij patiënten met hartfalen, die ACE-remmers, ARB’s, diuretica en/of NSAID’s gebruiken, met een intercurrente infectie (bijvoorbeeld hoge koorts, fors braken, diarree).
Achtergrondinformatie bij de bepalingen en referentiewaarden
| eGFR + creatinine | Zie hoofdstuk Nieraandoeningen |
| Kalium | 3,4 tot 4,9 mmol/L (plasma) 3,8 tot 5,2 mmol/L (serum) Zie hoofdstuk Cardiovasculair risicomanagement |
| Natrium | 136 tot 145 mmol/L Zie hoofdstuk Delier |
Verder beleid
Afhankelijk van het klinisch beeld en eventuele laboratoriumuitslagen
L. Bewegingsapparaat
Naar Volledige tekst ›Artritis
Naar Volledige tekst ›Actualisering januari 2019; herziening t.o.v. versie 2009
Diagnostiek jichtartritis
Bepaling
Urinezuur
Indicatie
Bij twijfel over het bestaan van jichtartritis
Achtergrondinformatie bij de bepaling
Bepaling hoeft niet tijdens de jichtaanval, maar kan wel.
Afkapwaarde
|
Urinezuur |
≤ 0,35 mmol/l |
Verder beleid
Een normaal urinezuurgehalte maakt de diagnose jicht onwaarschijnlijk.
Onderhoudsbehandeling jichtartritis
Bepalingen
- Urinezuur
- eGFR + creatinine
Indicatie
- Bij aanvang onderhoudsbehandeling allopurinol (beide bepalingen)
- Elke 4 weken urinezuurbepaling tot gewenste therapie-effect is bereikt
- Jaarlijks eGFR bepalen
Achtergrondinformatie en referentiewaarden
|
Urinezuur |
≤ 0,35 mmol/l |
|
eGFR + creatinine |
Zie Nieraandoeningen |
Verder beleid
Het bereiken van een urinezuurgehalte van 0,35 mmol/l of lager kan (naast een aanvaardbare aanvalsfrequentie en het verdwijnen van tophi) als richtinggevend gezien worden.
P. Psychische problemen
Naar Volledige tekst ›Delier
Naar Volledige tekst ›Ter opsporing van een behandelbare onderliggende aandoening
Bepalingen
- glucose
- nitriettest (urinestick)
Indicatie
In geval van een (vermoedelijk) delier direct ‘aan het bed’.
Referentiewaarden
|
glucose |
|
|
nitriet (urine) |
Verder beleid
- Behandel en verricht vervolgdiagnostiek conform desbetreffende NHG-Standaard.
- Breid onderzoek uit als de uitkomsten onvoldoende verklaring bieden (zie Vervolgdiagnostiek naar een behandelbare onderliggende aandoening).
- Een positieve nitriettest is bij oudere vrouwen zonder klinische verschijnselen niet zonder meer een afdoende verklaring.
Vervolgdiagnostiek naar een behandelbare onderliggende aandoening
Bepalingen
- CRP (of BSE)
- Hb
- leukocyten
- eGFR
- ALAT
- TSH
- natrium
- kalium
- dipslide of urinesediment
Indicatie
Als de uitkomsten van de in paragraaf 1 genoemde bepalingen onvoldoende verklaring bieden voor het delier.
Referentiewaarden2
|
leukocyten |
4-10 x 109/l |
|
natrium |
135-145 mmol/l |
|
CRP (of BSE) |
|
|
eGFR |
Zie Nieraandoeningen |
|
Hb |
zie Anemie |
|
ALAT |
|
|
TSH |
|
|
Dipslide/urinesediment |
Verder beleid
Behandel en verricht eventueel vervolgdiagnostiek conform de betreffende NHG-Standaard.
Bij bedlegerigheid of een maligniteit
Bepalingen
Calcium (gecorrigeerd voor albumine)
Indicatie
- Hypercalciëmie treedt bij 5 - 30% van de maligniteiten (al dan niet met botmetastasen) op.
- Bij ouderen is plotselinge immobilisatie een belangrijke oorzaak van hypercalciëmie.
Achtergrondinformatie bij de bepalingen
Bepaal, in verband met frequent voorkomen van hypoalbuminemie bij patiënten met een delier het calcium, gecorrigeerd voor albumine.
Referentiewaarden
|
totaalcalcium |
2,15-2,55 mmol/l |
Verder beleid
- Behandel hypercalciëmie bij patiënten in de palliatieve fase conform de richtlijnen Palliatieve zorg. Samenvattingen van symptoomrichtlijnen.
- Overleg in de overige gevallen met de (behandelend) internist.
Ter opsporing van intoxicaties door geneesmiddelen
Bepalingen
Geneesmiddelenspiegels (oa. digoxine, lithium, fenytoïne, carbamazepine, valproïnezuur)
Indicatie
Bij ouderen kan deze medicatie ook bij therapeutische doses en normale bloedspiegels bijdragen aan de ontwikkeling van een delier.
Referentiewaarden
Zie Geneesmiddelentherapie, controle op.
Bij een vermoedelijk insufficiënte voeding
Bepalingen
- vitamine B1
- vitamine B12
- foliumzuur
Indicatie
Bijvoorbeeld bij:
- problematisch alcoholgebruik
- onvoldoende (gevarieerde) voedselintake
- vermoeden van Wernicke-encephalopathie en/of syndroom van Korsakov
Referentiewaarden
|
vitamine B1 |
Zie Psychogeriatrie |
|
vitamine B12 |
Zie Vitamine B12-deficiëntie |
|
foliumzuur |
Zie Anemie |
Verder beleid
- Geef bij een vitamine B1-tekort, problematisch alcoholgebruik en alcoholontwenning thiaminesuppletie conform de NHG-Standaard Problematisch alcoholgebruik
- Voor het beleid bij een vitamine B12- en/of foliumzuurtekort: zie de NHG-Standaard Anemie
R. Luchtwegen
Naar Volledige tekst ›Acute keelpijn
Naar Volledige tekst ›Samenvatting Acute keelpijn (actualisering mei 2018; herzien t.o.v. versie van 2012).
Ter uitsluiting van immunodeficiëntie of leukemie
Bepalingen
- leukocyten
- leukocytendifferentiatie
Indicatie
- Bij verergering van de klachten na 1 week.
- Bij uitblijven van verbetering na 2 weken (of na 10 dagen bij aanwezigheid van forse klierzwelling, erosies of ulceraties).
Referentiewaarden
| Leukocyten | Soort leukocyten | 4-10 × 109/l |
| Differentiatie (> 15 jaar) |
Neutrofiele granulocyten Eosinofiele granulocyten Basofiele granulocyten Monocyten Lymfocyten |
1,5-7,5 × 109/l 0,1-0,5 x 109/l 0-0,2 x 109/l 0,1-1 x 109/l 1-3,5 x 109/l |
Diagnostiek mononucleosis infectiosa
Bepalingen
EBV-serologie (IgG, IgM)
Indicatie
- Bij verergering van de klachten na 1 week.
- Bij uitblijven van verbetering na 2 weken (of na 10 dagen bij aanwezigheid van forse klierzwelling, erosies of ulceraties).
Achtergrondinformatie
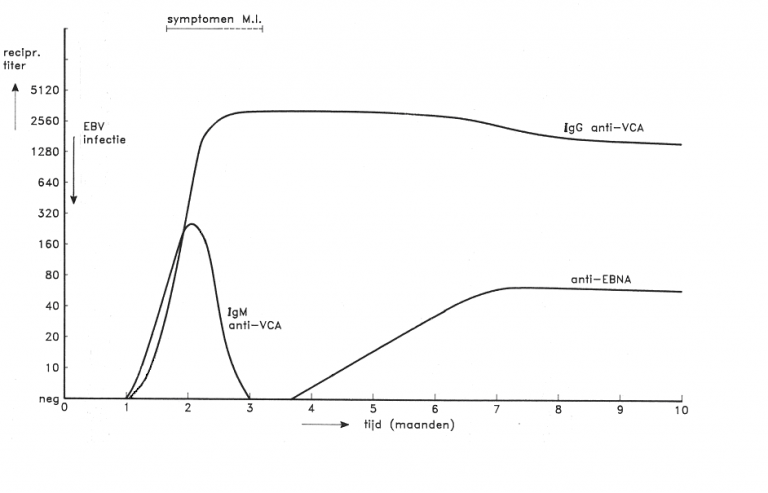
- EBV-serologie (IgG en IgM) is pas betrouwbaar bij een klachtenduur > 1 week.
- Bij een klachtenduur < 1 week kan mononucleosis infectiosa worden uitgesloten indien er bij de leukocytendifferentiatie < 10% reactieve lymfocyten aanwezig zijn.
Referentiewaarden
| EBV-VCA-IgG- en EBV-VCA-IgM-antistoffen | dichotome testuitslag |
| EBV-EBNA-IgG | dichotome testuitslag |
Verder beleid
- Aanwezigheid van EBV-VCA-IgM zonder aanwezigheid van EBNA-antistoffen wijst sterk op een acute EBV-infectie.
- Geef voorlichting over het gewoonlijk gunstige beloop.
Overgevoeligheid
Naar Volledige tekst ›Deze samenvatting is geactualiseerd in december 2023 ten opzichte van de versie van 2022.
Diagnostiek inhalatieallergenen
Bepalingen
- Inhalatieallergeenscreeningstest. Indien positief: uitsplitsing (afhankelijk van het laboratorium): bijvoorbeeld huisstofmijt, kat, hond, graspollen, boompollen, kruiden, schimmels
- Specifiek IgE tegen: ... [specifiek allergeen invullen]
Indicatie
Onderzoek naar inhalatieallergenen is geïndiceerd in de volgende gevallen.
- Patiënten bij wie een vermoeden van astma bestaat:
- volwassenen: alleen als de aanwijzingen voor een allergische oorzaak anamnestisch onduidelijk zijn
- kinderen < 6 jaar in de diagnostische fase: als er twijfel is over het in te stellen beleid
- Volwassenen met onvoldoende astmacontrole ondanks medicatie (dus altijd vóór verwijzing naar de longarts)
- Overweeg dit onderzoek bij kinderen ≥ 6 jaar met astma in de beleidsfase:
- als de aanwijzingen voor een allergische oorzaak anamnestisch onduidelijk zijn
- als de astmacontrole ondanks behandeling met inhalatiecorticosteroïden onvoldoende is
- Langdurige of frequent recidiverende rinitis zonder duidelijke oorzaak:
- bij voorkeur gericht allergieonderzoek
- indien anamnese niet eenduidig: overweeg inhalatieallergeenscreeningstest
Achtergrondinformatie bij de bepalingen
De relatie tussen de sIgE-concentratie en de kans op het hebben van een klinische allergie verschilt per allergeen. Een concentratie boven de afkapwaarde (0,35 kU/l) laat sensibilisatie zien voor dit specifieke antigeen, maar niet of de patiënt daadwerkelijk allergisch is.
Afkapwaarden
| Inhalatieallergeenscreeningtest | Dichotome testuitslag |
| IgE allergeenspecifiek | ≤ 0,35 kU/l |
Verder beleid
- Beoordeel de uitslagen in de context van de klachten.
- Een positieve sIgE-test zonder anamnestische aanwijzingen voor een allergie wijst op sensibilisering, maar van een klinisch relevante allergie is dan geen sprake.
- Houd rekening met kruisreacties tussen verschillende allergenen, vooral tussen pollen en plantaardige voedingsmiddelen.
- Bij kinderen < 6 jaar met episodisch piepen, al dan niet met hoesten of kortademigheid, maakt een positieve allergietest de diagnose astma waarschijnlijker.
T. Endocriene klieren/ voeding/ metabolisme
Naar Volledige tekst ›Diabetes mellitus type 2
Naar Volledige tekst ›Diagnostiek en opsporing van diabetes mellitus type 2
Bepalingen
Glucose
Indicatie
- Bij klachten/aandoeningen die het gevolg van diabetes kunnen zijn:
- dorst, polyurie, vermagering;
- pruritus vulva op oudere leeftijd, recidiverende UWI’s, balanitis;
- mononeuropathie, neurogene pijnen, sensibiliteitsstoornissen.
- Bij personen met risico op diabetes (controle 1x/ 3 jaar):
Personen > 45 jaar:- BMI>27 kg/m2;
- diabetes melllitus type 2 bij ouders, broers, zussen;
- hypertensie of (verhoogd risico op) hart- en vaatziekten (HVZ), vetstofwisselingsstoornissen;
- Turkse, Marokkaanse of Surinaamse afkomst.
Personen > 35 jaar:
-
- personen van Hindoestaanse afkomst < 35 jaar.
- Vrouwen die zwangerschapsdiabetes hebben doorgemaakt (controle de eerste 5 jaar jaarlijks, daarna 1x/ 3 jaar).
Achtergrondinformatie
- Bepaling van de nuchtere glucosespiegel (=8 uur geen calorie-intake) in het laboratorium (veneus plasma) heeft de voorkeur.
- Bij een verhoogde glucosewaarde (wijzend op DM) de nuchtere glucose na enkele dagen herhalen.
- Bepaling van het HbA1c wordt vooralsnog niet aanbevolen voor het stellen van de diagnose.
- Bij bepaling middels een draagbare meter bij marginaal afwijkende waarde alsnog een bepaling in het laboratorium laten verrichten.
Referentiewaarden
|
Diagnose |
|
Veneus plasma (mmol/l) |
|---|---|---|
|
Normaal |
Glucose nuchter Glucose niet nuchter |
< 6,1 < 7,8 |
|
Gestoorde nuchtere glucose |
Glucose nuchter Glucose niet nuchter |
tussen 6,1 en 7,0 én < 7,8 |
|
Gestoorde glucosetolerantie |
Glucose nuchter Glucose niet nuchter |
< 6,1 én tussen 7,8 en 11,1 |
|
Diabetes mellitus |
Glucose nuchter Glucose niet nuchter |
≥ 7,0 ≥ 11,1 |
Verder beleid
- Stel de diagnose diabetes mellitus bij een:
- nuchtere plasmaglucosespiegel op twee verschillende dagen boven afkapwaarde óf
- nuchtere plasmaglucosewaarde ≥7,0 mmol/l of een willekeurige plasmaglucosewaarde ≥ 11,1 mmol/l in combinatie met hyperglykemische klachten.
- Niet-nuchtere plasmaglucosewaarde tussen 7,8 en 11,0 mmol/l: bepaal de nuchtere glucosewaarde na enkele dagen.
- Gestoorde nuchtere glucose of gestoorde glucosetolerantie: bepaal na drie maanden opnieuw glucose.
Risico-inventarisatie
Bepalingen
- HbA1c
- totaal cholesterol
- HDL-cholesterol
- LDL-cholesterol
- triglyceriden (nuchter)
- eGFR
- albumineconcentratie of albumine/creatinine-ratio (urine)
Indicatie
Indien de diagnose diabetes mellitus type 2 is gesteld.
Achtergrondinformatie
- De HbA1c geeft informatie over de instelling van de patiënt in de voorafgaande acht tot twaalf weken.
- Microalbuminurie is een onafhankelijke voorspeller van ernstige retinopathie, neuropathie en cardiovasculaire morbiditeit en mortaliteit.
- Afhankelijk van het regionale laboratorium: albumineconcentratie of albumine/kreatinine ratio in eerste portie urine.
Referentiewaarden
|
HbA1c |
20-42 mmol/mol |
|
Totaal cholesterol |
Zie Cardiovasculair risicomanagement |
|
eGFR |
Zie Nieraandoeningen |
Verder beleid
- De streefwaarde voor het HbA1c is afhankelijk van de leeftijd en ziekteduur.
- Behandel bij micro- of macroalbuminurie met een ACE-remmer.
- Behandel met een statine conform de NHG-Standaard Cardiovasculair Risicomanagement.
Driemaandelijkse controle
Bepalingen
Glucose (nuchter of postprandiaal)
Indicatie
- Bij patiënten in de stabiele fase die worden behandeld met een voedingsadvies, tabletten en/of 1dd insuline.
- Bij patiënten met een acceptabel€ nuchtere bloedglucose, HbA1c, lipidenspectrum en bloeddruk, voltstaat een zesmaandelijkse controle.
Achtergrondinformatie
Als alternatief voor het nuchtere glucose kan eventueel standaard de postprandiale waarde, bijvoorbeeld 2 uur na de lunch, als parameter voor de behandeling worden genomen.
Streefwaarden glykemische parameters bij diabetes mellitus type 2
|
|
Veneus plasma (mmol/l) |
|---|---|
|
Nuchtere glucose |
4,5-8,0 |
|
Glucose 2 uur postprandiaal |
< 9,0 |
Verder beleid
Bepaal het HbA1c indien bij een volgende meting de nuchtere glucose opnieuw te hoog is.
Driemaandelijkse controle (meermalen daags insuline)
Bepalingen
- 4-puntsdagcurve glucose
- HbA1c
Indicatie
Bij patiënten die twee- tot viermaal daags insuline gebruiken is een 4-puntsdagcurve maatgevend voor eventuele aanpassing van de insulinedosering.
Achtergrondinformatie
- Patiënten bepalen met een draagbare glucosemeter zelf bloedglucosewaarden: nuchter en twee uur na de drie hoofdmaaltijden.
- Afhankelijk van de mate van instelling, drie- tot zesmaandelijks HbA1c bepaling.
Streefwaarden
|
Veneus plasma (mmol/l) |
|
|---|---|
| Nuchtere glucose | zie Driemaandelijkse controle |
| Glucose 2 uur postprandiaal | zie Driemaandelijkse controle |
| HbA1c | zie Driemaandelijkse controle |
Verder beleid
Zie voor aanpassing van de dosering insuline aan de hand van de bepalingen de NHG-Standaard Diabetes mellitus type 2.
Jaarlijkse controle
Bepalingen
- glucose (nuchter)
- HbA1c
- eGFR
- kalium
- albumineconcentratie of albumine/creatinine-ratio (urine)
Indicatie
- Jaarlijkse controle in de stabiele fase.
- Bij gebruik van diuretica of RAS-remmer ook bepaling van het kalium.
Referentiewaarden
| eGFR | zie Nieraandoeningen |
| kalium | zie Cardiovasculair risicomanagement |
| albumineconcentratie of albumine/creatinine-ratio (urine) | zie Nieraandoeningen |
Streefwaarden
| glucose | zie Driemaandelijkse controle |
| HbA1c | zie Driemaandelijkse controle |
Schildklieraandoeningen
Naar Volledige tekst ›Diagnostiek bij het vermoeden van een schildklierfunctiestoornis
Bepalingen
TSH, indien afwijkend vrij T4
Referentiewaarden
|
TSH |
0,4-4,0 mU/l |
|
Vrij T4 |
9,0-24,0 pmol/l |
Verder beleid
|
TSH |
VRIJ T4 |
CONCLUSIE |
|---|---|---|
| Normaal | Schildklierfunctiestoornis vrijwel uitgesloten, euthyreoïde | |
| Verhoogd | Verlaagd | Primaire hypothyreoïde |
| Verhoogd | Normaal | Subklinische hypothyreoïde |
| Verlaagd | Verhoogd | Primaire hyperthyreoïde |
| Verlaagd | Normaal | Subklinische hyperthyreoïde |
| Verlaagd | Verlaagd | Zeldzaam, centrale hypothyreoïde |
| Verhoogd | Verhoogd | Zeldzaam, TSH producerend hypofyseadenoom of perifere resistentie schildklierhormoon |
Zie stroomschema voor de interpretatie uitkomsten onderzoek en diagnostische vervolgstappen.
Diagnostiek subacute thyreoïditis
Bepalingen
- BSE
- leukocyten
Indicatie
Bij vermoeden subacute thyreoïditis (pijnlijke schildklier, koorts, koude rillingen en malaise).
Referentiewaarden
|
Leukocyten |
4-10 x 109/l |
|
BSE |
|
|
Vrij T4 |
zie Diagnostiek bij het vermoeden van een schildklierfunctiestoornis |
Diagnostiek ziekte van Graves
Bepalingen
TSH-receptorautoantistoffen
Indicatie
Bij vermoeden van de ziekte van Graves (hyperthyreoïdie zonder aanwijzingen voor een subacute thyreoïditis).
Achtergrondinformatie bij de bepalingen
TSH-R-antistoffenhebben dezelfde werking als TSH en stimuleren de aanmaak van T4.
Referentiewaarden
|
TSH-R-antistoffen |
afhankelijk van gebruikte test en laboratorium |
Controle behandeling hypo-/hyperthyreoïdie
Bepalingen
- TSH
- vrij T4
Indicatie
- controle behandeling hypothyreoïdie:
- bij instelling medicatie: elke 6 weken;
- het eerste jaar dat de patiënt klachtenvrij is: elke 3 maanden;
- bij stabiele waarden: jaarlijks (bij klachten eerder).
- controle behandeling hyperthyreoïdie:
- bij instelling medicatie: elke 6 weken (alleen vrij T4);
- indien vrije T4 genormaliseerd: elke 3 maanden;
- na staken medicatie: elke 3 maanden, voor het eerst na 6 weken (TSH, indien afwijkend vrij T4);
- een jaar na staken medicatie: jaarlijks (TSH, indien afwijkend vrij T4).
Referentiewaarden
|
TSH |
zie Diagnostiek bij het vermoeden van een schildklierfunctiestoornis |
|
Vrij T4 |
zie Diagnostiek bij het vermoeden van een schildklierfunctiestoornis |
Controle van subklinische schildklierfunctiestoornissen
Bepalingen
TSH, indien afwijkend vrij T4
Indicatie
- Subklinische hypothyreoïdie:
- Controleer alleen indien TSH bij twee opeenvolgende metingen (tussenpoos 3 maanden) verhoogd (TSH > 6 mU/l);
- Controleer TSH jaarlijks (zolang TSH > 6 mU/l).
- Subklinische hyperthyreoïdie: controleer het TSH en vrije T4 elke drie maanden gedurende een jaar en vervolgens jaarlijks.
Referentiewaarden
|
TSH |
zie Diagnostiek bij het vermoeden van een schildklierfunctiestoornis |
|
Vrij T4 |
zie Diagnostiek bij het vermoeden van een schildklierfunctiestoornis |
Verder beleid
- Subklinische hypothyreoïdie:
- TSH < 6 mU/l: de kans op klinische hypothyreoïdie is niet verhoogd; volg een expectatief beleid
- TSH > 6 mU/l: staak de jaarlijkse controles indien de waarden gedurende enkele jaren stabiel blijven of normaliseren
- Subklinische hyperthyreoïdie
- controleer bij een persisterende subklinische hyperthyreoïdie jaarlijks
Schildklieraandoeningen (in de voorgeschiedenis) tijdens de zwangerschap
Bepalingen
- TSH
- Vrij T4
- TSH-receptorautoantistoffen
Indicatie
- Bij aanvang van de zwangerschap bij een schildklieraandoening (in de voorgeschiedenis).
- Bepaling TSH-R-antistoffen niet nodig bij subklinische hypothyreoïdie en indien in het verleden al eerder bepaald.
Referentiewaarden
|
TSH |
0,4-4,0 mU/l |
|
Vrij T4 |
9,0-24,0 pmol/l |
|
TSH-R-antistoffen |
afhankelijk van gebruikte test en laboratorium |
Hemochromatose
Naar Volledige tekst ›Deze samenvatting is in 2021 geactualiseerd en vervangt de vorige versie uit 2012.
Diagnostiek hemochromatose
Bepalingen
DNA-diagnostiek HFE-gen
Indicatie
Eerstegraads verwanten van C282Y-homozygote patiënten
- Broers en zussen > 18 jaar
- Kinderen > 18 jaar (tenzij de partner van de patiënt niet van Noord-Europese komaf is)
- Ouders: neem leeftijd mee in overweging voor diagnostiek
Achtergrondinformatie bij de bepalingen
| Uitslag DNA-diagnostiek HFE-gen | Klinisch relevant |
|---|---|
| C282Y homozygoot | Ja |
| C282Y heterozygoot | Nee |
| H63D homozygoot | Nee |
| H63D heterozygoot | Nee |
| C282Y/H63D compound heterozygoot | Nee |
| Geen mutatie C282Y en geen mutatie H63D (= wildtype) | Nee |
Referentiewaarden
| DNA-diagnostiek HFE-gen | Geen mutatie C282Y en geen mutatie H63D (= wildtype) |
Verder beleid
C282Y homozygoot: alleen deze uitslag bevestigt de diagnose HH en is klinisch relevant.
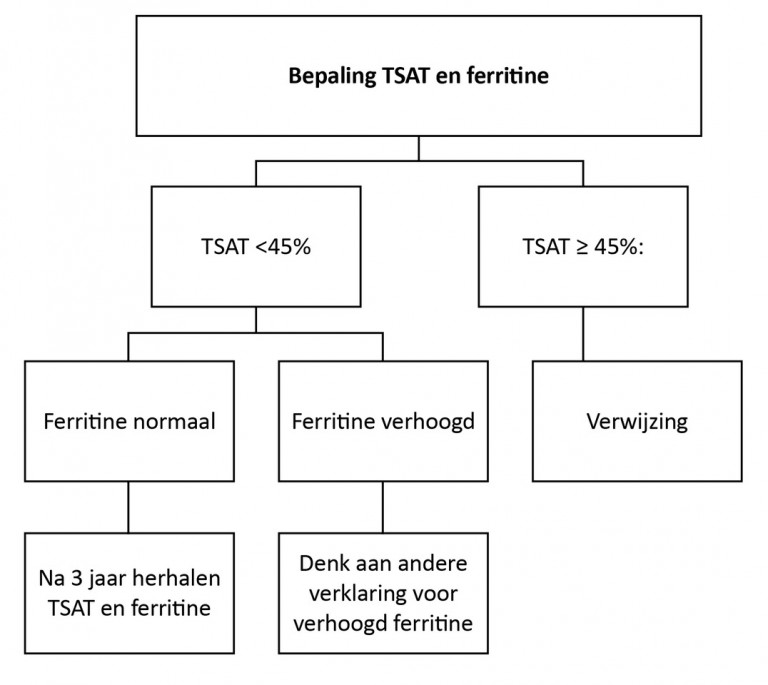
Controle C282Y-homozygote patiënten
Bepalingen
- Transferrinesaturatie (TSAT)
- Ferritine
- CRP
Indicatie
- Nieuw geïdentificeerde C282Y-homozygote patiënt
- Driejaarlijkse controle bij bestaande C282Y-homozygote patiënt met eerder normale waarden van de ferritine en TSAT
Achtergrondinformatie bij de bepalingen
Nuchtere bepaling van de TSAT is niet nodig. Alleen in twijfelgevallen moet een herhaalde bepaling nuchter worden gedaan.
Referentiewaarden, afkapwaarden en verder beleid
| Transferrinesaturatie (TSAT) |
< 45% |
| Ferritine | Afhankelijk van het laboratorium |
| CRP | Zie hoofdstuk Algemeen onderzoek |
Vitamine B12-deficiëntie
Naar Volledige tekst ›Samenvatting Vitamine B12-deficiëntie (Eerste versie mei 2018).
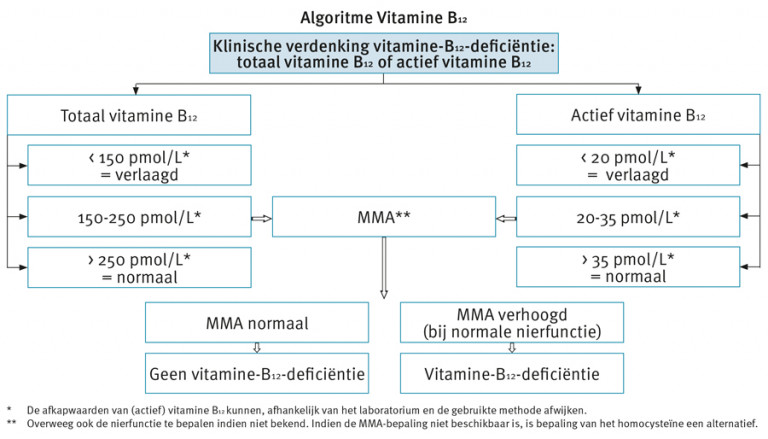
Bij vermoeden van een vitamine B12-deficiëntie
Bepalingen
- Vitamine B12
- MMA (indien vitamine B12-gehalte laag normaal)
Indicatie
- Overweeg bepaling van het vitamine B12-gehalte bij:
- anemie
- neurologische symptomen (met name paresthesieën en ataxie)
- deficiënte voeding en ziekten die leiden tot verminderde resorptie van vitamine B12
Afkap- en referentiewaarden
|
Totaal vitamine B12
|
|
|
Actief vitamine B12
|
|
|
Methylmalonzuur |
Afhankelijk van het laboratorium |
|
De afkapwaarden van (actief) vitamine B12 kunnen, afhankelijk van het laboratorium en de gebruikte methode, afwijken. aHet NHG-Standpunt Diagnostiek van vitamine B12-deficiëntie noemt een afkapwaarde van 148 pmol/L. Gezien het kritische verschil (een betekenisvol verschil tussen twee laboratoriumbepalingen) van deze bepaling van 15% is op grond van praktische overwegingen in het algoritme gekozen voor een afkappunt van 150 pmol/L. |
|
Verder beleid
- Overweeg een proefbehandeling met (oraal) vitamine B12 bij een verlaagd vitamine B12-gehalte of een laag normale vitamine B12-spiegel (150-250 pmol/L) (als alternatief voor het bepalen van de MMA).
- Overweeg het serumfoliumzuurgehalte te bepalen bij klachten passend bij een vitamine B12-deficiëntie en een normaal vitamine B12-gehalte.
- Verwijs naar een internist of bepaal antistoffen tegen intrinsic factor bij vermoeden van atrofische gastritis.
Vitamine D-deficiëntie
Naar Volledige tekst ›Samenvatting Vitamine D (Eerste versie mei 2018).
Bij vermoeden van een vitamine D-deficiëntie
Bepalingen
Vitamine D
Indicatie
Bepaling van het vitamine D-gehalte in de huisartsenpraktijk is alleen zinvol bij:
- personen bij wie onduidelijk is of zij voldoende aan zonlicht blootgesteld worden;
- personen met osteoporose of een (matig) verhoogd valrisico die een ruime intake van calcium in de voeding hebben;
- klachten die kunnen wijzen op osteomalacie: diffuse bot- en spierpijnen en proximale spierzwakte.
Streefwaarden vitamine D
|
< 70 jaar |
> 30 nmol/L |
|
> 70 jaar |
> 50 nmol/L |
Verder beleid
- Overweeg suppletie van vitamine D bij een te lage vitamine D-spiegel.
- Controlebepalingen van het vitamine D-gehalte bij suppletie zijn niet nodig.
U. Urinewegen
Naar Volledige tekst ›Hematurie
Naar Volledige tekst ›Deze samenvatting is in 2025 opgesteld, het betreft de eerste versie.
Diagnostiek macroscopische hematurie
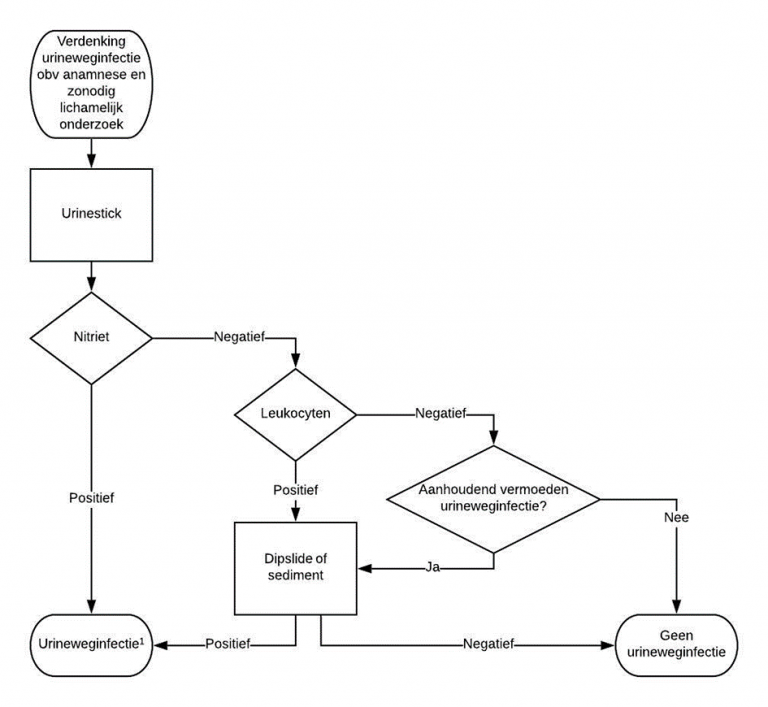
Bepalingen
- Urinestick op erytrocyten (bij twijfel)
Indicaties
Bij twijfel over de aanwezigheid van macroscopische hematurie of verkleuring urine door een andere oorzaak
Referentiewaarden
| Urine erytrocytentest | Ordinale testuitslag; een +1 resultaat van de teststrook wijst op circa 5-10 erytrocyten per gezichtsveld |
Verder beleid
Verwijs bij macroscopische hematurie zonder waarschijnlijke oorzaak naar de uroloog
Diagnostiek microscopische hematurie
Bepalingen
- urinestick op erytrocyten
- urinesediment
- creatinine (serum) + eGFR, ACR (ochtend)urine
Indicatie
- Geen waarschijnlijke oorzaak voor positieve urinestick op erytrocyten: verricht een urinesediment
- Vraag ook direct een creatinine + eGFR en een ACR aan
- Zie figuur 1 voor een overzicht van de diagnostiek bij microscopische hematurie
Achtergrondinformatie bij de bepalingen
Ga na of er bij patiënten met een toevallig gevonden microscopische hematurie een waarschijnlijke oorzaak is en volg, indien dit het geval is, het passende beleid (zie Inleiding).
Referentiewaarden
| Urinesediment | positief voor erytrocyten bij afkapwaarde van ≥ 3 erytrocyten per gezichtsveld of high power field (HPF) met manuele microscopie, of een aantal erytrocyten boven de door het laboratorium geverifieerde afkapwaarde met automatische sedimentanalyse (afhankelijk van de methode 15-20 erytrocyten/µL) |
| Creatinine + eGFR | zie Nieraandoeningen |
| ACR | zie Nieraandoeningen |
Verder beleid
- Urinesediment negatief voor erytrocyten:
- er hoeft geen vervolgonderzoek plaats te vinden
- bij afwijkende eGFR en/of ACR: volg het verdere beleid volgens de NHG-Standaard Chronische nierschade (zie Nieraandoeningen)
- Urinesediment positief voor erytrocyten:
- Zie volledige tekst
Nieraandoeningen
Naar Volledige tekst ›Actualisering januari 2019; herzien t.o.v. versie 2012.
Diagnostiek nierschade
Bepalingen
- eGFR + creatinine
- Albumine-creatinineratio (ochtend)urine
Indicatie
- bij behandeling diabetes mellitus of verhoogd cardiovasculair risico
- bij opstellen cardiovasculair risicoprofiel
- bij klinisch vermoeden van chronische nierschade
- bij medicatiebewaking (eGFR bij patiënten > 70 jaar).
Achtergrondinformatie bij de bepalingen
eGFR
- schatting op basis van serumcreatinine
- overschatting: te weinig spiermassa (spieratrofie bijvoorbeeld bij bedlegerigheid, amputatie)
- onderschatting: spierhypertrofie (bodybuilders en zware spierarbeid)
- significante afname eGFR: > 15% afname ten opzichte van de vorige waarde bij een stabiele patiënt
Albumine-creatinineratio urine (ACR)
- eenmalige vaststelling is onvoldoende betrouwbaar (herhaal de bepaling 1-2× in 3 maanden)
- fout-positieve uitslagen:
- contaminatie van de urine (met bloed of fluor)
- koorts
- urineweginfectie
- ontregelde diabetes mellitus
- manifest hartfalen
- zware lichamelijke inspanning
- koude-expositie
- recent doorgemaakt epileptisch insult
- significante verhoging albuminurie: 35% verhoging ten opzichte van vorige waarde bij een stabiele patiënt
- teststroken (urine) zijn pas positief bij ernstig verhoogde albuminurie
Afkap- en referentiewaarden
|
Creatinine
|
Mannen |
19-50 jaar |
61-113 micromol/l |
|
51-65 jaar |
61-120 micromol/l | ||
|
66-80 jaar |
62-134 micromol/l | ||
|
+81 jaar |
65-149 micromol/l | ||
| Vrouwen |
19-50 jaar |
48-91 micromol/l | |
|
51-65 jaar |
48-99 micromol/l | ||
|
66-80 jaar |
48-113 micromol/l | ||
|
80+ jaar |
49-132 micromol/l | ||
|
Nierfunctie (eGFR in ml/min/1,73m2) |
|
Zie tabel 17 |
|
|
Albumine-creatinineratio (ACR, urine) |
|
Zie tabel 17 |
|
Verder beleid
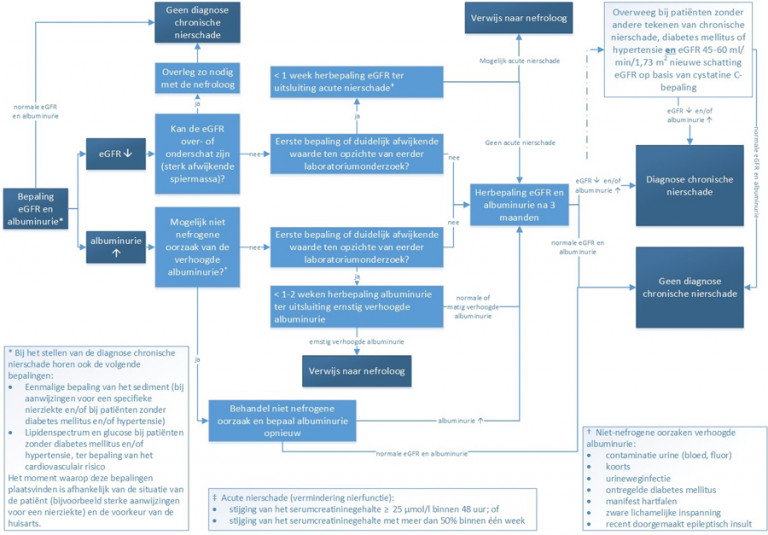
- verhoogde albuminurie: sluit niet-nefrogene oorzaak uit (zie stroomdiagram)
- bij verminderde eGFR of verhoogde albuminurie:
- herhaal eGFR en ACR < 1 week (uitsluiten acute nierschade) bij een eerste bepaling of duidelijk afwijkende waarde
- herhaal de eGFR en ACR na 3 maanden (bevestiging diagnose chronische nierschade)
- bij acute nierschade: verwijs direct naar de internist-nefroloog
- geef een verminderde nierfunctie (eGFR < 50 ml/min/1,73 m2) door aan de apotheek
- bij vermoeden van een specifieke nierziekte: bepaal het urinesediment, zie Vermoeden/uitsluiten specifieke nierziekte
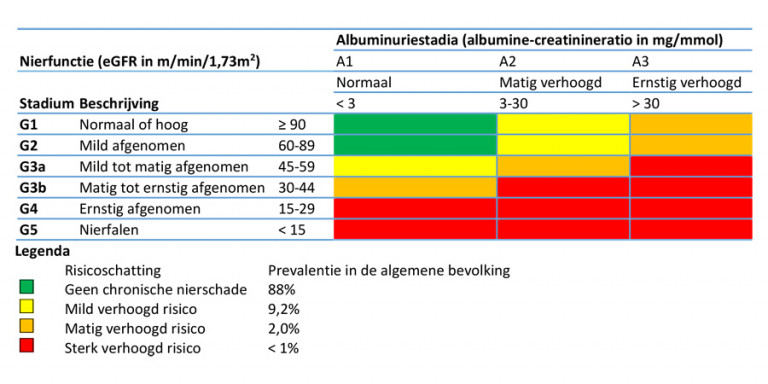
- Bij het bestaan van chronische nierschade: bepaal het beleid aan de hand van de risicocategorie (zie tabel 1), de oorzaak en het beloop, en factoren als leeftijd en comorbiditeit.
Vermoeden/uitsluiten specifieke nierziekte
Bepalingen (alleen op indicatie)
Urinesediment: (dysmorfe) erytrocyten/celcilinders
Indicatie
Patiënten met verminderde eGFR of verhoogde ACR:
- zonder hypertensie en/of diabetes mellitus
- met aanwijzingen voor een specifieke nierziekte (bijvoorbeeld auto-immuunziekte of polycysteuze nieren in de familie)
Achtergrondinformatie bij de bepalingen
- verwijs naar het laboratorium
- bij voorkeur 2e ochtendurine (2-4 uur in de blaas)
- houd er rekening mee dat de urine binnen 1 uur beoordeeld moet worden: op perifere bloedafnamelocaties is dit niet altijd mogelijk
Referentiewaarden
|
Sediment |
< 5 erytrocyten per gezichtsveld of 5 -10/µl |
|
< 5 leukocyten per gezichtsveld of 10-20/µl |
|
|
< 3 hyaliene cilinders per gezichtsveld |
Verder beleid
- dysmorfe erytrocyten en celcilinders wijzen op een specifieke nierziekte: verwijs naar de internist-nefroloog
- erytrocyturie met < 40% dysmorfe erytrocyten en geen erytrocytencilinders (bij minstens 20 erytrocyten/µl): overweeg verwijzing uroloog.
Vervolgdiagnostiek verminderde eGFR
Bepalingen (alleen op indicatie)
- eGFRcys (berekend op basis van cystatine C)
- 24- uurs creatinineklaring (urine)
Indicatie
Alleen op indicatie bij twijfel over de diagnose:
- bij patiënten met eGFR rond het afkappunt zonder diabetes mellitus, hypertensie of andere tekenen van chronische nierschade,
- vooral bij een afwijkende spiermassa
Achtergrondinformatie bij de bepalingen
- slechts enkele laboratoria voeren de cystatine C bepaling zelf uit, de uitslag kan dus enkele weken duren
- 24-uurs urineverzameling: goede instructie nodig, belastend
- alternatief: consultatie van een internist-nefroloog
Referentiewaarden
|
eGFR (berekend op basis van cystatine C) |
zie Diagnostiek nierschade |
|
24-uurs creatinineklaring |
60-120 ml/min |
Verder beleid
Verminderde eGFRcys of 24 uurs-creatinineklaring: er is sprake van chronische nierschade.
Opsporing metabole complicaties (bij sterk verhoogd risico)
Bepalingen
- Hb
- kalium
- calcium (gecorrigeerd voor albumine)
- fosfaat
Indicatie
2-4×/jaar bij patiënten met chronische nierschade en een sterk verhoogd risico die bij de huisarts onder controle zijn (categorie rood, zie tabel 17)
Referentie- en afkapwaarden
|
Hb |
|
Zie Anemie |
|
Kalium |
plasma |
3,4-4,9 mmol/l |
|
serum |
3,8-5,2 mmol/l |
|
|
Calcium (totaal, gecorrigeerd voor albumine) |
|
2,15-2,55 mmol/l |
|
Fosfaat |
|
0,9-1,5 mmol/l |
Verder beleid
- bij anemie: volg NHG-Standaard Anemie
- verhoogde kalium- of fosfaatconcentratie of verminderde calciumconcentratie: overleg met de internist-nefroloog.
Risico-inventarisatie (cardiovasculair)
Bepalingen
- totaal cholesterol
- HDL-cholesterol
- LDL-cholesterol
- triglyceriden
- totaal cholesterol/HDL-cholesterol ratio
- glucose
Indicatie
Indien niet eerder gedaan bij verminderde eGFR of verhoogde albuminurie
Achtergrondinformatie bij de bepalingen en referentiewaarden
|
Totaal cholesterol |
|
|
HDL-cholesterol |
|
|
LDL-cholesterol |
|
|
Triglyceriden |
|
|
Glucose |
(Vroeg-)diagnostiek prostaatcarcinoom (LESA Laboratoriumdiagnostiek)
Naar Volledige tekst ›(Vroeg-)diagnostiek prostaatcarcinoom
Bepalingen
PSA
Indicatie
- vroegdiagnostiek prostaatcarcinoom (zeer beperkte indicatie);
- bij mogelijke botmetastasen (botpijnen in rug of heup, al dan niet met algemene malaise), zonder afwijkingen bij rectaal toucher.
Achtergrondinformatie
- Zeer beperkte waarde in het kader van vroegdiagnostiek: bij een verhoogde PSA-waarde is de diagnose niet zeker.
- Een normale waarde sluit prostaatcarcinoom niet uit.
- Screening leidt niet tot minder mortaliteit of een betere kwaliteit van leven. Zie de keuzehulp op www.thuisarts.nl.
- Verricht ook een rectaal toucher.
Afkapwaarden
|
PSA |
< 3,0 µg/l (Hybritech) |
Verder beleid
- Vroegdiagnostiek:
- PSA < 3 µg/l: verder onderzoek en controle zijn niet nodig.
- PSA ≥ 3 µg/l: verwijs, als er geen aanwijzingen zijn voor een recente prostatitis, naar de uroloog.
- Vermoeden botmetastasen:
- PSA < 3 µg/l: verwijs naar een oncoloog.
- PSA ≥ 3 µg/l: verwijs naar een uroloog.
Urineweginfecties
Naar Volledige tekst ›Diagnostiek urineweginfectie
Deze samenvatting is geactualiseerd in juni 2020 ten opzichte van de versie uit 2013.
Bepalingen
Nitriettest, leukotest, erytest (urineteststrook)
Indicatie
- Vermoeden van een urineweginfectie
- Verricht geen test bij patiënten met verblijfskatheter en kwetsbare ouderen met aspecifieke klachten en symptomen
Achtergrondinformatie bij de bepalingen
Nitriettest
Ongeveer 25% van de uitslagen is fout-negatief (onder andere door: urine niet lang genoeg in de blaas).
Leukocytentest
Uitslag kan fout-positief zijn bij:
- contaminatie vanuit de vagina
- urethritis
- andere koortsende ziekten, vooral bij kinderen
Referentiewaarden
| Nitriettest | Dichotome testuitslag |
| Leukotest | Ordinale testuitslag: een +1 resultaat van de teststrook wijst op circa 5-10 leukocyten per gezichtsveld* |
| * Sommige laboratoria rapporteren kwantitatieve uitslagen in SI-eenheden. | |
Verder beleid
Zie het stroomschema voor verder beleid.
Vervolgdiagnostiek
Bepalingen
- dipslide
- urinesediment
- kweek met resistentiebepaling
Indicatie
Dipslide:
- negatieve nitriettest, maar positieve leukocytentest
- aanhoudend vermoeden van een urineweginfectie, ondanks negatieve nitriet- en leukocytentest
Urinesediment: als alternatief voor dipslide > 12 jaar
Kweek met resistentiebepaling:
- tweemaal therapiefalen bij een cystitis bij gezonde niet-zwangere vrouwen
- eenmaal therapiefalen bij een cystitis bij kwetsbare ouderen
- cystitis bij patiënten die antibiotische profylaxe gebruiken
- cystitis bij patiënten uit een risicogroep, met uitzondering van patiënten met goed gereguleerde diabetes mellitus
- cystitis bij kinderen < 12 jaar
- urineweginfectie met tekenen van weefselinvasie
- aanhoudend vermoeden van een urineweginfectie terwijl urineteststrook, dipslide of sediment negatief blijven
Achtergrondinformatie bij bepalingen
Dipslide:
- aflezen na minstens 18 uur (broedstoof) of 24 uur (kamertemperatuur)
- voor schatting aantal kolonievormende eenheden: zie bijlage Groeidichtheid dipslide
Kweek met resistentiebepaling:
- bij voorkeur verse urine
- monster dat voor inname van de antibiotica is afgenomen
- op formulier vermelden:
- tekenen van weefselinvasie
- katheter-urine
- of en wanneer antibiotica gebruikt zijn
Referentiewaarden
| Dipslide (kweek) | Aantal kolonievormende eenheden van bacteriën: < 104/ml |
| Sediment | Bacteriën < 20 per gezichtsveld Leukocyten < 5 per gezichtsveld |
Verder beleid
- Bij een positieve uitslag behandelt de huisarts de patiënt meestal met antibiotica.
- Stel de verloskundige op de hoogte bij een zwangere vrouw met een groep B-streptokok.
Controle na behandeling
Bepalingen
- nitriettest, leukotest, erytest (urineteststrook)
- dipslide
- urinesediment
- kweek met resistentiebepaling
Indicatie
- > 1 week klachten na behandeling met alleen pijnstilling
- geen duidelijke afname klachten 24-48 uur na afloop van een antibioticumkuur
- kweek met resistentiebepaling:
- bij niet-zwangere gezonde vrouwen bij aanhoudende klachten na tweede antibioticumkuur
- standaard bij kinderen, risicogroepen en tekenen van weefselinvasie
Referentiewaarden
| Nitriettest, leukocytentest (urineteststrook) | Zie Diagnostiek urineweginfectie |
| Dipslide | Zie Vervolgdiagnostiek |
| Sediment | Zie Vervolgdiagnostiek |
| Kweek met resistentiebepaling | Zie Vervolgdiagnostiek |
Verder beleid
- Bij gezonde, niet-zwangere vrouwen met een positieve nitriettest geeft de huisarts een tweede, alternatieve antibioticakuur.
- De huisarts past zo nodig de behandeling aan op geleide van de kweekuitslag (zie NHG-Standaard Urineweginfecties).
W/X/Y. Zwangerschap/ anticonceptie/ geslachtsorganen man/ vrouw
Naar Volledige tekst ›Seksueel overdraagbare aandoeningen
Naar Volledige tekst ›Deze samenvatting is geactualiseerd in juni 2023 ten opzichte van de versie van 2017.
Diagnostiek chlamydia (inclusief LGV)
Bepalingen
C. trachomatis NAAT/PCR
Indicatie
- Bij klachten, zoals urethritis of intermenstrueel bloedverlies: direct
- Bij risicocontact: 14 dagen na risicocontact
Achtergrondinformatie bij de bepalingen
- Vrouwen: vaginale swab (door de vrouw zelf afgenomen)
- Mannen: eerstestraalsurine
- Bij anale klachten en/of MSM: daarnaast een swab van het rectum
- Bij MSM met proctitis bij wie Chlamydia trachomatis gevonden is: diagnostiek naar lymphogranuloma venereum (LGV)
Referentiewaarden
|
C. trachomatis NAAT/PCR |
Dichotome testuitslag |
Verder beleid
- Bij een negatieve testuitslag en klachten: herhaal de test 14 dagen na het potentiële risicocontact.
- Bij een positieve testuitslag: verricht onderzoek naar de andere soa’s, besteed aandacht aan partnerwaarschuwing en behandel de patiënt conform NHG-Standaard Het soa-consult.
Diagnostiek gonorroe
Bepalingen
- N. gonorrhoeae NAAT/PCR
- N. gonorrhoeae kweek
Indicatie
- Bij klachten, zoals urethritis: direct.
- Bij risicocontact: 3 weken na risicocontact
Achtergrondinformatie bij de bepalingen
Een infectie met Neisseria gonorrhoeae wordt bij voorkeur aangetoond via NAAT/PCR-onderzoek op materiaal afgenomen uit (afhankelijk van de klachten) vagina, urethra, anus, conjunctiva en/of keel.
- Vrouwen: vaginale swab (door de vrouw zelf afgenomen)
- Mannen: eerstestraalsurine
- Bij anale seks en/of anale klachten en bij MSM: daarnaast rectale swab
- Bij keelklachten: ook swab van de farynx
- Bij een contra-indicatie voor ceftriaxon: kweek met resistentiebepaling; het materiaal mag niet in de koelkast worden bewaard.
Referentiewaarden
|
N. gonorrhoeae NAAT/PCR |
Dichotome testuitslag |
|
N. gonorrhoeae kweek |
Dichotome testuitslag |
Verder beleid
- Bij een negatieve testuitslag en klachten: herhaal de test > 3 weken na het potentiële risicocontact.
- Bij een positieve testuitslag: verricht onderzoek naar de andere soa’s, besteed aandacht aan partnerwaarschuwing en behandel de patiënt conform NHG-Standaard Het soa-consult.
Diagnostiek syfilis
Bepalingen
- TPHA/TPPA
- FTA-ABS
- VDRL/RPR
Indicatie
- Bij klachten, zoals een hard en pijnloos ulcus: direct
- Bij risicocontact: 3 maanden na risicocontact
Achtergrondinformatie bij de bepalingen
- Voor de diagnostiek van syfilis (lues) is de primaire test de Treponema pallidum hemagglutination assay (TPHA) of een modificatie hiervan (TPPA).
- Bij positieve serologie moet de diagnose worden bevestigd door middel van de FTA-ABS of immunoblot.
- De venereal disease research laboratory test (VDRL)en de rapid plasma reagin test (RPR) worden gebruikt om onderscheid te maken tussen actieve en genezen infecties met Treponema pallidum.
- Bij een ulcus kan ook een NAAT/PCR op een ulcusuitstrijk worden verricht.
Referentiewaarden
|
TPHA/TPPA |
< 1 : 80 |
|
FTA-ABS |
Dichotome testuitslag |
|
VDRL/RPR |
< 1 : 8 |
Verder beleid
- Bij een negatieve testuitslag en klachten: herhaal de test > 3 maanden na het potentiële risicocontact.
- Een positieve TPHA-uitslag is suggestief voor een actieve of doorgemaakte infectie.
- Als de VDRL-titer laag is, kan de syfilisserologie na 3-4 weken worden herhaald.
- Bij een positieve testuitslag: verricht onderzoek naar de andere soa’s, besteed aandacht aan partnerwaarschuwing en behandel de patiënt conform NHG-Standaard Het soa-consult.
Controle na behandeling syfilis
Bepalingen
VDRL/RPR
Indicatie
6 en 12 maanden na behandeling
Referentiewaarden
|
VDRL/RPR |
< 1 : 8 |
Verder beleid
- Een positieve VDRL/RPR (titer ≥ 1 : 8) is suggestief voor een actieve infectie.
- De behandeling is succesvol als de VDRL-titer een factor 4 daalt in een periode van 12 maanden en daarna niet meer stijgt.
Diagnostiek hepatitis B
Bepalingen
- HBsAg
- Anti-HB-core
Indicatie
- Bij klachten, zoals een hepatitis: direct
- Bij risicocontact: 3 maanden na risicocontact
Achtergrondinformatie bij de bepalingen
Zie Leveraandoeningen.
Referentiewaarden
|
HBsAg |
|
|
Anti-HB-core |
Verder beleid
Zie Leveraandoeningen.
Diagnostiek hiv
Bepalingen
Hiv-antistoffen en hiv-p24-antigeen (combotest)
Indicatie
- Bij klachten zoals een griepachtig beeld: direct
- Bij risicocontact: 3 maanden na risicocontact
Achtergrondinformatie bij de bepalingen
- Antilichamen verschijnen binnen 3-4 weken tot 3 maanden na de infectie. Viraal p24-antigeen kan 2-3 weken na de infectie aantoonbaar zijn.
- Een confirmatietest met een andere testmethode (meestal westernblottest) is noodzakelijk bij een positieve hiv-test.
- Bij vermoeden van een acute hiv-infectie kan hiv-RNA worden aangetoond met een PCR, op zijn vroegst 11 dagen na infectie.
Referentiewaarden
|
Hiv-antistoffen en hiv-p24-antigeen |
Dichotome testuitslag |
Verder beleid
- Bij een negatieve testuitslag en klachten: herhaal de test > 3 maanden na het potentiële risicocontact.
- Bij een positieve testuitslag: verricht onderzoek naar de andere soa’s, besteed aandacht aan partnerwaarschuwing en verwijs de patiënt voor behandeling en begeleiding naar de internist-infectioloog.
Diagnostiek trichomoniasis
Bepalingen
- Microscopie
- T. vaginalis NAAT/PCR
- Fluorkweek
Indicatie
- Bij klachten, zoals vaginitis: direct
- Bij risicocontact: 4 weken na risicocontact
Achtergrondinformatie bij de bepalingen
- Vrouwen: NAAT/PCR, fluorkweek of fysiologisch zoutpreparaat
- Mannen: NAAT/PCR van urine of NAAT/PCR of specifieke trichomonaskweek van urethrale swab.
Referentiewaarden
|
Microscopie |
Dichotome testuitslag |
|
T. vaginalis NAAT/PCR |
Dichotome testuitslag |
|
Fluorkweek |
Dichotome testuitslag |
Verder beleid
Bij een negatieve testuitslag en klachten: herhaal de test > 4 weken na het potentiële risicocontact.
Diagnostiek herpessimplexvirus type 1 en 2
Bepalingen
- HSV NAAT/PCR
- Serologisch onderzoek (op indicatie)
Indicatie
- NAAT/PCR op swab ulcusmateriaal: bij twijfel aan de diagnose herpes genitalis.
- Serologie:
- eventueel bij patiënten met een partner met herpes genitalis
- vrouwen bij wie in het laatste trimester van de zwangerschap (> 34 weken) voor het eerst symptomen optreden
Achtergrondinformatie bij de bepalingen
Typespecifieke antistoffen in het bloed zijn 8-12 weken na besmetting aantoonbaar.
Referentiewaarden
|
HSV NAAT/PCR |
Dichotome testuitslag |
|
HSV serologisch onderzoek |
Dichotome testuitslag |
Verder beleid
Verwijs vrouwen in het laatste trimester van de zwangerschap (> 34 weken) naar de gynaecoloog bij een primaire infectie (typespecifieke antistoffen afwezig en symptomen van herpes genitalis). In dat geval is er risico op herpes neonatorum.
Diagnostiek mycoplasma genitalium
Bepalingen
M. genitalium NAAT/PCR
Indicatie
Mannen met > 4 weken persisterende urethritis bij wie gonorroe en chlamydia zijn uitgesloten of adequaat behandeld.
Referentiewaarden
|
M, genitalium NAAT/PCR |
Dichotome testuitslag |
Verder beleid
Informeer en de patiënt en behandel de patiënt zoals beschreven in NHG-Standaard Het soa-consult.
Subfertiliteit
Naar Volledige tekst ›Van het LESA-hoofdstuk Laboratoriumdiagnostiek Subfertiliteit is geen samenvatting beschikbaar.
Zie de Volledige tekst (versie 2012).
Zwangerschap en zwangerschapswens
Naar Volledige tekst ›Deze samenvatting is geactualiseerd in juni 2023 ten opzichte van de versie van 2017.
Preconceptie: bij risicofactoren voor diabetes mellitus
Bepalingen
Glucose, nuchter
Indicatie
Vrouwen met:
- zwangerschapsdiabetes in de voorgeschiedenis
- BMI ≥ 30 bij de eerste prenatale controle
- eerder kind met geboortegewicht > P95 of > 4500 g
- eerstegraadsfamilielid met diabetes
- directe afkomst uit gebieden waarin diabetes veel voorkomt: Zuid-Azië (ook Hindoestanen), Midden-Oosten, Marokko en Egypte, Afro-Caribische afkomst
- onverklaarde intra-uteriene vruchtdood in de voorgeschiedenis
- polycysteusovariumsyndroom
Referentiewaarden
|
Glucose, nuchter |
Verder beleid
Verwijs vrouwen met een actuele kinderwens die diabetes type 1 of diabetes type 2 hebben naar de internist en de gynaecoloog.
Preconceptie: bij verhoogde kans op hemoglobinopathie
Bepalingen
- Hb, MCV, erytrocytenaantal
- Hb-elektroforese of Hb-chromatografie, eventueel in combinatie met DNA-onderzoek naar alfathalassemie
Indicatie
Bespreek de mogelijkheid van onderzoek bij vrouwen met:
- migratieachtergrond uit gebieden met hoge dragerschapfrequentie
- microcytair hypochroom bloedbeeld of persisterende anemie na ijzersuppletie (zie NHG-Standaard Anemie)
- familieleden met een hemoglobinopathie
- eerder kind in de familie dat is gediagnosticeerd als ziek of als drager van een hemoglobinopathie
Achtergrondinformatie bij de bepalingen
De test is niet betrouwbaar bij patiënten met ijzergebrek.
Referentiewaarden en verder beleid
|
Hb, MCV, erytrocytenaantal Hb-elektroforese, Hb-chromatografie |
Preconceptie: bij klachten die kunnen wijzen op een soa of bij seksueel risicogedrag
Bepalingen
- HBsAg
- Chlamydia NAAT/PCR
- Gonnorroe NAAT/PCR
- Hiv-antistoffen
Indicatie
Bij klachten die kunnen wijzen op een soa of bij seksueel risicogedrag
Referentiewaarden
|
HBsAg |
|
|
Chlamydia NAAT/PCR Gonorroe NAAT/PCR Hiv-antistoffen |
Preconceptie: bij gebruik van anti-epileptica
Bepalingen
Foliumzuur
Referentiewaarden
|
Foliumzuur |
Afhankelijk van laboratorium en referentiepopulatie |
Verder beleid
- Verwijs de vrouw naar de neuroloog.
- Bij foliumzuurdeficiëntie: geef een hogere dosis foliumzuur (gewoonlijk 5 mg in plaats van 0,4-0,5 mg per dag).
Preconceptie/zwangerschap: bij twijfel aan vaccinatiestatus rubella
Bepalingen
Rubella-IgG-antistoffen
Indicatie
Bij vrouwen van wie het onwaarschijnlijk of onzeker is dat zij in het verleden gevaccineerd zijn.
Referentiewaarden
|
Rubella-IgG-titer |
≥ 1 : 32* |
|
Rubella-IgG-spiegel |
≥ 15 IU/mL* |
|
* Een IgG-titer ≥ 1 : 32 of een IgG-spiegel ≥ 20 IU/mL geldt als voldoende bescherming. Bij lagere waarden kan de interpretatie afhankelijk zijn van de gebruikte methode en het laboratorium en moet worden overlegd. |
|
Verder beleid
- Bij onvoldoende bescherming is preconceptionele vaccinatie mogelijk.
- Bij een (vermoedelijk) contact ter uitsluiting van een daadwerkelijke rubella-infectie: bepaal de IgM-titer.
Preconceptie/zwangerschap: bij twijfel aan doorgemaakte varicella
Bepalingen
Varicella-IgG-antistoffen
Indicatie
Bij vrouwen die anamnestisch geen waterpokken hebben doorgemaakt.
Referentiewaarden
|
Varicella-IgG-antistoffen |
IgG-spiegel > 100 IU/L of > 150 IU/L, afhankelijk van standaardserum en test |
Verder beleid
Aan vrouwen met zwangerschapswens die werkzaam zijn in de gezondheidszorg of (beroepsmatig) in contact komen met kleine kinderen, kan een vaccinatie worden aangeboden.
Preconceptie/zwangerschap: ter opsporing van doorgemaakte parvo B19–infectie (vijfde ziekte)
Bepalingen
Parvo B19 IgG-antistoffen
Achtergrondinformatie bij de bepalingen
- Voorafgaand aan de zwangerschap als vrouwen beroepsmatig met jonge kinderen in contact komen.
- Bepaal bij een mogelijke recente infectie ook parvo B19 IgM-antistoffen.
Referentiewaarden
|
Parvo B19 IgG-antistoffen |
Dichotome testuitslag |
Verder beleid
- Bij seronegatieve vrouwen die beroepsmatig met jonge kinderen in contact komen zijn maatregelen nodig, zoals het mijden van de werkplek bij uitbraak van de vijfde ziekte.
- Herhaal bij een seronegatieve zwangere met een recent risicocontact het onderzoek drie weken na de eerste bepaling.
- Bij seronegatieve vrouwen die < 20 weken zwanger zijn met een contact met een kind met de vijfde ziekte of klachten passend bij de vijfde ziekte: zie LCI-Richtlijn Parvovirus B19-infectie, Maatregelen bij zwangerschap.
- Therapeutische mogelijkheden bij een primaire infectie tijdens de zwangerschap zijn er niet.
Preconceptie/zwangerschap: bij schildklieraandoeningen (in de voorgeschiedenis)
Bepalingen
- TSH
- Vrij T4
- TSH-R-antistoffen
Indicatie
Bij een bekende schildklierfunctiestoornis (huidig of in de voorgeschiedenis) of bij een positieve familieanamnese bij aanvang van de zwangerschap: bepaal TSH en vrij T4. Dit kan ook als aanvulling op de PSIE zijn gedaan.
Achtergrondinformatie bij de bepalingen
TSH-R-antistoffen hoeven niet worden bepaald bij een subklinische hypothyreoïdie of wanneer deze in het verleden al zijn bepaald.
Referentiewaarden
|
TSH, vrij T4 |
|
|
TSH-R-antistoffen |
Zwangerschap: vervolgdiagnostiek bij anemie
Bepalingen
- Hb
- MCV
- Ferritine
Indicatie
- De verloskundig zorgverlener bepaalt het Hb in het eerste trimester en bij 30 weken amenorroeduur; bij risicogroepen ook bij 20 weken.
- Indien het Hb lager is dan de grenswaarde: bepaal MCV en ferritine.
- Verloskundigen verwijzen naar de huisarts voor verdere diagnostiek bij een MCV < 70 fL of > 100 fL, of als Hb-stijging uitblijft na ijzersuppletie.
Achtergrondinformatie bij de bepalingen
Denk aan een hemoglobinopathie bij vrouwen van niet Noord-Europese afkomst.
Referentiewaarden
|
Amenorroeduur (weken) |
Hb (mmol/L) |
|
≤ 13 |
7,1 |
|
14-17 |
6,8 |
|
18-21 |
6,5 |
|
22-37 |
6,3 |
|
≥ 38 |
6,5 |
|
Postpartum dag 1-5 |
6,5 |
|
Postpartum na dag 6 |
7,2 |
|
MCV |
|
|
Ferritine |
Verder beleid
Bij Hb < 5,6 mmol/L of MCV < 70 fL: verricht aanvullend onderzoek volgens NHG-Standaard Anemie.
Na de bevalling: vervolgdiagnostiek na zwangerschapsdiabetes
Bepalingen
Glucose, nuchter
Indicatie
- Nuchter glucose 6 weken postpartum
- Nuchter glucose jaarlijks gedurende de eerste 5 jaar, daarna om de 3 jaar
Referentiewaarden
|
Glucose, nuchter |
Ter kennisgeving: ter opsporing van resusfactoren en irregulaire erytrocytenantistoffen
Bepalingen
- ABO-bloedgroep
- Resus-D -antigeen
- Resus-c-antigeen
- Irregulaire erytrocytenantistoffen (IEA)
- Resus-D-antistoffen
- Resus-c-antistoffen
Indicatie
Vóór eerste zwangerschapsconsult in het kader van Prenatale Screening Infectieziekten en Erytrocytenimmunisatie (PSIE). Dit is een taak van de verloskundig zorgverlener
Referentiewaarden
|
ABO-bloedgroep |
Bloedgroep A, B, AB of O |
|
Resus-D-antistoffen |
Dichotome testuitslag |
|
Resus-c-antistoffen |
Dichotome testuitslag |
|
Irregulaire erytrocytenantistoffen |
Dichotome testuitslag |
Verder beleid
Bij vaststelling van resus–D- of andere IEA geeft Sanquin of BIBO advies over het te volgen beleid.
Belangrijkste wijzigingen
Naar Samenvatting ›De NVMM neemt sinds deze versie deel aan de ontwikkeling van deze LESA en om die reden zijn de hoofdstukken waarin microbiologisch onderzoek een rol speelt opnieuw beoordeeld en waar nodig, herzien.
Inleiding
Naar Samenvatting ›De Landelijke Eerstelijns Samenwerkingsafspraak Laboratoriumdiagnostiek is opgesteld door een werkgroep van:
- Nederlands Huisartsen Genootschap (NHG)
- Nederlandse Vereniging voor Klinische Chemie en Laboratoriumgeneeskunde (NVKC)
- Nederlandse Vereniging voor Medische Microbiologie (NVMM)
- Centra voor Medische Diagnostiek (SAN)
Een Landelijke Eerstelijns Samenwerkingsafspraak (LESA):
- geeft richtlijnen voor de samenwerking tussen huisartsen en andere beroepsgroepen die in de eerste lijn werkzaam zijn;
- houdt daarbij rekening met de verschillen in taken en verantwoordelijkheden van de verschillende beroepsgroepen.
Kenmerkend voor een LESA is dat de richtlijnen op een zodanige manier worden gepresenteerd dat de betrokken beroepsgroepen op regionaal niveau werkafspraken over de aanbevelingen kunnen maken. In dit geval:
- huisartsen
- klinisch chemici
- artsen-microbioloog
Doelstelling
De doelstelling van de richtlijnen van de LESA Laboratoriumdiagnostiek (verder te noemen ‘de LESA’) is optimaal gebruikmaken van laboratoriumdiagnostiek door:
- de juiste diagnostiek bij de juiste indicatie te bevorderen;
- onnodige diagnostiek of het aanvragen van diagnostiek op onjuiste indicatie te vooromen.
In verschillende publicaties is aangetoond dat het probleemgeoriënteerd aanvragen van laboratoriumdiagnostiek een eenvoudige manier is om:
- tot verandering in aanvraaggedrag te komen;
- het invoeren van richtlijnen voor het laboratoriumonderzoek te bevorderen.
Uit een onderzoek naar het aanvraaggedrag van huisartsen bij 19 laboratoriumbepalingen blijkt dat:
- actieve betrokkenheid bij het maken van richtlijnen geassocieerd is met 27% minder aangevraagde bepalingen;
- meer dan 1 jaar ervaring met probleemgeoriënteerd aanvragen van laboratoriumdiagnostiek geassocieerd is met 41% minder aangevraagde bepalingen.
Werkwijze
De LESA is gebaseerd op wetenschappelijke gegevens en consensusafspraken in de werkgroep. Bij de bespreking van de wetenschappelijke literatuur en de gemaakte keuzes is de werkgroep uitgegaan van de NHG-Standaarden.
Voor de onderwerpen waarvoor geen NHG-Standaarden beschikbaar zijn, is uitgegaan van andere algemeen geaccepteerde richtlijnen, zoals multidisciplinaire richtlijnen en algemene richtlijnen in de vakgebieden klinische chemie en medische microbiologie.
Voor onderwerpen waarvoor geen algemene richtlijnen voorhanden waren, is literatuuronderzoek gedaan.
Inhoud en opbouw LESA
Naar Samenvatting ›De frequentie van voorkomen en aanbevelingen voor laboratoriumonderzoek in de richtlijnen vormden de basis voor de selectie van aandoeningen voor opname in de LESA.
De hoofdstukken hebben een vaste opzet:
- Bij de achtergrondinformatie over de aandoening (vooral epidemiologie en pathofysiologie) wordt bij voorkeur verwezen naar professionele standaarden en goed toegankelijke publicaties.
- In elk hoofdstuk wordt bij elke aanbevolen bepaling aangegeven wat de indicatie voor het aanvragen van deze bepaling is en worden de achtergronden van de bepaling, referentiewaarden, verder beleid en vermelding op het probleemgeoriënteerd aanvraagformulier besproken.
- In de hoofdstukken van deze LESA worden meestal de betreffende referentiewaarden genoemd. De afkapwaarde wordt vermeld wanneer de huisarts deze nodig heeft voor het beleid.
- Referentiewaarden: binnen de referentiewaarden vallen in principe 95% van de analyseresultaten, verkregen bij onderzoek van een gekozen, gezonde bevolkingsgroep; meestal volwassenen. Dat wil zeggen dat 2,5% van de gezonde personen (1 op 40) een lagere en 2,5% van de personen (ook 1 op 40) een hogere uitslag heeft, al zal zo’n ‘afwijkende’ uitslag meestal niet ver buiten de referentiewaarden liggen. Onder andere leeftijd, geslacht en zwangerschap zijn variatiebronnen die van invloed (kunnen) zijn op de te hanteren referentiewaarden.
- Afkapwaarden: de afkapwaarden zijn ook bepaald op basis van onderzoek en hebben betrekking op het beleid dat de huisarts moet volgen. Het is een score op een meetinstrument dat het omslagpunt is van normaal naar afwijkend. Het kan worden bepaald door de verdeling van het testresultaat in een populatie van normale individuen. Ook kunnen testkarakteristieken worden bepaald voor een reeks afkapwaarden. Het resultaat hiervan wordt weergegeven in een ROC-curve, waarin sensitiviteit en specificiteit voor een reeks afkapwaarden tegen elkaar worden afgezet.
- Indien mogelijk wordt aangegeven wat de laboratoriumbepaling toevoegt aan de anamnese en het lichamelijk onderzoek.
- Bij de achtergrondinformatie over de bepaling is zo veel mogelijk informatie over de diagnostische accuratesse van de bepaling voor een specifieke aandoening vermeld. Dit op basis van bekende cijfers over prevalentie en de testkenmerken (sensitiviteit, specificiteit, voorspellende waarde).
- Bij een aantal hoofdstukken zijn bespreekpunten voor regionaal overleg opgenomen.
- In een bijlage zijn de coderingen (onder meer WCIA en LOINC) ten behoeve van implementatie van de LESA in huisarts- en laboratoriuminformatiesystemen opgenomen.
Samenwerking tussen huisartsen, klinisch chemici en microbiologen
Naar Samenvatting ›- Klinisch chemici en artsen-microbioloog kunnen de huisarts ondersteunen bij de indicatiestelling of bij de interpretatie van laboratoriumdiagnostiek.
- Van huisartsen wordt verwacht dat zij laboratoriumdiagnostiek zo veel mogelijk probleemgeoriënteerd aanvragen. Daarnaast is het voor een goede interpretatie van de uitslagen van belang dat de huisarts de relevante klinische gegevens op het aanvraagformulier vermeldt.
- Laboratoria rapporteren uitslagen die sterk afwijkend en klinisch relevant zijn, zo snel mogelijk aan de huisarts. De huisarts is ervoor verantwoordelijk dat bij een sterk afwijkende uitslag de juiste actie wordt ondernomen. Zie bijlage Het doorgeven van sterk afwijkende laboratoriumuitslagen.
- Klinisch chemici en artsen-microbioloog geven de huisarts desgevraagd feedback over zijn aanvraaggedrag. In een Diagnostisch Toets Overleg (DTO) kan eventueel een vergelijking worden gemaakt met het aanvraaggedrag van andere artsen in de regio.
- Samenwerking tussen laboratoria en huisartsen geeft ook de mogelijkheid tot samenwerking op het punt van kwaliteitsbewaking van testapparatuur die in de huisartsenpraktijk wordt gebruikt.
Gesprekspunten voor de regio
Naar Samenvatting ›In de LESA-werkgroep is overeenstemming bereikt over de aanbevelingen betreffende de aandoeningen die in de inhoudelijke hoofdstukken worden besproken. De werkgroep adviseert om regionaal af te stemmen over de volgende 6 punten:
1. Regionaal probleemgeoriënteerd aanvraagformulier
In veel regio’s wordt een (digitaal) aanvraagformulier gebruikt dat niet geheel overeenkomt met het landelijke model. De volgende onderwerpen kunnen aan de orde komen:
- Zijn er bepalingen in de probleemgeoriënteerde pakketten die niet in de LESA worden geadviseerd (bijvoorbeeld FSH en LH, vitamine D), of welke alleen op indicatie aangevraagd zouden moeten worden? Met welke reden zijn deze bepalingen opgenomen? Is zichtbaar welke bepalingen extra zijn ten opzichte van het landelijk model?
- Zijn er belangrijke aandoeningen/bepalingen weggelaten?
- Is er voldoende gelegenheid om klinisch relevante informatie te geven?
- Is er een mogelijkheid tot aanvragen van bepalingen die buiten de LESA-probleemgebieden vallen (bijvoorbeeld kinkhoestserologie)?
2. Bespreking van hoofdstukken uit de LESA
Bespreking van specifieke hoofdstukken geeft vaak aanleiding tot het maken van aanvullende werkafspraken. Discussiepunten komen vaak voort uit de verschillen in werkwijze tussen laboratoria. Hier volgen voorbeelden van bespreekpunten:
- Sommige laboratoria geven de gelegenheid om bij het vermoeden van een urineweginfectie een dipslide op te sturen en te laten beoordelen, waarbij tevens resistentiebepaling plaatsvindt.
- Bij mononucleosis infectiosa heeft het de voorkeur om, indien geïndiceerd, de specifieke antistoffen te bepalen en af te spreken de test op heterofiele antistoffen niet meer te gebruiken.
- Is de concentratie hemoglobine erg laag? Dan kan de klinisch chemicus door het vermelden van klinische gegevens een advies geven over een vervolgonderzoek (reflexdiagnostiek). In dit verband kan men ook specifieke afspraken maken over vervolgonderzoek naar hemoglobinopathieën.
3. Extra bepalingen uitvoeren
- Laboratoria bewaren het bloedmonster doorgaans enige tijd, van enkele dagen tot bijvoorbeeld 1 week na het aanvragen van de bepaling.
- Wanneer het noodzakelijk is en indien de gevraagde test het toelaat, kunnen in tweede instantie extra (klinisch chemische of serologische) bepalingen worden aangevraagd.
- Een spijtmateriaal is materiaal dat voor bepaalde doeleinden langer kan worden bewaard.
- Men kan afspraken maken over:
- de gebruikelijke bewaartermijn
- na welke termijn huisartsen specifiek een bepaling uit spijtmateriaal kunnen aanvragen
- op welke indicaties dit kan gebeuren
- Microbiologische laboratoria bewaren sera doorgaans enkele maanden.
4. Sterk afwijkende laboratoriumuitslagen doorgeven
De werkgroep adviseert regionaal werkafspraken te maken over het doorgeven van (onverwacht) sterk afwijkende uitslagen. Door onvoldoende onderbouwing met onderzoek uit de eerste lijn is een voor te stellen landelijke lijst vooralsnog gebaseerd op consensus en blijft het maken van regionale afspraken belangrijk (zie bijlage Het doorgeven van sterk afwijkende laboratoriumuitslagen).
5. ‘Point of care’-testen
‘Point of care’-testen (POCT) is het proces van indiceren, uitvoeren, verwerken, interpreteren, communiceren en opvolgen van een laboratoriumtest door een medewerker in de gezondheidszorg tijdens de zorgverlening aan en in de nabijheid van de patiënt.
- POCT ondersteunt het klinische besluitproces, waardoor het mogelijk is om nog tijdens het consult mét de patiënt het beleid te bepalen en/of de patiënt gerust te stellen.
- Het gebruik van POCT neemt de laatste jaren toe onder invloed van technologische ontwikkelingen, meer bewijsvorming van de meerwaarde, toenemende servicegerichtheid naar patiënten en de faciliterende rol die diagnostische centra en laboratoria op zich nemen.
- Regionale afstemming en samenwerking met een geaccrediteerd, ondersteunend laboratorium is van belang om de kwaliteit en het doelmatig inzetten van POCT te waarborgen.
- De richtlijn POCT in de huisartsenzorg (NHG-NVKC-NVMM-SAN) doet aanbevelingen voor verantwoord en veilig gebruik van POCT.
- De LESA bespreekt de toegevoegde waarde van de verschillende POC-testen in verschillende LESA-hoofdstukken (bijvoorbeeld D-dimeer bij vermoeden van diepveneuze trombose en de bloedglucosetest bij diabetes mellitus).
6. Diagnostisch Toetsoverleg (DTO)
De invoering van de aanbevelingen in de LESA kunnen worden bevorderd door het gebruik van feedbackcijfers in een Diagnostisch Toetsoverleg (DTO).
- DTO is een met het Farmacotherapeutisch Toets Overleg vergelijkbaar overleg tussen het regionale (ziekenhuis)laboratorium en de huisartsen in de regio.
- NHG, NVKC, NVMM en SAN hebben een handleiding geschreven waarin voorwaarden en methoden voor een DTO zijn weergegeven.
- In een DTO kunnen nascholing en feedback aan de orde komen.
- De feedback van regionale laboratoria, liefst in gezamenlijkheid, is geschikt voor het vergelijken van het aanvraaggedrag van huisartsen met dat van collega’s en om de discussie over verschillen in het aanvraaggedrag op gang te brengen.
Een en ander kan een reden zijn tot het aanpassen van het aanvraaggedrag.
A. Algemeen
Naar Samenvatting ›Algemeen onderzoek
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in 2019 ten opzichte van de versie uit 2006.
Belangrijkste wijzigingen
- BSE en CRP kunnen beide worden gebruikt voor het onwaarschijnlijker maken van inflammatoire aandoeningen en maligniteiten. Aanbevolen wordt om regionaal te kiezen voor hetzij BSE, hetzij CRP.
- In dit hoofdstuk is ook informatie opgenomen over algemeen laboratoriumonderzoek bij somatisch onvoldoende verklaarde lichamelijke klachten (SOLK).
Inleiding
De indicatie ‘algemeen bloedonderzoek’ is de meest voorkomende indicatie waarvoor huisartsen laboratoriumdiagnostiek aanvragen: analyses van het probleemgeoriënteerd laboratoriumonderzoek aanvragen in 2 regio’s laten zien dat een derde van de aanvragen 1 of meer tests vanuit de indicatie ‘algemeen bloedonderzoek’ betreffen. Vaak zal het patiënten met klachten van vermoeidheid betreffen, echter: ook bij andere klachten die niet op een specifieke aandoening wijzen, zal de huisarts regelmatig algemeen onderzoek aanvragen als een van de stappen in het diagnostisch proces. Het aantal bepalingen dat wordt aangevraagd bij algemeen bloedonderzoek bij patiënten met aspecifieke klachten, moet zo veel mogelijk beperkt blijven. Reden hiervoor is dat de kans op een fout-positieve uitslag van een bepaling bij elke extra bepaling toeneemt.
- Referentiewaarden van bepalingen worden gewoonlijk berekend in een groep gezonde personen, waarbij vaak de 2,5e en de 97,5e percentiel als grenzen worden genomen. Willekeurig uitgevoerd bloedonderzoek bij gezonde mensen resulteert daardoor in 5% afwijkende uitslagen die niet op ziekte wijzen.
- De kans op een afwijkende uitslag neemt toe naarmate bij een persoon meer bepalingen worden aangevraagd. Bij 5 bepalingen is deze kans opgelopen tot 23%.
- Daar komt nog bij dat in het geval van een lage priorkans op ziekte de kans op een fout-positieve uitslag bij voorbaat al groter is dan de kans op een terecht-positieve uitslag.
Het is daarom belangrijk om bij het algemeen bloedonderzoek een beperkt aantal bepalingen aan te vragen, met een zo klein mogelijke kans op fout-positieve uitslagen:
- Hb
- BSE of CRP
- glucosespiegel
- TSH
Daarnaast zijn er door de LESA werkgroep 2 op indicatie te verrichten bepalingen vermeld:
- eGFR
- ALAT
Vooral ouderen hebben vaak een verminderde nierfunctie. De afname van de nierfunctie gaat zeer geleidelijk en veroorzaakt vaak aspecifieke klachten. Ter uitsluiting van een leveraandoening kan het aanvragen van de ALAT worden overwogen. Nadeel van de test is dat licht verhoogde ALAT-waarden door relatief onschuldige oorzaken (metabool syndroom, alcoholgebruik) vaak voorkomen. Dit beperkt de specificiteit voor ernstige leverpathologie.
Onderzocht is of de CRP een betere test is dan de BSE voor het minder waarschijnlijk maken van inflammatoire aandoeningen en maligniteiten bij patiënten met moeheid en/of aspecifieke klachten (zie bijlage BSE en CRP).
Zowel de BSE als de CRP kan worden gebruikt bij de indicatie algemeen onderzoek bij patiënten met moeheid en/of aspecifieke klachten in de eerste lijn voor het onwaarschijnlijker maken van inflammatoire aandoeningen en maligniteiten.
- Over maligniteiten is er onvoldoende literatuur beschikbaar om de keuze te maken tussen de BSE en CRP.
- Mogelijk is de CRP accurater ten aanzien van inflammatoire aandoeningen en heeft deze test de voorkeur op grond van laboratoriumtechnische aspecten.
- Daar staat tegenover dat er op basis van de huidige NZA-tarieven een significant verschil in kosten is ten bate van de BSE.
Het is verder niet wenselijk om voor algemeen onderzoek 2 tests met eenzelfde doel uit te voeren. Aanbevolen wordt om regionaal een keuze te maken voor hetzij BSE, hetzij CRP.
Algemeen bloedonderzoek bij patiënten met SOLK
Huisartsen gebruiken bij patiënten met somatisch onvoldoende verklaarde lichamelijke klachten (SOLK) vaak de indicatie ‘algemeen bloedonderzoek’. Er is sprake van SOLK als lichamelijke klachten langer dan enkele weken duren en als er bij adequaat medisch onderzoek geen aandoening is gevonden die de klachten voldoende verklaart.
Het is zeker bij patiënten met SOLK zaak het aantal bepalingen zo laag mogelijk te houden vanwege de impact die fout-positieve uitslagen kunnen hebben, vooral bij patiënten met ernstige SOLK. Een van de grote problemen bij SOLK is immers het onterechte gebruik van medische diagnostiek en therapie.
Er doen zich bij SOLK patiënten 2 situaties voor.
- Alvorens de diagnose SOLK te kunnen stellen, heeft de huisarts soms behoefte aan een beperkt bloedonderzoek vanwege eigen onzekerheid over het ontbreken van een somatische verklaring. Het hier gedefinieerde ‘algemeen bloedonderzoek’ is dan een bruikbaar instrument.
- Soms vermeldt de patiënt met SOLK ergens specifiek bang voor te zijn. Dan kan de huisarts kiezen voor een zeer beperkt bloedonderzoek: alleen voor de specifieke angst van de patiënt, bijvoorbeeld een ALAT-bepaling als de patiënt meldt bang te zijn ‘het aan de lever te hebben’.
Infectieziekten en maligniteiten
Bepaling
BSE of CRP
Indicatie
In de huisartsenpraktijk is bij aspecifieke klachten zoals vermoeidheid en malaise de kans op een inflammatoire aandoening of maligniteit laag. Bepaling van de BSE of CRP wordt in dit geval gebruikt om deze aandoeningen nog onwaarschijnlijker te maken.
Achtergrondinformatie bij de bepalingen
BSE
- De bezinking is een maat voor de snelheid van de geldrolvorming van de erytrocyten in de tijd. De geldrolvorming wordt beïnvloed door acutefase-eiwitten, waarvan fibrinogeen de belangrijkste is.
- De BSE is tevens afhankelijk van de gammaglobulineconcentratie (vooral IgM is een zeer krachtige geldrolvormer).
- Daarnaast is de BSE afhankelijk van het aantal erytrocyten (per mmol Hb-daling is het verschil per bezinking enkele millimeters).
- De BSE is verhoogd bij een groot aantal ziekteprocessen die gepaard gaan met een verhoging van eiwitconcentraties, zoals infectieziekten, myocardinfarcten, reumatoïde artritis, auto-immuunziekten en mono- en polygammopathieën.
- De BSE reageert traag op fysiologische veranderingen; in het begin van een ziekteproces duurt het enige dagen voordat de eiwitconcentratie voldoende hoog is om een verhoogde bezinking te krijgen.
- Ook de halfwaardetijd van de BSE is lang, omdat de halfwaardetijd van de onderliggende eiwitten, die leiden tot verhoging, lang is. Voor fibrinogeen is de halfwaardetijd 4 dagen, voor gammaglobulinen is dat enkele weken.
CRP
- De CRP is een acutefase-eiwit dat onder invloed staat van interleukine 6 en wordt geproduceerd in de lever.
- CRP is een eiwit dat na een stimulans (trauma, infectie, ontsteking) verhoogd is.
- Het CRP kent een breed bereik van 0-500 mg/l. De CRP reageert snel: de waarde kan binnen 6 tot 8 uur verdubbelen.
- De halfwaardetijd van de CRP is ook 6 tot 8 uur.
Bepaling van de BSE of CRP is onvoldoende betrouwbaar om inflammatoire aandoeningen en maligniteiten aan te tonen of uit te sluiten. De huisarts moet zich bij de interpretatie van de uitslag realiseren dat BSE of CRP verhoogd kunnen zijn zonder relevante pathologie, en omgekeerd dat een normale BSE of CRP geen ernstige pathologie uitsluit.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van BSE en CRP.
Verder beleid
Het verdere beleid is afhankelijk van de hoogte van de BSE/CRP, de leeftijd en de aard en de ernst van de klachten.
Anemie
Bepaling
Hb (indien afwijkend MCV en ferritine)
Indicatie
De Hb-waarde wordt bepaald ter uitsluiting van een anemie.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Zie hoofdstuk Anemie.
Diabetes mellitus type 2
Bepaling
Glucose
Indicatie
Om diabetes mellitus uit te sluiten, wordt het glucosegehalte in het bloed bepaald. Hierbij kan, uit praktische overwegingen, eventueel worden volstaan met een niet-nuchtere glucosewaarde.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Zie hoofdstuk Diabetes mellitus type 2.
Schildklierfunctiestoornis
Bepaling
TSH (indien afwijkend vrij T4)
Indicatie
Ter uitsluiting van een schildklierfunctiestoornis kan het thyroïdstimulerend hormoon (TSH) worden bepaald.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Zie hoofdstuk Schildklieraandoeningen.
Nierfunctiestoornis
Bepaling
eGFR + creatinine
Indicatie
Bij ouderen kan de nierfunctie (glomerulaire filtratiesnelheid) worden geschat aan de hand van het serumcreatininegehalte.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Zie hoofdstuk Nieraandoeningen
Leveraandoening
Bepaling
ALAT
Indicatie
Door de bepaling van de alanineaminotransferase (ALAT) kan levercelschade worden aangetoond. Hoewel de incidentie en prevalentie van leveraandoeningen in de huisartsenpraktijk laag is, en daarom het aanvragen van een ALAT bij aspecifieke klachten doorgaans niet nodig is, kan men bij een gering vermoeden van een leveraandoening de ALAT bepalen om een leveraandoening met meer zekerheid uit te sluiten.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Zie hoofdstuk Leveraandoeningen.
Bespreekpunten voor regionaal overleg
Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg en regionale nascholing. Bij regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kan een aandachtspunt zijn:
- Keuze voor BSE of CRP
Vermelding op het probleemgeoriënteerd aanvraagformulier
Zie Algemeen bloedonderzoek op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
A04 Moeheid/zwakte
Controle op geneesmiddelentherapie
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in januari 2019 (herzien ten opzichte van de versie van 2006).
Belangrijkste aanbevelingen
Naar Samenvatting ›- De aanpassingen zijn gebaseerd op NHG-Standpunt Herhalen specialistische medicatie.
- De therapeutische spiegel van lithium is aangepast van 0,6-1,2 mmol/l naar 0,6-0,8 mmol/l.
- Adviezen over laboratoriumbepalingen bij gebruik van clozapine zijn toegevoegd.
Inleiding
Naar Samenvatting ›Bij een gelijke dosis van een geneesmiddel kunnen grote interindividuele concentratieverschillen ontstaan; dit heeft belangrijke consequenties voor de mate van werkzaamheid en de kans op bijwerkingen.
De geneesmiddelspiegel wordt niet alleen bepaald door de toegediende dosis en de doseringsfrequentie, maar ook door de farmacokinetiek: de processen waaraan een werkzame stof in het lichaam wordt onderworpen (zie figuur 1). Bij de bepaling van de spiegels van geneesmiddelen in bloed, urine of andere lichaamsvloeistoffen moet men hiermee rekening houden:
- allereerst de wijze waarop en de vorm waarin het geneesmiddel wordt toegediend;
- vervolgens de snelheid en mate van absorptie, binding aan eiwitten (distributie), de klaringswijze en de klaringssnelheid (eliminatie).
Onder andere de leeftijd (zuigelingen en jonge kinderen, ouderen), zwangerschap, lever- en/of nierfunctiestoornissen, hartfalen, comedicatie, ondervoeding en genetische afwijkingen hebben invloed op de farmacokinetiek. In deze situaties zorgen vooral veranderingen in verdeling van de stof over het lichaam en in de eliminatiesnelheid voor een verandering van de farmacokinetiek.
Voor verschillende geneesmiddelen zijn ‘therapeutische vensters’ vastgesteld: de concentraties waarin het geneesmiddel aanwezig moet zijn wil het een therapeutisch en geen toxisch effect hebben.
- Hogere concentraties leiden vaak tot ongewenste bijwerkingen, terwijl lagere waarden meestal niet het gewenste effect hebben.
- Omdat de bloedplasmaconcentraties bij herhaalde toediening fluctuaties vertonen (zie figuur 2), is het verstandig om op vaste tijdstippen na inname het bloedmonster af te nemen.
Dit hoofdstuk beschrijft de controle op de geneesmiddelen lithium, clozapine en digoxine. Het NHG-Standpunt Herhalen specialistische medicatie adviseert huisartsen om recepten voor lithium en clozapine alleen te herhalen onder de volgende voorwaarden:
- de patiënt is minimaal 2 jaar stabiel
- de huisarts acht zich daartoe bekwaam
- de huisarts ontvangt een overdracht met (controle-) instructie van de behandelend psychiater
- de huisarts heeft de mogelijkheid om op korte termijn laagdrempelig te overleggen en terug te verwijzen
Ook wanneer een huisarts zelf geen lithium of clozapine herhaalt, is alertheid op bijwerkingen, interacties en complicaties raadzaam.
Controle bij medicamenteuze behandeling lithium (stabiele instelling)
Naar Samenvatting ›Bepalingen
- lithiumspiegel
- eGFR + creatinine
- calcium (gecorrigeerd voor albumine)
- TSH, indien afwijkend vrij T4
Indicatie
- Controleer bij een stabiele instelling de 12-uurs lithiumspiegel (dalspiegel) minimaal 2× per jaar.
- Controleer de nierfunctie minimaal elk halfjaar omdat een klinisch relevante afname van de nierfunctie bij ongeveer 20% van de langdurige (> 1,5 jaar) gebruikers van lithium voorkomt.
Controleer tevens de 12-uurs lithiumspiegel:
- 5-7 dagen na elke dosisaanpassing
- na stoppen, starten of dosisaanpassing van interacterende medicatie: NSAID’s, RAS-remmers, diuretica en metronidazol
Bepaal jaarlijks calcium en TSH vanwege het verhoogde risico op:
- schildklierfunctiestoornissen
- hypercalciëmie door snellere werking van bijschildklieren en overproductie van parathyreoïd hormoon
Controleer de lithiumspiegel ook bij een vermoeden van intoxicatie:
- Intoxicatie kan lastig te herkennen zijn.
- Ga bij vermoeden van een intoxicatie onmiddellijk tot actie over: de kans op overlijden is 4,5%.
- Verschijnselen zijn verminderde eetlust, misselijk, braken, diarree, afname polsfrequentie, onduidelijk spreken en breed gangspoor, spierschokken en spierzwakte, insulten en slaperigheid/sufheid tot bewusteloosheid.
- Bij sommige antibiotica zoals trimethoprim is lithiumtoxiciteit gemeld: als gevolg van dehydratie door de infectie waarvoor het antibioticum gegeven is.
Achtergrondinformatie bij de bepalingen
Bepaling 12-uurs lithiumspiegel
- Afname via een venapunctie heeft de voorkeur boven de vingerprik omdat in capillair bloed gemakkelijker hemolyse optreedt.
- De lithiumconcentratie in de erytrocyten is vele malen hoger dan die in serum(plasma), zodat door hemolyse fout-verhoogde waarden ontstaan.
- Het bloed moet 12 uur (range: 11-13 uur) na inname van ochtenddosering lithium worden afgenomen (wanneer meermalen per dag wordt gedoseerd vóór de ochtendinname). Dit is de 12-uursspiegel (dalspiegel).
- De referentiewaarden die het laboratorium hanteert, zijn in het algemeen breed en kunnen niet zonder meer naar de individuele patiënt geëxtrapoleerd worden.
Bepaling eGFR
Zie hoofdstuk Nieraandoeningen.
Bepaling calcium
Zie hoofdstuk Delier.
Bepaling TSH
Zie hoofdstuk Schildklieraandoeningen.
Referentiewaarden lithium
Zie de referentiewaarden tabel voor de referentiewaarden van lithium.
Verder beleid
- Streef bij behandeling met lithium in de regel naar plasmaspiegels tussen de 0,6 en 0,8 mmol/l.
- Bij oudere patiënten en patiënten die tevens antidepressiva gebruiken zal vaker een lagere spiegel (0,4-0,6 mmol/l) optimaal zijn.
- Deze waarden zijn generieke referentiewaarden. Bespreek zo mogelijk met de behandelend psychiater de gewenste individuele lithiumspiegel.
- Bepaal bij een te lage spiegel nogmaals de lithiumspiegel. Een lage lithiumspiegel is vaak het gevolg van een dosis overslaan, of van meer vochtinname dan gebruikelijk.
- Controleer bovendien of de afname daadwerkelijk 12 uur na inname is gebeurd.
- Alleen als de waarde nogmaals te laag is (met inachtneming van de 12 uur tussen het innemen van de ochtenddosering en het bloedprikken én er geen oorzaak voor de te lage spiegel aan te wijzen is) valt te overwegen de dosis te verhogen in overleg met de psychiater.
- Bepaal bij een te hoge spiegel (boven 0,8 mmol/l) nogmaals de lithiumspiegel.
- Probeer de oorzaak te achterhalen (bijvoorbeeld koorts, verslechtering nierfunctie, zoutarm dieet, diarree, braken, andere (zelfzorg)medicatie).
- Het beleid is afhankelijk van de hoogte van de spiegel en de symptomen. Bij lichte verschijnselen kan het genoeg zijn de lithiuminname een keer over te slaan en water en zout in te nemen (bouillon drinken).
- Als de spiegel na herhaalde meting te hoog blijft, kan de dosis lithium in overleg met de psychiater iets worden verlaagd. Meestal kan er een halve tablet van 400 mg af. Overweeg overleg of verwijzing.
- Een waarde van boven de 1,2 mmol/l is riskant en is reden voor direct overleg met de psychiater.
- Een spiegel van 1,5 mmol/l is acuut toxisch en levensbedreigend: stuur de patiënt direct naar de SEH en overleg met de psychiater. Bij afwezigheid van een psychiater is een internist op zijn plaats. Bij ernstige verschijnselen moet vocht toegediend worden en kan hemodialyse nodig zijn. Zie voor verdere informatie de website Alles over lithium.
- Bij vermoeden van een chronische intoxicatie is het raadzaam de lithium (tijdelijk) te staken en de lithiumspiegel te bepalen en te overleggen met de psychiater.
- Chronische intoxicatie komt vaker voor dan acute intoxicatie en kan tot onherstelbare nierbeschadiging en neurologische schade leiden.
- Bij een eGFR < 60 ml/min/1.73 m2: overleg of verwijs naar een internist-nefroloog en/of psychiater.
- Een zorgvuldige afweging over het al dan niet staken van de lithium dient plaats te vinden.
- Over het algemeen is het advies om bij een eGFR < 40 ml/min/1,73 m2 lithium te staken.
- Zie voor aanvullende bepalingen in geval van een verlaagde eGFR het hoofdstuk Nieraandoeningen.
- In geval van symptomatische hypercalciëmie (> 2,55 mmol/L): overleg met de internist en/of psychiater.
- In geval van een afwijkend TSH: zie het hoofdstuk Schildklieraandoeningen.
Controle bij medicamenteuze behandeling clozapine (stabiele instelling)
Naar Samenvatting ›Bepalingen
- clozapinespiegel
- leukocyten met differentiatie
Indicatie
Een spiegelbepaling van clozapine is geïndiceerd bij:
- ernstige bijwerkingen
- vermoeden van intoxicatie
- start van interacterende medicatie: ciprofloxacine, fluoxetine, fluvoxamine en sertraline
- verandering van rookgedrag of van coffeïnegebruik
Intoxicatieverschijnselen zijn insulten, speekselvloed, sedatie, hypotensie, dysartrie, ataxie en tachycardie.
- Stoppen met roken en een relevante toename van coffeïnegebruik remmen de metabolisering van clozapine.
- Een snelle spiegelstijging leidt vaak tot klachten, ook bij lagere spiegels.
Bepaal bij patiënten die chronisch clozapine gebruiken, maandelijks de leukocyten en leukocytendifferentiatie.
- Clozapine veroorzaakt bij ongeveer 0,8% van de patiënten agranulocytose.
- Bepaal bij koorts ≥ 38 °C, keelpijn en/of griepverschijnselen de eerstvolgende werkdag de leukocyten en leukocytendifferentiatie.
- Bij een vermindering van het totaalaantal leukocyten en het aantal neutrofiele granulocyten is het risico op (ernstige) infecties en een ernstig beloop vergroot.
Controleer jaarlijks het cardiovasculaire risicoprofiel van de patiënt op bijwerkingen: gewichtstoename, bloeddrukveranderingen en diabetes mellitus (zie NHG-Standaard Cardiovasculair risicomanagement).
Zie ook: Voorzorgen bij patiënten die clozapine gebruiken: Bijlage bij het NHG-Standpunt Herhalen specialistische medicatie.
Achtergrondinformatie bij de bepalingen
- clozapinespiegel: 12 uur na inname (dalspiegel)
- leukocytentelling met differentiatie: bij koorts of een klinisch ernstig beeld, bijvoorbeeld ulcera in keel of anus, of duidelijk zieke patiënten, moeten deze bepalingen binnen 24 uur worden uitgevoerd en beoordeeld
Referentiewaarden en afkapwaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Clozapine en Leukocyten met differentiatie.
Verder beleid
- Bij een afwijkende clozapinespiegel (< 300 of > 700): verwijs of overleg met de psychiater om de dosering aan te passen.
- Bij toxische clozapinespiegel (> 1000 microg/l): verwijs patiënt naar psychiater of SEH.
- Bij leukocyten tussen de 3,0 en 3,5 x 109/l of bij neutrofiele granulocyten tussen de 1,5 en 2,0 x 109/l: verhoog de controlefrequentie naar 2×/week tot de waarden weer normaal zijn.
- Wanneer de leukocyten-waarden niet verbeteren of respectievelijk onder de 3,0 × 109/l en 1,5 × 109/l komen: overleg met spoed met de psychiater en verwijs zo nodig voor stoppen clozapine.
Controle bij medicamenteuze behandeling digoxine
Naar Samenvatting ›Bepalingen
- digoxinespiegel
- kalium
- eGFR + creatinine
Indicatie
Spiegelbepaling van digoxine is alleen nodig bij een vermoeden van een intoxicatie.
- De belangrijkste kenmerken zijn eetlustverlies, misselijkheid en braken, diarree, vermoeidheid, verwardheid, duizeligheid, afwijkingen van het kleurenzien (xanthopsie: alles geel zien), hyperkaliëmie, hypotensie en ritmestoornissen (bradycardie, ventriculaire extrasystolen, AV-block).
- De bijwerkingen zijn niet alleen afhankelijk van de dosering, maar ook van de individuele gevoeligheid (door bijvoorbeeld leeftijd, zwangerschap, ondervoeding of genetische afwijkingen). Het bepalen van de digoxinespiegel zonder aanleiding heeft daarom vaak weinig waarde.
Controleer jaarlijks kalium en eGFR.
- Bij een verminderde nierfunctie (eGFR < 50 ml/min/1,73 m2) is er een verhoogd risico op toxiciteit van digoxine.
- eGFR < 50 ml/min/1,73 m2: deze waarde is gebaseerd op de G-Standaard die is verwerkt in de huisartsinformatiesystemen en wijkt daarom af van de waarde genoemd in hoofdstuk Nieraandoeningen.
- Bij een verlaagde kaliumconcentratie is de gevoeligheid van het hartweefsel voor digoxine verhoogd.
Achtergrondinformatie bij bepalingen
Digoxinespiegel
- Over het algemeen wordt geadviseerd om bloed af te nemen minimaal 6 uur na inname en bij voorkeur 12-24 uur na inname, dus direct vóór inname van de volgende dosis digoxine (dalspiegel).
- De digoxineconcentratie in de weefsels is veel hoger dan in plasma, maar in de evenwichtstoestand (na 5 dagen) is de weefselconcentratie evenredig met de plasmaconcentratie.
Bepaling eGFR en kalium
Zie hoofdstuk Nieraandoeningen.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Digoxine, eGFR + creatinine en Kalium.
Verder beleid
- Bij een verlaagde digoxinespiegel: pas de dosering aan, op geleide van de symptomen van de patiënt.
- In geval van een verhoogde spiegel: verlaag de dosering digoxine. Overleg met de internist in geval van een acute intoxicatie, ernstige klachten of sterk verhoogde waarden.
- Bij een verlaagde kaliumconcentratie moet men de referentiewaarden van digoxine naar beneden bijstellen (meer richting de 0,5 microlg/l) omdat de gevoeligheid van het hartweefsel voor digoxine dan verhoogd is.
- Bij een eGFR < 50 ml/min/1,73 m2 of een verlaagde kaliumconcentratie zijn de oplaad- en onderhoudsdoseringen van digoxine (ongeveer de helft) lager.
- Bij beperkte hypokaliëmie zonder intoxicatieverschijnselen wordt de hypokaliëmie gecorrigeerd.
- Bij ernstige hypokaliëmie wordt de digoxine (tijdelijk) gestopt; overleg zo nodig met de cardioloog.
- Zie voor het verdere beleid in geval van een verminderde eGFR ook het hoofdstuk Nieraandoeningen.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Geneesmiddelen therapie op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›A84 Geneesmiddelintoxicatie
A13 Bezorgdheid over (bij)werking geneesmiddel
A85 Geneesmiddelbijwerking
K77 Decompensatio cordis
P72 Schizofrenie
P73 Affectieve psychose
P73.02 Bipolaire stoornis
P98 Andere/ niet gespecificeerde psychose(n)
B. Bloed
Naar Samenvatting ›Anemie
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd ten opzichte van de versie uit 2006. De aanpassingen zijn gebaseerd op de eerste herziening van de NHG-Standaard Anemie uit 2014.
Belangrijkste wijzigingen
Naar Samenvatting ›- Bij de aanvullende diagnostiek is de morfologische indeling in micro-, normo- en macrocytaire anemie vervangen door een pathofysiologische indeling op basis van een verminderde of gestoorde aanmaak van hemoglobine (Hb) en/of erytrocyten of verhoogde afbraak van erytrocyten.
- Bij de eerste stap van de aanvullende diagnostiek is niet langer alleen het mean corpuscular volume (MCV) van belang, maar het MCV in combinatie met ferritine.
Inleiding
Naar Samenvatting ›Er is sprake van anemie als de hemoglobine (Hb-)waarde lager is dan de ondergrens van de referentiewaarde. Anemie is per definitie een laboratoriumdiagnose en geen aandoening; ook kan het een symptoom zijn van een onderliggende ziekte.
Een Hb-daling kan aanleiding vormen voor aanvullende diagnostiek, ook als het Hb nog binnen de referentiewaarden valt.
Het diagnostisch beleid maakte voorheen onderscheid op basis van het gemiddelde celvolume van de erytrocyt, het mean corpuscular volume (MCV): micro-, macro- en normocytaire anemie. De beperking van deze morfologische indeling is dat sommige oorzaken van een anemie tot meer dan één morfologische groep kunnen behoren. In feite begint vrijwel iedere anemie, door welke oorzaak ook, normocytair.
Een indeling naar pathofysiologische oorzaak sluit beter aan bij de uiteindelijke diagnose en het beleid. Deze indeling omvat drie categorieën:
- acuut bloedverlies;
- verminderde of gestoorde aanmaak van hemoglobine;
- verhoogde afbraak van erytrocyten.
Er is voor gekozen om het aanvullende diagnostisch onderzoek te laten aansluiten bij deze pathofysiologische indeling. Voor verdere informatie over epidemiologie en pathofysiologie: zie de NHG-Standaard Anemie.
Meestal heeft de huisarts ook de mogelijkheid om bij het regionale laboratorium zogeheten ‘reflexdiagnostiek bij anemie’ aan te vragen. Het laboratorium zal dan reflexmatig meerdere bepalingen tegelijk uitvoeren of automatisch doortesten als de uitslagen van een eerste, beperkte, set tests daartoe aanleiding geven. De bepalingen in het pakket kunnen per laboratorium verschillen en kunnen afwijken van de hier geadviseerde bepalingen.
Diagnostiek anemie
Naar Samenvatting ›Bepalingen
Hb
Indicatie
Bij algemene klachten, zoals moeheid, duizeligheid, algehele malaise of bleekheid die de huisarts (of de patiënt) in verband brengt met anemie of hevig menstrueel bloedverlies is bepaling van het Hb geïndiceerd. Daarnaast wordt het Hb vaak in het kader van een (chronische) ziekte gevolgd. De Hb-waarde, het geslacht en de leeftijd bepalen of een persoon anemie heeft.
Achtergrondinformatie bij de bepalingen
De uitkomsten van Hb-bepalingen volgen een natuurlijke spreiding. Een licht verlaagd Hb-gehalte (in combinatie met een normaal MCV) hoeft dan ook niet altijd pathologisch te zijn. Bij een toegenomen plasmavolume (graviditeit, decompensatio cordis, levercirrose) kan de Hb-concentratie licht verlaagd zijn door verdunning, zonder dat er sprake is van anemie. Het tegenovergestelde is het geval bij indikking van het plasmavolume, bijvoorbeeld door diureticagebruik of uitdroging; dan kan er ondanks een normaal Hb-gehalte toch sprake zijn van anemie.
Bepaling van het Hb geeft geen uitsluitsel over de oorzaak van de anemie. Daarom is meestal vervolgonderzoek noodzakelijk.
Het Hb kan ook via een vingerprik in capillair bloed worden bepaald. De meeste huisartsenpraktijken doen dit met de HemoCue®. Een prospectief Nederlands onderzoek ging na of de met dit apparaat capillair gemeten Hb-waarde een goede maat is voor de veneuze Hb-waarde. In twee gezondheidscentra werd bij een groep van 58 patiënten eerst met dit apparaat de Hb-waarde bepaald in capillair bloed, en daarna in veneus bloed. Bij 2 patiënten was de afwijking tussen de beide Hb-waarden groter dan 2 standaarddeviaties, bij 17 patiënten was de afwijking groter dan 1 standaarddeviatie. De sensitiviteit van de HemoCue® was 81% (95%-BI 62-100%) en de specificiteit 95% (95%-BI 88-100%). In de onderzochte populatie, waarin de prevalentie van anemie 28% bedroeg, was de voorspellende waarde van een positieve HemoCue® 87%, die van een negatieve HemoCue® 93%. Deze testkenmerken maken de HemoCue® in principe goed bruikbaar om de Hb-concentratie te bepalen, maar bij sommige patiënten was het verschil tussen de HemoCue®-bepaling en de veneuze Hb-waarde erg groot. Daarom luidt het advies om het Hb in het laboratorium te laten bepalen als een anemie is vastgesteld door een meting in capillair bloed.
Referentiewaarden
De referentiewaarden van het Hb zijn afhankelijk van de mate van sensitiviteit en specificiteit waarmee men anemie wil opsporen en de verdeling van het Hb in de bevolking. Er is per definitie sprake van anemie als de waarde van de bepaling onder het 2,5e percentiel van de referentiepopulatie ligt. Het advies is de door het regionale laboratorium gehanteerde referentiewaarden te gebruiken.
In Nederland gelden over het algemeen de volgende referentiewaarden.
Voor de referentiewaarden bij zwangeren: zie hoofdstuk Zwangerschap en geboorte.
Verder beleid
- Bij een anemie die in de huisartsenpraktijk is vastgesteld via Hb-bepaling in capillair bloed wordt aanbevolen het laboratorium nogmaals het Hb in veneus bloed te laten bepalen.
- Bij een vrouw met structureel hevig menstrueel bloedverlies kan de huisarts er in eerste instantie van uitgaan dat ijzergebrek de oorzaak is van de anemie. Zie voor de behandeling de NHG-Standaard Anemie.
- Bij een kind met een lichte anemie (Hb ≥ 6,0 mmol/l) dat in de voorafgaande maand een infectieziekte heeft doorgemaakt kan de huisarts in eerste instantie de anemie als het gevolg van die infectie beschouwen. Controleer het Hb in dit geval 4 weken na herstel.
- Bij de overige patiënten is vervolgdiagnostiek aangewezen; zie hiervoor paragraaf Aanvullende diagnostiek bij anemie t/m Vervolgdiagnostiek bij vermoeden van een hemoglobinopathie.
Aanvullende diagnostiek bij anemie
Naar Samenvatting ›Bepalingen
- MCV
- Ferritine
Indicatie
Behalve bij kinderen met een recente infectieziekte en vrouwen met structureel hevig menstrueel bloedverlies bestaat het aanvullend onderzoek bij anemie altijd uit bepaling van MCV en ferritine. Doel van deze bepalingen is het vaststellen van een ijzergebreksanemie, die het gevolg is van bloedverlies. IJzer is essentieel voor de hemoglobinesynthese. Het hemoglobinegehalte daalt als de ijzervoorraad van het lichaam uitgeput raakt. Deze ijzervoorraad is ongeveer 1 gram en bestaat uit ferritine en hemosiderine in het macrofagensysteem van lever, milt en beenmerg; in het spierweefsel bevindt zich bovendien 5 - 10% als myoglobine-ijzer. Bij de diagnostiek van een ijzergebreksanemie speelt ferritine een belangrijke rol aangezien alleen ijzergebrek een verlaging van ferritine kan veroorzaken.
Achtergrondinformatie bij de bepalingen
- Het MCV bepaalt of er sprake is van een microcytaire (MCV < 80 fl), normocytaire (MCV 80 - 100 fl) of macrocytaire anemie (MCV > 100 fl).
- De sensitiviteit en specificiteit van de ferritinebepaling (afkapwaarde < 30 µg/l) voor een ijzergebreksanemie zijn respectievelijk 92% en 98%. Bij een lagere grenswaarde voor de ferritinebepaling vermindert de sensitiviteit aanzienlijk; bij een afkapwaarde van 12 µg/l zijn de sensitiviteit en specificiteit voor een ijzergebreksanemie respectievelijk 25% en 98%. De referentiewaarde is afhankelijk van de gebruikte methode in het laboratorium.
Een overzichtsartikel van onderzoeken naar de waarde van MCV, ferritine, ijzerverzadigingspercentage, red cell distribution width en zinkprotoporfyrine in erytrocyten bij de diagnostiek van ijzergebreksanemie concludeert dat ferritine van deze bepalingen veruit de meest waardevolle is. De auteurs adviseren de ferritinewaarden als volgt te hanteren:
- waarden < 15 µ/l bevestigen de diagnose ijzergebreksanemie;
- waarden > 100 µ/l sluiten ijzergebreksanemie uit;
- bij waarden van 15-100 µ/l zijn andere gegevens nodig om tot een uitspraak te komen.
Aangezien ferritine een acutefaseproteïne is, kan in geval van ontsteking (bijvoorbeeld reumatoïde artritis), infectie of een maligniteit, de waarde verhoogd zijn en een ijzergebrek worden gemaskeerd.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van MCV en Ferritine.
Verder beleid
Een verlaagde ferritineconcentratie wijst op ijzergebreksanemie. Als de ferritineconcentratie > 100 µg/l bedraagt, is ijzergebreksanemie zeer onwaarschijnlijk. Voor richtlijnen over aanvullende diagnostiek naar de oorzaak van het ijzergebrek en de suppletie van ijzer: zie de NHG-Standaard Anemie.
Als uit de laboratoriumuitslagen blijkt dat er niet eenduidig sprake is van een ijzergebreksanemie wordt gericht diagnostiek ingezet om tot een verklaring van de anemie te komen (zie het stroomdiagram en Vervolgdiagnostiek bij vermoeden van een anemie door een vitamine B12- en/of foliumzuurdeficiëntie, Vervolgdiagnostiek bij vermoeden van een hemoglobinopathie en Controle na medicamenteuze behandeling), waarbij de hemoglobinopathiediagnostiek alleen op indicatie wordt verricht.
Vervolgdiagnostiek bij vermoeden van anemie door een chronische ziekte (ACD), infectieziekte of hematologische aandoening
Naar Samenvatting ›Bepalingen
- ijzer
- transferrine
- leukocyten
- trombocyten
- BSE
- eGFR
Indicatie
Als er op basis van gegevens uit de anamnese en de voorgeschiedenis een vermoeden bestaat van een anemie door een chronische ziekte (zoals reumatoïde artritis en nierfunctiestoornis), een infectieziekte of een hematologische aandoening, wordt aanbevolen bovenstaande bepalingen aan te vragen. Deze bepalingen zijn ook geïndiceerd als er niet eenduidig sprake is van een ijzergebreksanemie.
Een anemie door een chronische ziekte (ACD) is het gevolg van een gestoorde inbouw van ijzer in het hemoglobine en een verkorte levensduur van de erytrocyten. Dit kan ook het geval zijn gedurende enkele weken na een acute infectie. Bij chronische nierschade veroorzaakt een verminderde aanmaak van erytropoëtine anemie. Beenmergstamcelziekten (myelodysplasie, acute leukemie) of beenmergverdringing (chronische lymfatische leukemie, lymfoom, tumormetastasen) kunnen leiden tot een aanmaakstoornis van erytrocyten.
Bij een niet verlaagde ferritineconcentratie bij patiënten die een aandoening hebben – of de afgelopen maand hebben gehad – die een (ACD) tot gevolg kan hebben, luidt het advies ook het serumijzergehalte en het transferrinegehalte te bepalen om te kunnen differentiëren tussen ijzergebrek en ACD.
Achtergrondinformatie bij de bepalingen
- IJzer is een essentieel element voor de hemoglobinesynthese. IJzer wordt opgenomen in de darm en direct gebonden aan het transporteiwit transferrine. Omdat voeding een tijdelijke verhoging van het serumijzer geeft, zou deze bepaling bij voorkeur 's ochtends voor het ontbijt uitgevoerd moeten worden. Ook bij een ACD is het serumijzer normaal tot verlaagd. De waarde van de serumijzerbepaling alleen is dan ook beperkt.
- Transferrine is het transporteiwit voor ijzer. De waarden ervan zijn verhoogd bij een toegenomen behoefte aan ijzer of bij een ijzertekort. Transferrine is een negatief acutefaseproteïne en is dus verlaagd bij ontstekingen en maligniteiten.
Het transferrine is verhoogd bij een toegenomen behoefte aan ijzer of bij een ijzertekort, en normaal of verlaagd bij aandoeningen die een ACD kunnen veroorzaken. De ijzerverzadiging kan worden berekend uit de bepaling van ijzer en transferrine. - Er zijn geen gegevens bekend over de testeigenschappen van de bepaling van leukocyten en trombocyten in relatie tot anemie.
- BSE: zie Algemeen onderzoek.
- eGFR: door een verminderde erytropoëtine productie is er bij een eGFR van < 30 ml/min/1,73 m2 mogelijk een renaal bepaalde anemie, zie Nieraandoeningen.
Referentiewaarden
De referentiewaarden van transferrine, ijzer en ferritine kunnen per laboratorium enigszins verschillen. Het advies is de door het regionale laboratorium gehanteerde referentiewaarden te gebruiken. In Nederland gelden over het algemeen de volgende referentiewaarden:
Verder beleid
Zie voor de interpretatie van de uitslagen het stroomdiagram.
Controleer bij een ACD vier weken nadat de patiënt is hersteld van de infectieziekte het Hb. Bij een ACD overlegt de huisarts met een kinderarts, internist of hematoloog of met de specialist bij wie de patiënt eventueel onder behandeling is voor de betreffende aandoening. Verwijs patiënten met een vermoedelijke beenmergaandoening naar een internist-hematoloog.
Vervolgdiagnostiek bij vermoeden van een anemie door een vitamine-B12- en/of foliumzuurdeficiëntie
Naar Samenvatting ›Bepalingen
- vitamine B12
- foliumzuur
- LDH
- reticulocyten
Indicatie
Als er op basis van gegevens uit de anamnese en de voorgeschiedenis een vermoeden bestaat van een anemie door een vitamine B12- en/of foliumzuurdeficiëntie, zijn bovenstaande bepalingen geïndiceerd.
Vitamine B12 en foliumzuur zijn betrokken bij de aanmaak van het hemoglobine. Een deficiëntie kan leiden tot verminderde aanmaak.
Achtergrondinformatie bij de bepalingen
- Vitamine B12: zie hoofdstuk Vitamine-B12-deficiëntie. Een verlaagd vitamine B12 kan ook worden gevonden als er geen beeld is van een anemie met verhoogd MCV.
- Foliumzuur: er is per definitie sprake van een foliumzuurdeficiëntie als de waarde van de bepaling onder het 2,5e percentiel van de referentiepopulatie ligt.
- De sensitiviteit en specificiteit van de overige (combinaties van) bepalingen (LDH, aantallen reticulocyten, trombocyten en leukocyten) zijn niet bekend. Dit geldt ook voor de combinatie van bepalingen voor een beenmergaandoening, hemolytische anemie of vitamine B12-/foliumzuurdeficiëntie. Remming van het beenmerg gaat gepaard met een verlaging van het aantal reticulocyten; stimulering van het beenmerg gaat gepaard met een verhoging van het aantal reticulocyten en kan wijzen op hemolytische anemie.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van LDH, Reticulocyten, Vitamine B12 en Foliumzuur.
Verder beleid
Zie voor de interpretatie van de uitslagen het stroomdiagram in de bijlage.
Bij een vitamine-B12-concentratie in het ‘grijze gebied’ (laag normaal of licht verlaagd) en een blijvend vermoeden van vitamine-B12-deficiëntie als oorzaak van de anemie vraagt de huisarts een methylmalonzuur- of homocysteïnebepaling aan, afhankelijk van het aanbod van het regionale laboratorium. De voorkeur gaat uit naar methylmalonzuur, maar homocysteïne is een goede tweede keus. Een niet-verhoogde methylmalonzuurspiegel sluit een vitamine-B12-deficiëntie nagenoeg uit (zie Vitamine B12 deficiëntie). In dit geval kan er ook voor gekozen worden te starten met een proefbehandeling met vitamine B12. Zie voor de behandeling van anemie op basis van een vitamine- B12- of foliumzuurdeficiëntie de NHG-Standaard Anemie.
Als de uitslagen een hemolytische anemie doen vermoeden (verhoogd aantal reticulocyten en LDH) zijn bepaling van het haptoglobine en een directe coombstest (ofwel de directe antiglobulinetest) geïndiceerd. Als haptoglobine niet tot nauwelijks aantoonbaar is, ondersteunt dit de diagnose hemolyse. Een directe coombstest kan hemolyserende auto-antilichamen op de erytrocyten aantonen. Verwijs bij een vermoedelijke hemolytische anemie naar een internist-hematoloog.
Vervolgdiagnostiek bij vermoeden van een hemoglobinopathie
Naar Samenvatting ›Bepalingen
- erytrocytenaantal
- Hb-elektroforese of -chromatografie, eventueel in combinatie met DNA-onderzoek
Indicatie
Naar schatting 1% van de Nederlandse bevolking is drager van een hemoglobinopathie. Hemoglobinopathieën erven autosomaal recessief over. De meest voorkomende hemoglobinopathieën zijn thalassaemia minor en sickle-cell trait (dragerschap). Thalassaemia major en sikkelcelziekte, komen in Nederland zelden voor.
Sikkelcelziekte wordt veroorzaakt door een structurele afwijking in de bètaglobineketen van het hemoglobine, hetgeen tot een vormverandering van de erytrocyt (sikkelcel) leidt. Bètathalassaemia major wordt veroorzaakt doordat er geen of minder bètaglobineketens van het hemoglobine worden aangemaakt, wat leidt tot een ernstige chronische hemolytische anemie met een verlaagd MCV en doorgaans een verhoogd erytrocytenaantal.
Onderzoek naar hemoglobinopathie is alleen geïndiceerd bij:
- mensen (met voorouders) uit gebieden waarin dragerschap van een hemoglobinopathie vaak voorkomt (Middellandse Zeegebied, Afrika, Azië, Midden-Oosten, Caraïbisch gebied);
- mensen met familieleden die een hemoglobinopathie hebben (gehad);
- ouders en familie van een kind bij wie met de hielprik (dragerschap van) een hemoglobinopathie is vastgesteld;
- aanwijzingen voor een hemoglobinopathie bij eerder verricht laboratoriumonderzoek (bijv. een verlaagd MCV zonder verklaring, verhoogd aantal erytrocyten en/of morfologische afwijkingen erytrocyten), indien familie-anamnese of afkomst passend zijn bij een eventuele hemoglobinopathie.
Achtergrondinformatie bij de bepalingen
Afwijkende resultaten van de gerichte diagnostiek wijzen op een hemoglobinopathie. Afhankelijk van de methode die het laboratorium gebruikt (Hb-elektroforese of Hb-chromatografie) worden separaat het HbF en het HbA2 bepaald. Deze bepalingen kunnen met veel zekerheid de meeste hemoglobinopathieën (sikkelcelziekte en bètathalassaemia) aantonen dan wel uitsluiten, maar geven geen duidelijkheid over de aanwezigheid van homo- of heterozygote alfathalassaemia. In dat geval biedt alleen DNA-onderzoek uitsluitsel.1
Sikkelcelziekte is vanaf 2007 in de landelijke hielprikscreening opgenomen omdat vroegdiagnostiek en al dan niet preventieve behandeling de mortaliteit en morbiditeit van kinderen kan reduceren. De gebruikte methode, high performance liquid chromatography (HPLC), identificeert ook patiënten met betathalassaemia major.
HbA1c bepaling kan soms, afhankelijk van de gebruikte techniek, ook een indicatie voor hemoglobinopathie aantonen. Vervolgonderzoek is in dat geval geïndiceerd.
Verder beleid
- Als (dragerschap van) een hemoglobinopathie is vastgesteld, moet worden nagegaan of er indicaties zijn voor dragerschapstests bij familieleden van de patiënt (zie de NHG-Standaard Anemie). Is die indicatie er, dan adviseert de huisarts de patiënt om diens familieleden op de hoogte te stellen opdat zij naar hun huisarts kunnen gaan.
- Bij anemie door een hemoglobinopathie verwijst de huisarts de patiënt naar een internist-hematoloog of kinderarts-hematoloog.
- Bij een niet-conclusieve uitslag van het onderzoek naar hemoglobinopathie overlegt de huisarts met een laboratoriumspecialist klinische chemie, internist- hematoloog of kinderarts-hematoloog over mogelijkheden voor ander aanvullend onderzoek.
- Bij een anemie op basis van hemoglobinopathie is het geven van ijzer niet zinvol, tenzij er ook sprake is van ijzergebrek.
Controle na medicamenteuze behandeling
Naar Samenvatting ›Bepalingen
Hb
Indicatie
Om het effect van medicamenteuze behandeling na te gaan moet het Hb na vier weken gecontroleerd worden en vervolgens als verwacht mag worden dat het Hb weer op het normale niveau is. Bij orale ijzertoediening is een gemiddelde stijging van tenminste 0,5 mmol/l per week te verwachten. Bij medicamenteuze behandeling van een vitamine B12- of foliumzuurdeficiëntie mag na vier weken een stijging van het Hb met 10% worden verwacht. Een afwijkend Hb bij een controlebepaling in het laboratorium is geen reden voor automatisch vervolgonderzoek: de oorzaak van de anemie wordt immers als bekend verondersteld.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Hb.
Verder beleid
- IJzergebreksanemie: controleer bij stijging nogmaals het Hb op het moment dat verwacht mag worden dat het Hb weer op normaal niveau is. Continueer de orale therapie na normalisatie van het Hb nog 8 - 12 weken om de ijzerreserves aan te vullen.
- Vitamine-B12-of foliumzuurdeficiëntie: controleer het Hb nogmaals na 4 - 6 weken. De suppletie kan 6 - 12 weken nadat het Hb-gehalte is genormaliseerd worden gestaakt, mits de oorzaak van de deficiëntie is weggenomen. Is de oorzaak van de deficiëntie niet te herstellen, zoals bij pernicieuze anemie, dan moet de suppletie levenslang voortgezet worden.
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- referentiewaardenvoor Hb;
- invulling reflexdiagnostiek;
- wel of niet automatisch vervolgdiagnostiek als er geen sprake is van ijzergebrek;
- indicaties voor diagnostiek naar hemoglobinopathie.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Anemie op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›B80 IJzergebreksanemie
B81 Pernicieuze/foliumzuurdeficientie-anemie
B82 Andere/niet-gespecificeerde anemie
B78 Erfelijke hemolytische anemie
X06 Menorragie
Verhoogde bloedingsneiging
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in mei 2018 (herzien ten opzichte van de versie van 2006). De aanpassingen zijn gebaseerd op de NHG-Standaarden Atriumfibrilleren uit 2013, Vaginaal bloedverlies uit 2014 en Diepe veneuze trombose en longembolie uit 2015.
Belangrijkste wijzigingen
Naar Samenvatting ›- Vanwege het op de markt komen van directe orale anticoagulantia (DOAC's) is de term 'orale antistolling' vervangen door 'cumarinederivaten'.
- Er is informatie toegevoegd over de stollingstests bij gebruik van DOAC's en over de Platelet Function Analyzer (PFA).
Inleiding
Naar Samenvatting ›Een verhoogde bloedingsneiging uit zich door:
- spontane bloedingen;
- langdurig nabloeden na een verwonding, een tandheelkundige of operatieve ingreep;
- een hevige of langdurige menstruatie;
- ernstig bloedverlies bij de bevalling.
Stollingsziekten komen zelden voor in de huisartsenpraktijk. De meest voorkomende aandoening is de ziekte van Von Willebrand. De prevalentie van de ziekte van Von Willebrand is naar schatting 1% in de open bevolking. Overmatige slijmvliesbloedingen (huid, tandvlees, menstruatie) zijn kenmerkend. Slechts 1 op de 10.000 patiënten met de ziekte van Von Willebrand heeft klinisch relevante bloedingen waarvoor behandeling noodzakelijk is. 13% van de patiënten met menorrhagie heeft de ziekte van Von Willebrand.
Spontane bloedingen in spieren en gewrichten zijn kenmerkend voor hemofilie.
Petechiën kunnen wijzen op een trombocytopenie. Een trombocytopenie kan geïsoleerd voorkomen als gevolg van een auto-immuunziekte, bijwerking van een geneesmiddel of een infectie. Ook kan trombocytopenie voorkomen als onderdeel van een pancytopenie, met begeleidende leukopenie en anemie. Een verminderde aanmaak van trombocyten is het gevolg van beenmerginsufficiëntie door cytostatica, bestraling, maligne bloedcellen of tumorinvasie van het beenmerg. Een verhoogd verbruik komt voor bij diffuse intravasale stolling, een idiopathische trombocytopenie, een immuungemedieerde trombocytopenie en bij enkele zeldzamere ziekten (zoals het hemolytisch-uremisch syndroom en trombotische trombocytopenische purpura). Bij ziekten die met een vergrote milt gepaard gaan, kan trombocytopenie ontstaan doordat de trombocyten in de milt worden weggevangen.
Ook geneesmiddelengebruik (bijvoorbeeld van acetylsalicylzuur, heparine, cumarinederivaten en DOAC´s) kan een verhoogde bloedingsneiging veroorzaken.
Als er bij de (familie)anamnese of lichamelijk onderzoek aanwijzingen zijn voor een verhoogde bloedingsneiging, kan dat met betrekkelijk eenvoudig laboratoriumonderzoek worden onderzocht. Het functioneren van de stollingsfactorafhankelijke stollingsweg wordt getest door bepaling van de geactiveerde (‘activated’) partiële tromboplastinetijd (APTT) en de protrombinetijd (PT). Deze bepalingen zijn weinig gevoelig voor aangeboren afwijkingen van de hoeveelheid fibrinogeen, lichte vormen van hemofilie A (factor-VIII-deficiëntie) en hemofilie B (factor-IX-deficiëntie), de ziekte van Von Willebrand (vonwillebrandfactordeficiëntie) en relatief zeldzame stoornissen in de fibrinenetwerkvorming en de fibrinolyse.
Bepaling van de trombocytenconcentratie kan een trombocytopenie aantonen. Voor een goede hemostase zijn ten minste 50 x 109/l goed functionerende trombocyten vereist (een derde van de ondergrens van de referentiewaarde).
Het laboratoriumonderzoek bij gebruik van coumarinederivaten wordt besproken in paragraaf Controle behandeling met cumarinederivaten. De informatie over het laboratoriumonderzoek bij gebruik van DOAC’s is in een kader geplaatst omdat dit over het algemeen niet door de huisarts wordt verricht en vooral in spoedeisende situaties is geïndiceerd.
Diagnostiek verhoogde bloedingsneiging
Naar Samenvatting ›Bepalingen
- APTT
- PT
- trombocyten
Indicatie
Bij het vermoeden van een verhoogde bloedingsneiging is het bepalen van de APTT, de PT en de trombocytenconcentratie geïndiceerd.
- De APTT is verlengd bij deficiënties van de stollingsfactoren II, V, VIII, IX, X, XI en XII en bij gebruik van heparine of cumarinederivaten.
- De PT is verlengd bij deficiënties van de stollingsfactoren II, V, VII en X en gebruik van cumarinederivaten.
Achtergrondinformatie bij de bepalingen
- APTT en PT: er is een grote variatie in de gevoeligheid van de APTT en in mindere mate de PT, afhankelijk van de gebruikte reagentia en methode. Bij gezonde kinderen wordt een langere APTT gevonden dan bij volwassenen. De PT is verlengd bij gebruik van cumarinederivaten. Bij routinematige bepalingen van de APTT en PT zonder aanwijzingen voor een verhoogde bloedingsneiging, is de voorspellende waarde laag. De precieze sensitiviteit en specificiteit van een verlengde APTT en PT voor een stollingsfactordeficiëntie is niet bekend. Deze zijn sterk afhankelijk van de gebruikte reagentia. Doorgaans is er alleen een verlengde APTT of PT als de concentratie van één of meer stollingsfactoren minder dan 50% van normaal is.
- Trombocyten: er is per definitie sprake van een trombocytendeficiëntie als de waarde van de bepaling onder het 2,5e percentiel van de referentiepopulatie ligt. De sensitiviteit van een verlaagd aantal trombocyten voor de aandoeningen die dit kunnen veroorzaken, is laag. De specificiteit voor alle aandoeningen tezamen is waarschijnlijk hoog (precieze percentages zijn niet te geven).
Bij een trombocytenaantal > 50 x 109/l is het onwaarschijnlijk dat trombocytopenie de oorzaak is van de verhoogde bloedingsneiging.
Bij een trombocytopenie moet een pseudotrombocytopenie worden uitgesloten. Een vals verlaagd aantal trombocyten kan ontstaan door de vorming van aggregaten in de afnamebuis, of door binding van trombocyten aan neutrofiele granulocyten (EDTA-fenomeen). Doorgaans zullen de klinisch-chemische laboratoria dit na constatering van een trombocytopenie automatisch controleren door een bloeduitstrijk te beoordelen. Het exacte aantal trombocyten is te bepalen door gebruik van citraat-ontstold bloed (in plaats van het gebruikelijke EDTA-bloed). Hiervoor is vaak een nieuwe bloedafname nodig; het laboratorium zal hierom een expliciet verzoek doen ter bepaling van trombocyten in citraat-bloed. - Platelet Function Analyzer: in enkele regio’s wordt voor de analyse van de bloedingsneiging de Platelet Function Analyzer (PFA-100/200) gebruikt. Hierbij wordt bloed onder hoge snelheid door een gecoate opening geperst; de tijd wordt gemeten totdat deze opening gesloten en dus ‘gestold’ is. De opening kan met collageen en epinefrine (PFA-EPI) of met collageen-adenosinedifosfaat (PFA-ADP) zijn gecoat. De PFA-EPI is vooral gestoord na gebruik van COX-1-remmers, zoals acetylsalicylzuur, en de PFA-ADP vooral bij intrinsieke trombocytenfunctiestoornissen en de ziekte van Von Willebrand.
- In een meta-analyse (6 onderzoeken, n=2745) bleek de gepoolde sensitiviteit en specificiteit voor een stoornis in de hemostase bij patiënten met een spontaan verhoogde bloedingsneiging van de PFA-EPI 82,5% (95%-BI 76,0-88,9%) respectievelijk 66,9% (95%-BI 57,9-75,9%) en van de PFA-ADP 88,7% (95%-BI 84,3-93,1%) respectievelijk 85,5% (95%-BI: 82,0-89,1%).4 Er zijn geen onderzoeksgegevens uit de eerste lijn beschikbaar. Het gebruik van de PFA voor een initiële screening op een stollingsstoornis wordt niet aangeraden vanwege de lage prevalentie van stollingsstoornissen in de huisartsenpraktijk.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van APTT en PT en Trombocyten.
Verder beleid
Behalve als er sprake is van gebruik van heparine of een cumarinederivaat, moet bij afwijkingen van de APTT of PT aanvullend onderzoek worden gedaan naar de concentratie van afzonderlijke stollingsfactoren. Het is raadzaam om een klinisch chemicus of een internist-hematoloog te raadplegen over de keuze van de tests of de patiënt te verwijzen naar een internist-hematoloog.
Bij een verlaagd aantal trombocyten met onbekende oorzaak is specialistische vervolgdiagnostiek nodig (bijvoorbeeld voor het aantonen van auto-immuunziekte of beenmergpathologie).
Bij het ontbreken van afwijkingen in het oriënterend onderzoek kan bij ernstige klachten (bijvoorbeeld bij aangetoonde menorrhagie) overwogen worden te overleggen met een klinisch chemicus of internist-hematoloog over vervolgdiagnostiek (bijvoorbeeld naar de ziekte van Von Willebrand).
Controle behandeling met cumarinederivaten
Naar Samenvatting ›Bepalingen
PT-INR
Indicatie
De protrombine-international normalized ratio (PT-INR) wordt gebruikt ter controle van de behandeling met cumarinederivaten. Bij een te hoge PT-INR is de stolling te langzaam (bloedingsrisico). Anderzijds is er bij een te lage PT-INR een tromboserisico.
Achtergrondinformatie bij de bepalingen
De PT-INR geeft de verhouding weer tussen de PT van de patiënt en die van een internationale standaard. Bij gezonde personen die geen cumarinederivaten gebruiken is de PT-INR gelijk aan 1. De PT-INR is vrijwel onafhankelijk van het gebruikte reagens en de gebruikte methode, en is daardoor wereldwijd vergelijkbaar. Het streefgebied van de PT-INR is afhankelijk van de indicatie. Hierbij wordt het bloedingsrisico afgewogen tegen de bescherming tegen trombose (vooral herseninfarcten). De Federatie van Nederlandse Trombosediensten onderkent twee intensiteiten: de eerste omvat de meest voorkomende indicaties die voor de huisartsenpraktijk van belang zijn (onder andere atriumfibrilleren en diepe veneuze trombo-embolie); de tweede intensiteit omvat de zeldzamere indicaties (onder andere mechanische kunstklepprothese en arteriële trombo-embolie).
Streefwaarden
In de referentiewaarden tabel is het advies van de Federatie van Nederlandse Trombosediensten onder PT-INR opgenomen.
Stollingstests bij gebruik van directe orale anticoagulantia
Routinecontrole van het gebruik van DOAC’s met behulp van laboratoriumtests is niet noodzakelijk. Bij vermoeden van therapieontrouw, overdosering, acute chirurgie of een ernstige of levensbedreigende bloeding tijdens gebruik van een DOAC kan het laboratorium kwalitatieve screeningstests verrichten. De aanbevolen laboratoriumtesten zijn opgenomen in de Richtlijn Antitrombotisch beleid. In het algemeen geldt dat de gevoeligheid voor detectie van DOAC’s methode-afhankelijk is. Overleg daarom met een klinisch chemicus of internist bij bovengenoemde indicaties voor de bepaling van de mate van antistolling.
Verder beleid
Na de start van de behandeling verzorgen de trombosediensten instelling en onderhoud van de cumarine-therapie. Licht de trombosedienst in bij (herhaaldelijke) bloedingen. Spreek regionaal af wie in deze situatie de PT-INR bepaalt. Over het algemeen adviseren de trombosediensten de tabletten eenmaal per dag ’s avonds in te nemen, zodat bij een sterk afwijkende PT-INR de dosering nog op de dag van controle kan worden aangepast. Een PT-INR > 8,0 geldt als een indicatie voor couperen met vitamine K.
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Onderstaande aandachtspunten kunnen als leidraad dienen voor regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium. Regionale werkafspraken kunnen als basis dienen voor een Diagnostisch Toets overleg en regionale nascholing.
Vervolgdiagnostiek bij niet afwijkend oriënterend stollingsonderzoek bij patiënten met een (ernstige) bloedingsneiging:
- Wanneer is consultatie van een klinisch chemicus aangewezen?
- Mogelijkheden voor vervolgdiagnostiek (Von Willebrandfactor, PFA)
- Wanneer is consultatie/verwijzing naar een internist-hematoloog aangewezen?
- Bepaling van de PT-INR bij patiënten die coumarinederivaten gebruiken en (herhaaldelijke) bloedingen ondervinden (huisarts of trombosedienst?)
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Verhoogde bloedingsneiging op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›B04 Symptomen/klachten bloed/bloedvormende organen
B83 Purpura/Stollingsstoornis/afwijkende trombocyten
X06 Menorragie
D. Spijsverteringsorganen
Naar Samenvatting ›Diarree
Naar Samenvatting ›Belangrijkste wijzigingen
Naar Samenvatting ›- Bij diarree na ziekenhuisopname, of bij antibioticagebruik in de voorafgaande 3 maanden, dient altijd onderzocht te worden op Clostridium difficile.
- Bij > 10 dagen diarree dient de feces onderzocht te worden op Giardia lamblia; bij kinderen en immuungecompromitteerde patiënten ook op Cryptosporidium.
- Bij > 10 dagen diarree dient bij reizigers en migranten, en bij patiënten met bloederige diarree, de feces onderzocht te worden op Entamoeba histolytica.
Inleiding
Naar Samenvatting ›Acute diarree is een < 14 dagen durende, plotseling optredende afwijking van het gebruikelijke defecatiepatroon:
- toegenomen frequentie en hoeveelheid van de ontlasting
- de ontlasting bevat meer water dan gewoonlijk
De oorzaak van acute diarree is meestal infectieuze gastro-enteritis. Acute diarree gaat meestal zonder behandeling vanzelf over. Slechts zelden, bij een beperkt aantal indicaties, is fecesdiagnostiek geïndiceerd, op bacteriën en Protozoa. Bedenk dat slechts bij een klein deel (< 10%) van deze aanvragen daadwerkelijk positieve tests worden gezien.
- Onderzoek naar virussen wordt voor de huisartsenpraktijk niet aanbevolen, omdat de uitslag geen gevolgen heeft voor het beleid voor de individuele patiënt.
- Voor patiënten in zorginstellingen en voor kinderen in kinderdagverblijven gelden andere richtlijnen. Bij een uitbraak in een zorginstelling of kinderdagverblijf is overleg met de GGD wenselijk.
Oorzaken en verwekkers
Naar Samenvatting ›Bij een ziekteduur van ≤ 1 week worden over het algemeen vooral virale en bacteriële verwekkers gevonden; bij een langere ziekteduur zijn dit vaker parasitaire verwekkers.
Diarree kan de volgende infectieuze oorzaken hebben:
- virussen
- bacteriën
- Protozoa
- wormen
- andere oorzaken
Virussen
Virale verwekkers van diarree kunnen zijn: norovirus, rotavirus, sapovirus, bepaalde typen adenovirussen en astrovirussen.
Meer informatie over virussen en diarree: NHG-Standaard Acute diarree.
Bacteriën
Bacteriële verwekkers van diarree kunnen zijn:
- Campylobacter-species: vooral C. jejuni en C. coli
- Shigella-species: vooral S. sonnei; verder S. flexneri en S. dysenteriae
- Yersinia enterocolitica
- Salmonella-species
- Clostridium-species:
- vooral C. difficile, verwekker van antibioticageassocieerde diarree
- maar ook C. perfringens
- Escherichia coli-species:
- vooral entero-invasieve Escherichia coli (EIEC), enterotoxische Escherichia coli (ETEC) en de enteroaggregatieve Escherichia coli (EAEC)
- maar ook een shigatoxineproducerende Escherichia coli (STEC) zoals de enterohemorragische Escherichia coli (EHEC)
Meer informatie over bacteriën en diarree: NHG-Standaard Acute diarree.
Een groot deel van de bevolking heeft IgG- en IgA-antistoffen tegen de toxines A en B van Clostridium difficile. Deze antistoffen worden al op zeer jonge leeftijd gevormd, vaak in het eerste levensjaar. Risicofactoren voor kolonisatie zijn hoge leeftijd, ernstige ziekte en maagzuurremming. Een behandeling met antibiotica kan tot 3 maanden na de behandeling klachten uitlokken.
Protozoa
De volgende Protozoa kunnen verwekker van diarree zijn.
- Giardia lamblia dient standaard te worden opgespoord bij mensen met klachten, onafhankelijk van waar de infectie zou zijn opgelopen (reiziger, migrant): vanwege het frequent voorkomen van Giardia lamblia, de klachten en de mogelijkheid van therapie. De prevalentie van Giardia lamblia in fecesonderzoek van niet-reizigers en niet-migranten met klachten varieert van 0 tot 11,1%.
- Entamoeba histolytica: dit soort Protozoa komt in Nederland niet endemisch voor. Wel is het mogelijk dat verspreiding plaatsvindt van de parasiet, onder bijvoorbeeld gezinsleden. Entamoeba histolytica kan in uitzonderlijke gevallen een zeer ernstige infectie veroorzaken: amoebiasis. De prevalentie van Entamoeba histolytica in fecesonderzoek van niet-reizigers en niet-migranten met klachten varieert van 0 tot 0,4%.
- Cryptosporidium: hoewel geen therapie beschikbaar is, wordt aanbevolen om Cryptosporidium toch op te sporen bij kinderen t/m 18 jaar en immuungecomprommiteerden, omdat cryptosporidiose frequent voorkomt en preventieve maatregelen belangrijk zijn vanwege de lage infectieuze dosis. Bij gezonde mensen is de infectie in principe self-limiting, maar bij immuungecomprommiteerde personen kan de infectie ernstig zijn; bij kinderen vooral hinderlijk en/of langdurig. De prevalentie van Cryptosporidium spp. in fecesonderzoek van niet-reizigers en niet-migranten met klachten varieert van 0 tot 7,3%.
- Cyclospora cayetanensis en Cystoisospora belli: voor infecties met deze 2 Protozoa is behandeling beschikbaar. Omdat deze Protozoa niet in Nederland voorkomen, wordt het opsporen alleen aanbevolen bij reizigers met klachten. De prevalentie van Cyclospora cayestanesis en Cystoisospora belli in fecesonderzoek van niet-reizigers en niet-migranten met klachten varieert van 0 tot 0,1%.
De klinische betekenis van de volgende Protozoa is niet duidelijk:
- Dientamoeba fragilis
- Blastocystis spp. (voorheen genoemd: Blastocystis hominis)
Wormen
Ingewandswormen (helmintes) veroorzaken vrijwel nooit diarree.
Meer informatie over behandeling van wormen: NHG-Behandelrichtlijn Worminfecties.
Andere oorzaken
Andere oorzaken van diarree zijn onder andere (NHG-Standaard Acute diarree, 2014):
- onlangs gestarte medicatie
- acute appendicitis
- diverticulitis of colitis
- prikkelbaredarmsyndroom
- obstipatie met als gevolg paradoxale diarree
- bij kinderen: luchtweginfecties
- lactose-intolerantie
- steatorroe
- overmatig gebruik van suikers of van de zoetstof sorbitol
Reizigers en migranten
Naar Samenvatting ›In Diagnostiek Protozoa worden de groepen ‘reizigers’ en ‘migranten’ genoemd. De onderzoeken waarop deze paragraaf gebaseerd is, hanteren de volgende definities van deze populaties:
- reizigers: personen geselecteerd binnen een reizigerspoli (travel clinic) of vergelijkbare setting; maximaal 3 maanden na terugkomst, maar deze duur is variabel gedefinieerd in de onderzoeken
- migranten: over het algemeen personen die niet geboren zijn in landen zoals Noord-, West- of Zuid-Europa, Canada, Verenigde Staten, Australië of Nieuw-Zeeland
Diagnostiek bacteriën
Naar Samenvatting ›Bepalingen
- PCR Campylobacter
- PCR Salmonella
- PCR Shigella
- PCR EHEC/STEC
- PCR Yersinia enterocolitica
- Feceskweek (indien PCR niet beschikbaar is)
- Clostridium difficile (verschillende gelijkwaardige methoden)
Indicatie
Fecesonderzoek is geïndiceerd in de volgende situaties:
- bij zieke patiënten met aanhoudende of hoge koorts, frequente waterdunne diarree of bloed bij de ontlasting, opdat bij een eventuele opname of behandeling met antibiotica de verwekker eerder bekend is
- bij immuungecompromitteerde patiënten, opdat zo nodig een specifieke behandeling kan worden ingezet
- bij patiënten met een verhoogd besmettingsgevaar voor anderen als naar het oordeel van de huisarts gevaar voor verspreiding van de infectie aanwezig is:
- bij patiënten werkzaam in de levensmiddelen- of horecasector
- bij patiënten belast met de beroepsmatige behandeling, verpleging of verzorging van andere personen
- bij patiënten verblijvend in een instelling (zoals een kinderdagverblijf) waar al ≥ 2 gevallen van acute diarree bekend zijn
- eventueel: bij persisterende klachten (> 10 dagen)
Op het aanvraagformulier kunnen de klinische gegevens worden vermeld zoals:
- ziekteduur
- koorts
- bloedbijmenging
- antibioticagebruik
- recent verblijf in het buitenland
- In acute gevallen dient fecesonderzoek te worden uitgevoerd naar de bacteriën:
- Campylobacter
- Salmonella
- Onderzoek op Escherichia coli wordt niet aanbevolen bij acute diarree, maar bij bloederige diarree wordt onderzoek ingezet op enterohemorragische Escherichia coli (EHEC) of op alle shigatoxineproducerende Escherichia coli (STEC).
- Onderzoek op Shigella wordt vooral aanbevolen bij diarree na verblijf in de tropen of subtropen.
- Onderzoek op Yersinia wordt niet aanbevolen, tenzij er aanhoudende buikpijn en/of diarree in combinatie met gewrichtsklachten bestaat.
- Onderzoek altijd op Clostridium difficile bij patiënten met diarree:
- na ziekenhuisopname in de voorafgaande 3 maanden
- na antibioticagebruik in de voorafgaande 3 maanden
Bij een diarreeduur van > 10 dagen kan ook onderzoek op Protozoa worden aangevraagd (zie Diagnostiek Protozoa).
Achtergrondinformatie bij de bepalingen
De feces wordt in de koelkast bewaard en binnen 24 uur bij het laboratorium ingeleverd.
De toegepaste technieken voor fecesonderzoek verschillen per laboratorium.
- Er zijn conventionele methoden beschikbaar, zoals feceskweek en microscopie, waaronder de tripelfecestest (TFT).
- Voor een groot aantal bacteriën en voor diverse parasieten is in sommige laboratoria ook DNA-diagnostiek beschikbaar.
DNA-diagnostiek
Met de polymerasekettingreactie (PCR), een nucleïnezuuramplificatietest (NAAT), wordt een fecesmonster onderzocht op DNA-materiaal van een of meer specifieke micro-organismen. Veelal wordt een multiplex-PCR gebruikt: een techniek om meerdere verwekkers tegelijk op te sporen. Voordelen PCR:
- PCR-onderzoek op DNA-materiaal van een micro-organisme is sneller (PCR: < 24 uur; kweek: 3-5 dagen) en gevoeliger dan conventioneel onderzoek met feceskweek of TFT.
- Een voordeel van PCR boven microscopie is dat 1 monster voldoende is, terwijl het voor microscopie gebruikelijk is om 3 monsters van 3 verschillende dagen te verzamelen.
In een Nederlands onderzoek zijn 28.185 fecesmonsters onderzocht met multiplex-PCR (S. enterica, C. jejuni, G. lamblia, STEC, en Shigella en/of EIEC) en/of kweek en microscopisch onderzoek.
- Bij 19,2% van de monsters was de PCR positief.
- Met de conventionele methoden (kweek of microscopie) werd in 6,4% van de monsters een micro-organisme aangetoond.
- De monsters waarin de PCR een micro-organisme had aangetoond, werden ook onderzocht met kweek en microscopie. Deze was positief bij 76,8% (C. jejuni), 58,1% (G. lamblia), 88,9% (S. enterica), 16,8% (STEC) en 18,1% (Shigella en/of EIEC) van de monsters.
DNA-diagnostiek heeft de volgende nadelen.
- Organismen die niet in de test zijn meegenomen, worden gemist.
- Shigella onderscheiden van EIEC is met deze methode niet mogelijk.
- Met PCR kan geen resistentiepatroon worden bepaald van een gevonden bacterie.
Shigella is in een kweek op basis van een biochemisch kenmerk wel te herkennen en te onderscheiden van EIEC. Bij een klinische relevante positieve PCR-uitslag zal dus alsnog een feceskweek nodig zijn om het resistentiepatroon vast te stellen. Deze kan dan worden uitgevoerd met de al aangeleverde feces waarop de PCR-diagnostiek is gedaan. Indien beschikbaar heeft PCR de voorkeur vanwege de betere testeigenschappen.
Clostridium difficile
Voor de diagnostiek van Clostridium difficile zijn vele tests beschikbaar, meestal gebaseerd op de detectie van toxinen.
- Over het algemeen gebruikt men enzyme immuno assay (EIA) (sneltest).
- Bij een sterk klinisch vermoeden van een C. difficile-infectie en in een epidemische situatie is het raadzaam om een negatieve screeningstest (EIA) te herhalen of een PCR of kweek met toxinebepaling te verrichten, omdat de sensitiviteit van de meeste EIA’s < 80% is.
- Voor de bepaling van toxine van C. difficile moeten de feces in de koelkast worden bewaard.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Bacteriën.
Verder beleid
- Als de resultaten van het fecesonderzoek bekend zijn, geeft de huisarts zo nodig gericht antibiotica op geleide van de uitslag en de resistentiebepaling.
- Voor bacillaire dysenterie (shigellose), buiktyfus (Salmonella typhi), paratyfus A, B en C (S. enterica serotype paratyphoid A/B/C, S. schottmülleri, S. hirschfeldii), cholera (V. cholerae), listeriose (L. monocytogenes), botulisme en bij een voedselvergiftiging of voedselinfectie (na het stellen van de diagnose bij ≥ 2 patiënten) geldt voor de arts een meldingsplicht aan de GGD binnen 24 uur (zie bijlage Melding infectieziekten).
Diagnostiek Protozoa
Naar Samenvatting ›Bepalingen
- PCR Giardia lamblia
- PCR Cryptosporidium
- PCR Entamoeba histolytica
- tripelfecestest (TFT) of dualfecestest (DFT)
Indicatie
- Bij > 10 dagen diarree verdient het aanbeveling om onderzoek naar Protozoa te verrichten:
- in eerste instantie naar Giardia lamblia
- bij kinderen t/m 18 jaar en immuungecompromitteerde patiënten: ook op Cryptosporidium
- Onderzoek de feces ook op Entamoeba histolytica:
- bij bloederige diarree
- bij reizigers en migranten
- Vanwege de twijfelachtige pathogeniciteit wordt fecesonderzoek op Dientamoeba fragilis en op Blastocystis spp. afgeraden.
- In de NHG-Standaard Acute diarree (2014) staat dat bij kinderen met zowel persisterende buikpijn als diarree indien deze onderzoeken geen verklaring voor de klachten hebben opgeleverd, diagnostiek naar Dientamoeba fragilis kan worden gedaan. Na publicatie van deze standaard verschenen onderzoek toont aan dat aanwezigheid van Dientamoeba fragilis niet geassocieerd lijkt te zijn met gastro-intestinale klachten bij kinderen.
Op het aanvraagformulier kunnen, zo mogelijk, naast de in paragraaf 1 genoemde gegevens, de volgende klinische gegevens worden vermeld:
- eerste ziektedag
- aard en ernst van de klachten (diarree, buikpijn, andere klachten)
- reisanamnese (de precieze locatie en data van een eventueel verblijf in het buitenland)
- land van oorsprong (migrant)
- immuungecompromitteerd
- huidafwijkingen
Deze gegevens kunnen nuttig zijn bij het aanvragen van onderzoek, zie Algoritme voor laboratoriumdiagnostiek Protozoa en bij overleg met de arts-microbioloog. Bij reizigers uit de (sub-) tropen en terugkeer na verblijf in lage- en middeninkomenslanden is dit overleg gewenst. In dat geval kan worden onderzocht op:
- Cystoisospora belli en Cyclospora cayetanensis: bij reizigers uit de tropen of de subtropen
- Strongyloides en Schistosoma, serologisch onderzoek: bij terugkeer na verblijf in lage- en middeninkomenslanden
Achtergrondinformatie bij de bepalingen
- Bij onderzoek op Protozoa verdient moleculaire diagnostiek in de vorm van een PCR-test de voorkeur, vanwege de betere sensitiviteit en specificiteit van die test en het sneller beschikbaar zijn van de uitslag in vergelijking tot conventionele diagnostiek (DFT of TFT) (zie Diagnostiek bacteriën). Bovendien kan met moleculaire diagnostiek de pathogene Entamoeba histolytica worden onderscheiden van de onschuldige Entamoeba dispar, wat met conventionele technieken niet mogelijk is. Voor deze moleculaire diagnostiek ter opsporing van ondere andere Protozoa volstaat niet-gefixeerde feces.
- Als het onderzoek op DNA van parasieten in de feces nog niet mogelijk is, wordt er microscopisch onderzoek gedaan. Hiervoor worden de feces bij voorkeur op 2 verschillende dagen zo vers mogelijk ingestuurd, of kan de DFT of TFT worden ingezet. Bij de TFT worden 2 van de 3 fecesmonsters gefixeerd. Voordeel van de beoordeling van gefixeerde feces is dat hierin de vegetatieve vormen van Protozoa beter aantoonbaar zijn.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Protozoa.
Verder beleid
- Als de resultaten van het fecesonderzoek bekend zijn, geeft de huisarts zo nodig gericht behandeling op geleide van de uitslag en de resistentiebepaling. Behandeling tegen niet-pathogene Protozoa, zoals Dientamoeba fragilis, is niet noodzakelijk. Zie voor de gerichte behandeling de NHG-Standaard Acute diarree.
- Adviseer hygiënemaatregelen wanneer Cryptosporidium aangetoond is.
- De huisarts overweegt bij een negatief testresultaat en aanhoudende klachten, zo nodig in overleg met de arts-microbioloog en afgestemd op de situatie van de patiënt, uitgebreider parasitologisch fecesonderzoek te laten verrichten.
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- welke technieken (kweek, PCR) gebruikt worden voor welke ziekteverwekker
- welke PCR-pakketten de laboratoria gebruiken
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Diarree op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›D11 Diarree
D70 Infectieuze diarree, dysenterie
D73 Veronderstelde gastro-intestinale infectie
Leveraandoeningen
Naar Samenvatting ›Dit hoofdstuk is in 2023 geactualiseerd en vervangt de vorige versie uit 2019. De aanpassingen zijn gebaseerd op versie 4.1 van de NHG-Standaard Virushepatitis en andere leveraandoeningen (2023).
Belangrijkste wijzigingen
Naar Samenvatting ›- Het onderscheid tussen actieve en inactieve chronische hepatitis B is vervallen, er wordt alleen gesproken over chronische hepatitis B.
- Verwijs alle patiënten met chronische hepatitis B naar een hepatitisbehandelcentrum.
Inleiding
Naar Samenvatting ›In dit hoofdstuk is een aantal tests ondergebracht voor de diagnostiek van virushepatitis en een beperkt aantal andere leveraandoeningen (niet-alcoholische leververvetting (non-alcoholic fatty liver disease: NAFLD), en leverschade door alcoholmisbruik of gebruik van geneesmiddelen of drugs), zoals geadviseerd in de NHG-Standaard Virushepatitis en andere leveraandoeningen.
De incidentie van hepatitis E in Nederland is toegenomen: de virologische laboratoria registreerden 67 hepatitis E-infecties in 2013, 307 in 2016 en 210 in 2017. Hepatitis E werd in het verleden als reizigersziekte beschouwd, maar komt tegenwoordig waarschijnlijk meer voor door consumptie van onvoldoende verhit of rauw varkensvlees.
De vaccinatie tegen hepatitis B is in 2011 toegevoegd aan het rijksvaccinatieprogramma. Voor 2011 werd de vaccinatie alleen via het rijksvaccinatieprogramma gegeven aan kinderen van moeders met chronische hepatitis B en van ouders uit landen waar hepatitis B veel voorkomt.
Diagnostiek leveraandoeningen
Naar Samenvatting ›Bepalingen
ALAT
Indicatie
- Bepaal de alanineaminotransferase (ALAT) bij vermoeden van:
- icterus bij patiënten bij wie geen verdenking bestaat op pathologie van de galblaas, galwegen of pancreas
- virushepatitis (zie Diagnostiek virushepatitis)
- algehele malaise bij gebruik van een mogelijk hepatotoxisch geneesmiddel
- problematisch alcohol- of drugsgebruik
- Verder kan de ALAT bepaald worden als screeningstest voor het bestaan van leveraandoeningen (zie Algemeen onderzoek).
Achtergrondinformatie bij de bepalingen
- Voor het aantonen van leveraandoeningen is bepaling van de ALAT het meest geschikt. ALAT wordt in verhoogde mate in bloed aangetroffen bij ziekten die gepaard gaan met beschadigingen van levercellen, zoals infecties en intoxicaties.
- ALAT komt in een relatief hoge concentratie in de levercel voor en is dan ook een vrij specifieke merkstof voor levercelschade. De sensitiviteit en specificiteit voor het aantonen van acute levercelschade is hoog: bij een ALAT > 300 U/L is de sensitiviteit 96% bij een specificiteit van 94%. Bij een aangetoonde chronische hepatitis wijst een verhoogde ALAT op een actieve hepatitis.
- Bepaling van de bilirubine kan worden overwogen bij twijfel over het bestaan van icterus.
- Bepalingen van gammaglutamyltransferase (gamma-GT), aspartaataminotransferase (ASAT) en alkalische fosfatase (AF) zijn minder specifiek en worden daarom niet aanbevolen.
Referentiewaarden
Voor de referentiewaarden van ALAT, zie de referentiewaarden tabel.
Verder beleid
- Een zeer geringe verhoging van de ALAT (tot 1,5 × de bovengrens van normaal) heeft vaak geen klinische betekenis bij een patiënt die verder niet ziek is. Afwachten is dan gerechtvaardigd.
- Bepaal de ALAT bij een licht verhoogde waarde (1,5-10 × de bovengrens van normaal) na ongeveer 4 weken opnieuw.
- Overweeg om bij herhaling van de ALAT-bepaling spijtserum aan te vragen vanwege de vervolgbepalingen.
- Indien het ALAT persisterend licht verhoogd is, zie Vervolgbeleid bij een persisterend licht verhoogde ALAT.
- Overweeg verdere diagnostiek aan te vragen bij een sterk verhoogde ALAT (> 10 × de bovengrens van normaal), afhankelijk van anamnese, comorbiditeit en voorgeschiedenis (zie onder andere Diagnostiek virushepatitis), of verwijs naar een mdl-arts.
Vervolgbeleid bij een persisterend licht verhoogde ALAT
Naar Samenvatting ›Bepalingen
- HBsAg
- Anti-HB-core
- Anti-HCV
- EBV-antistoffen
- CMV-antistoffen
- HEV-antistoffen
Indicatie
Het aanvullend onderzoek bij een persisterend licht verhoogde ALAT (2 × licht verhoogd met ongeveer 4 weken ertussen) is afhankelijk van de vermoede leveraandoening. Gebruik voor het bepalen van de vervolgstappen het Stroomschema Vervolgdiagnostiek bij persisterend licht verhoogde ALAT.
- Voor de risicocontacten en risicogroepen bij hepatitis B en hepatitis C, zie Tabel 1 Risicocontacten voor virushepatitis en Tabel 2 Risicogroepen voor virushepatitis en Tabel 2 Risicogroepen voor virushepatitis.
- Overweeg serologie naar EBV, CMV en HEV aan te vragen indien serologie voor hepatitis B en C negatief is en er geen aanwijzingen zijn voor het gebruik van toxische stoffen, kan de huisarts . Bijvoorbeeld bij aanwijzingen voor een doorgemaakte infectie of contacten met patiënt met deze infecties.
Achtergrondinformatie bij de bepalingen
- Hepatitis B, C en E: zie Diagnostiek virushepatitis.
- Bepaal CMV-IgM en IgG bij vermoeden van hepatitis door CMV. De interpretatie van de testuitslag is afhankelijk van klachten, klachtenduur en leeftijd. Een hoge CMV-IgM-titer bij een afwezige of nog niet zo hoge CMV-IgG-titer wijst op een acute infectie. Een licht verhoogde IgM-titer kan na een doorgemaakte infectie jarenlang blijven bestaan.
- Bij aanwezigheid van CMV-IgG-antistoffen bepalen veel laboratoria de CMV-IgG-aviditeit, dat is de functionele affiniteit van IgG-antistoffen tegen CMV. Na het eerste contact met het antigeen is de aviditeit aanvankelijk laag, maar na enkele weken tot maanden neemt deze toe door selectie van B-cellen die antilichamen maken die beter op het antigeen passen. Bij een primaire infectie zijn de IgG-antistoffen laag avide (weinig specifiek). Bij een in het verleden doorgemaakte CMV-infectie zijn de IgG-antistoffen zeer specifiek; de aviditeit is hoog.
- Er zijn geen precieze cijfers over de testeigenschappen van de in Nederland gebruikte serologische CMV-tests: de sensitiviteit is over het algemeen hoog, de specificiteit is afhankelijk van de gebruikte test.
- EBV-serologie: zie Acute keelpijn.
Referentiewaarden
- hepatitis B, C en E: zie Diagnostiek virushepatitis.
- EBV-serologie: zie Acute keelpijn.
- Voor de referentiewaarden van CMV-IGM en CMV-IgG, zie Tabel Referentiewaarden.
Verder beleid
- Bij aangetoonde hepatitis B, C, E zie Diagnostiek virushepatitis.
- Bij aangetoonde EBV-infectie zie hoofdstuk Acute keelpijn.
- Bij aangetoonde CMV-infectie
- Behandeling van gezonde volwassenen is niet geïndiceerd vanwege het zelflimiterende karakter van de aandoening.
- Voor behandeling van zwangeren met immunoglobulinen of antivirale middelen is geen plaats. Het gebruikte antivirale middel (ganciclovir) is gecontra-indiceerd vanwege toxiciteit. Daarnaast is niet gebleken dat antivirale middelen in de zwangerschap de kans op overdracht op het kind verminderen of de uitkomst voor een geïnfecteerd kind verbeteren.
- In de tweede lijn kan behandeling met antivirale middelen overwogen worden bij immuungecompromitteerden en bij pasgeborenen met een symptomatische congenitale infectie.
- Voor overige aandoeningen genoemd in het stroomschema, zie NHG-Standaard Virushepatitis en andere leveraandoeningen.
Diagnostiek virushepatitis
Naar Samenvatting ›Indicatie
Bij vermoeden van een virushepatitis adviseert de NHG-Standaard Virushepatitis en andere leveraandoeningen, naast de ALAT op grond van het risicocontact en de risicogroep, de volgende bepalingen naar een virushepatitis aan te vragen:
- volwassen patiënten met icterus bij wie geen vermoeden bestaat van pathologie van de galblaas, galwegen of pancreas: serologie voor acute hepatitis A (indien negatief: hepatitis E) en op indicatie serologie voor acute hepatitis B of C
- kinderen met icterus:
- serologie voor acute hepatitis A
- indien serologie voor acute hepatitis A negatief: serologie voor EBV, CMV en HEV
- indien deze tests eveneens negatief: serologie voor acute hepatitis B en op indicatie serologie voor acute hepatitis C
- patiënten met algehele malaise bij wie ook een vermoeden bestaat op virushepatitis (behorend tot een risicogroep of vanwege risicocontact voor virushepatitis (zie Tabel 1 Risicocontacten voor virushepatitis en Tabel 2 Risicogroepen voor virushepatitis):
- serologie voor hepatitis B, op indicatie chronische hepatitis C
- spreekuurbezoekers zonder klachten maar met een risicocontact in de voorgeschiedenis (zie Tabel 1 Risicocontacten voor virushepatitis):
- serologie voor hepatitis B, op indicatie serologie naar acute of chronische hepatitis C (afhankelijk van tijdsduur na risicocontact)
- spreekuurbezoekers afkomstig uit intermediair en hoogendemische landen zonder klachten (zie Tabel 2 Risicogroepen voor virushepatitis). Overweeg de patiënt eenmalig onderzoek aan te bieden:
- serologie voor hepatitis B, op indicatie serologie voor chronische hepatitis C
- patiënten bij wie in het verleden de diagnose hepatitis B of C is gesteld, die niet (succesvol) zijn behandeld of niet onder controle zijn van een hepatitisbehandelcentrum:
- verwijs naar hepatitisbehandelcentrum
Overige aandachtspunten
- Overweeg bij een vermoeden van acute virushepatitis, wanneer de serologie voor hepatitis A, B en C negatief uitvalt, de mogelijkheid van (of diagnostiek naar) andere virale oorzaken van hepatitis, zoals EBV (zie Acute keelpijn), CMV of HEV.
- Herhaal bij een sterk vermoeden van acute virushepatitis (klachten en bekend besmettingsmoment) de serologie voor hepatitis B en/of C na 1 maand.
- Vermeld klinische gegeven op het aanvraagformulier: indicatie, eerste ziektedag, klachten, datum mogelijk besmettingsmoment en vaccinatiestatus.
Voor een overzicht van de serologische diagnostiek bij een vermoeden van virushepatitis, zie Tabel 3 Serologische diagnostiek bij vermoeden van virushepatitis.
| Risicofactora | Hepatitis A | Hepatitis B | Hepatitis C | Hepatitis E |
|---|---|---|---|---|
| Besmet voedsel en drinkwater | Ja | Nee | Nee | Ja |
| Ontlasting en urine | Ja | Nee | Nee | Ja |
| Bloed; alle lichaamsvloeistoffen met bloedbijmenging | Nee | Ja | Ja | Nee |
| Prik-, snij-, spat- en bijtaccidenten | Nee | Ja | Ja | Nee |
| Niet steriel uitgevoerde medische ingreep in endemisch gebied | Nee | Ja | Ja | Nee |
| Tatoeage, piercing of acupunctuur (uitgevoerd in endemisch gebied) | Nee | Ja | Ja | Nee |
| Geboorte kind van een moeder die virusdrager is | Nee | Ja | Ja | Nee |
| Ejaculaat en vaginaal vocht | Nee | Jab | Nee | Nee |
| Speeksel | Nee | Neec | Nee | Nee |
| a. Zie NHG-Standaard Virushepatitis en andere leveraandoeningen, detail Risicogroepen en risicocontacten b. Vooral bij onbeschermd seksueel contact met een persoon met hepatitis B of een grote kans hierop: afkomstig uit een endemisch land, MSM of sekswerkers met risicocontacten in de afgelopen 6 maanden. c. Zie de NHG-Standaard Virushepatitis en andere leveraandoeningen, Etiologie en pathofysiologie: Hepatitis B. | ||||
| Risicogroepen | Hepatitis A | Hepatitis B | Hepatitis C | Hepatitis E |
|---|---|---|---|---|
| Personen met een beroepsrisico | Jaa | Jab | Jab | Nee |
| Reizigers naar endemische gebieden | Ja, vooral kinderen | Jac | Neec | Ja |
| (Gezins)contacten met besmette personen | Ja | Ja | Need | Nee |
| Mensen met wisselende seksuele contactend | Ja (bij oro-anaal contacte) | Jae | Neef | Nee |
| Verstandelijk gehandicapten | Ja | Ja | Nee | Nee |
| Kinderen in kinderopvangcentra en groep 1 en 2 | Ja | Nee | Nee | Nee |
| Personen afkomstig uit hoogendemisch gebied | Nee | Jac | Jac | Nee |
| Personen met een positieve familieanamnese voor chronische hepatitis, levercelcarcinoom | Nee | Ja | Ja | Nee |
| (Ex-)druggebruikers (intraveneus) | Nee | Ja | Ja | Nee |
| Ontvangers van bloed of bloedproducteng | Nee | Niet in NLg | Niet in NLg | Nee |
| a. Personen (die werken in de zorg) die in aanraking komen met feces, zoals leidsters kindercentra, werkers in riool- en afvalwaterzuivering. b. Personen die werken in de zorg met een hoog risico op contact met bloed. Dit geldt ook voor acupuncturisten, tatoeëerders en piercers. c. Zie NHG-Standaard Virushepatitis en andere leveraandoeningen, detail Dragerschap Hepatitis B en C Wereldwijd voor een landenoverzicht van hepatitis B en C. Zie ook LCR-richtlijnen voor reizigersadvisering. Het risico op besmetting met hepatitis B hangt samen met het lopen van risico’s in een endemisch land. d. Binnen een gezin wordt het delen van tandenborstels en scheergerei afgeraden. e. Drie of meer seksuele contacten in de 6 maanden voorafgaand aan het consult. Prostituees of prostituanten met een risicocontact 6 maanden voorafgaand aan het consult. f. Vooral bij MSM. Overdracht vindt plaats via bloed-bloedcontact. Het risico op overdracht van hepatitis C via seksueel contact is klein, behalve bij seksuele handelingen waarbij slijmvliesbeschadiging en bloedverlies voorkomen, zoals is beschreven bij MSM, vooral in geval van co-infectie met rectaal lymphogranuloma venereum of hiv. Zie ook NHG-Standaard Het soa-consult en NHG-Standaard Virushepatitis en andere leveraandoeningen, detail Hepatitis C. g. Sinds 1975 is er donorscreening op HBV en sinds 1992 op HCV. Besmetting via bloedproducten, dialyse of endoscopie in Nederland gebeurt zeer zelden, in het buitenland (veel) vaker. Bij patiënten die worden gedialyseerd of behandeld in verband met hemofilie is door herhaald testen meestal al bekend of zij besmet zijn met HBV of HCV. | ||||
| Indicatie | 1e bepaling | Vervolg bij positieve 1e test | Uitleg bij de bepaling | Interpretatie |
|---|---|---|---|---|
| Hepatitis A, acuut | IgM-anti-HAV | Hepatitis A-antistoffen | Bewijzend voor acute hepatitis A | |
Hepatitis B, zowel chronisch als acuut | HBsAg | Hepatitis B-oppervlakteantigeen | Aantoonbaar ongeveer 1 maand na de besmetting Bewijzend voor hepatitis B Het lab bepaalt ook altijd anti-HB-core | |
| HBeAg > 6 maanden na besmetting | Hepatitis B-antigeen | Bewijzend voor chronische hepatitis B: Risicocontact > 6 maanden geleden óf risicocontact onbekend óf HBsAg positief > 6 maanden geleden | ||
Hepatitis B- vaccinatie | Anti-HBs | Antistoffen tegen HBsAg | ≥ 10 IE/l bewijzend voor een geslaagde vaccinatie | |
| Hepatitis C, acuut | HCV-RNA
| Hepatitis C-RNA | Aantoonbaar 7 dagen na besmetting Aanwezigheid bewijzend voor een hepatitis C Bij afwezigheid is er geen hepatitis C-infectie | |
| HCV-RNA | Herhaal na 3 maanden vanwege kans op spontane genezing en inzetten behandeling gebeurt pas na 3 maanden | |||
Hepatitis C, chronisch | Anti-HCV
| Antistoffen tegen HCV | Aantoonbaar 10 weken na besmetting Bewijzend voor (doorgemaakte) besmetting met HCV | |
HCV-RNA
| Aanwezigheid bewijzend voor een hepatitis C Afwezigheid bij een positieve anti-HCV is bewijzend voor doorgemaakte HCV | |||
| Hepatitis C in het verleden | HCV-RNA
| Aanwezigheid bewijzend voor een chronische hepatitis C Afwezigheid is bewijzend voor genezen HCV. | ||
| Hepatitis E, acuut | IgM-anti-HEV | Hepatitis E-antistoffen | Positieve uitslag bewijzend voor acute hepatitis E |
Diagnostiek hepatitis A
Naar Samenvatting ›Bepalingen
IgM-anti-HAV
Indicatie
Zie het begin van Diagnostiek virushepatitis.
Achtergrondinformatie bij de bepalingen
- Met de IgM-anti-HAV-test kan een hepatitis A-virusinfectie worden aangetoond.
- IgM-anti-HAV is gewoonlijk drie maanden na de infectie niet meer aantoonbaar.
- IgM-anti-HAV is ook positief na vaccinatie. Deze klinische informatie dient derhalve meegeleverd te worden bij de aanvraag.
Voor een overzicht van de serumbepalingen en het beloop bij hepatitis A, zie tabel 4.
- Afhankelijk van het soort assay waarmee de IgM-anti-HAV werd bepaald, werd in een populatie van enerzijds Chinese mensen met een acute hepatitis en anderzijds controlepersonen (mensen zonder leveraandoening) een sensitiviteit van 91 tot 98% gevonden en een specificiteit van 96 tot 100% voor het aantonen van een hepatitis A-virusinfectie.1
- Fout-positieve uitslagen door kruisreacties met antistoffen voor cytomegalovirus (CMV) of mononucleosis infectiosa kunnen vóórkomen, zodat men bij de interpretatie van de uitslag rekening moet houden met het klinisch beeld en risicogedrag van de patiënt.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van IgM-anti-HAV.
Verder beleid
- Hepatitis A is een meldingsplichtige ziekte (zie bijlage Melding infectieziekten).
- De huisarts stemt de voorlichting, de bronopsporing en het contactonderzoek af met de GGD, geeft adviezen ter voorkoming van besmetting van anderen en vervolgt het klinisch beloop.
- Controle van de leverfuncties is niet nodig omdat dit geen consequenties heeft voor het beleid.
Diagnostiek hepatitis B
Naar Samenvatting ›Bepalingen
- HBsAg
- anti-HB-core
Indicatie
Zie begin Diagnostiek virushepatitis.
Achtergrondinformatie bij de bepalingen
Voor het aantonen van een infectie met het hepatitis B-virus is een bepaling van hepatitis B-oppervlakteantigeen (HBsAg) aangewezen. Als hepatitis B-serologie wordt aangevraagd, bepaalt het laboratorium ook altijd het totaal anti-HB-core (IgM-antistoffen tegen het kernantigeen). Reden hiervoor is dat het HBsAg ongeveer 3 maanden na het begin van de infectie verdwijnt, terwijl het IgG-anti-HBsAg (anti-HBs) heel incidenteel nog niet verschenen is (het zogeheten open-core-window). Een mogelijke recente besmetting kan dan in deze fase toch worden aangetoond.
HBsAg is bij acute hepatitis B gewoonlijk vroeg aantoonbaar en wijst, zeker indien hiernaast ook het HBe-antigeen aanwezig is, op besmettelijkheid van het bloed.
Voor een overzicht van de serumbepalingen en het beloop bij hepatitis B, zie Tabel 5 Serumbepalingen en beloop bij hepatitis B.
In een onderzoek over de gevoeligheid van immunoassay’s voor de detectie van HBsAg waren de specificiteit en sensitiviteit respectievelijk 99,8 en 95,9%.
| Acute hepatitis B | Chronische hepatitis B |
Functioneel genezen hepatitis B |
Na vaccinatie | |
|---|---|---|---|---|
|
Tijdsduur na de infectie |
< 6 maanden |
> 6 maanden |
n.v.t. |
|
|
ALAT |
verhoogd |
normaal/verhoogd |
normaal |
normaal |
|
Antigenen |
|
|
|
|
|
+ |
+ |
– |
– |
|
+ |
–/+ |
– |
– |
|
Antistoffen |
|
|
|
|
|
+ |
+ |
+ |
– |
|
+ |
–(/+)a |
– |
– |
|
– |
–/+ |
+ |
– |
|
– |
– |
+ |
+ |
|
HBV-DNA |
+ |
–/+ |
– |
– |
|
Besmettelijkheid |
+ |
+ |
– |
– |
|
Klachten |
+ |
–/+ |
– |
– |
|
a Soms positief bij opvlamming chronische hepatitis B Routineaanvragen voor de huisarts zijn grijs gearceerd. |
||||
Referentiewaarden
Voor de referentiewaarden van HBsAg en Anti-HB-core, zie Tabel Referentiewaarden.
Verder beleid
- Hepatitis B is een meldingsplichtige ziekte (zie bijlage Melding infectieziekten).
- Stem de voorlichting, de bronopsporing en het contactonderzoek af met de GGD, geef adviezen ter voorkoming van besmetting van anderen en vervolg de serologische markers.
- Verwijs ernstig zieke patiënten met acute hepatitis B naar een hepatitisbehandelcentrum (of mdl-arts indien regionaal afgesproken).
- Bepaal na 6 maanden opnieuw het HBsAg en doe eventueel aanvullend onderzoek (zie Controle acute hepatitis B of C).
- Er kan ook voor gekozen worden de patiënt al eerder te verwijzen.
Diagnostiek hepatitis C
Naar Samenvatting ›Bepalingen
- anti-HCV
- HCV-RNA
Indicatie
Zie begin Diagnostiek virushepatitis.
Achtergronden bij de bepalingen
Voor het aantonen van een acute infectie met het hepatitis C-virus is de bepaling van het HVC-RNA aangewezen. Bepaal bij vermoeden van een chronische hepatitis C infectie het anti-HCV. Bij een positieve test wordt (automatisch) het HCV-RNA bepaald om na te gaan of het een actieve of doorgemaakte infectie betreft.
Voor een overzicht van de serumbepalingen en het beloop bij hepatitis C, zie Tabel 6 Serumbepalingen en beloop bij hepatitis C.
In een onderzoek naar de gevoeligheid van immunoassays voor de detectie van anti-HCV was de specificiteit 96,5-98,8%. De sensitiviteit was telkens 100%.
Referentiewaarden
Voor de referentiewaarden van anti-HCV en HCV-RNA, zie Tabel Referentiewaarden.
Verder beleid
- Hepatitis C is een meldingsplichtige ziekte (zie bijlage Melding infectieziekten).
- Stem de voorlichting, de bronopsporing en het eventuele contactonderzoek af met de GGD en geef adviezen ter voorkoming van besmetting van anderen.
- Verwijs patiënten met hepatitis C naar de tweede lijn. Bij een besmetting < 3 maanden kan een spontane genezing worden afgewacht. Bepaal in dat geval na 3 maanden opnieuw het HCV-RNA.
Diagnostiek hepatitis E
Naar Samenvatting ›Bepalingen
IgM-anti-HEV
Indicatie
Zie begin Diagnostiek virushepatitis.
Achtergrondinformatie bij de bepalingen
- Het laboratorium toont infectie met hepatitis E-virus gewoonlijk aan met een ELISA ter detectie van IgM- en IgG-antistoffen op basis van recombinantantigenen.
- Bij twijfel over de diagnose (bijvoorbeeld bij kortdurende klachten) adviseert het laboratorium eventueel het HEV-RNA te bepalen of vervolgserologie te doen.
- De sensitiviteit van een bepaling < 14 dagen na ontstaan van de klachten is 93% voor IgM en 86% voor IgG.
Referentiewaarde
Voor de referentiewaarden van IgM-anti-HEV, zie Tabel Referentiewaarden.
Verder beleid
- Hepatitis E geneest meestal spontaan.
- Alleen bij personen die een hoge dosis immunosuppressiva gebruiken, kan hepatitis E chronisch worden en leiden tot cirrose.
- Melding, hygiënische adviezen, behandeling en controle van de ALAT zijn niet nodig.
Controle acute hepatitis B of C
Naar Samenvatting ›Bepalingen
- ALAT
- HBsAg
- HCV-RNA
Indicatie
Spreek bij patiënten met een infectie met hepatitis B of C die niet verwezen zijn naar een hepatitisbehandelcentrum vervolgdiagnostiek af na 3 (hepatitis C) of 6 (hepatitis B) maanden, om na te gaan of er sprake is van een chronische infectie.
Achtergrondinformatie bij de bepalingen
- Hepatitis B: Indien het HBsAg > 6 maanden aantoonbaar is, wordt gesproken van een chronische hepatitis B-infectie. Chronische hepatitis B kan in 5 fasen worden onderverdeeld, zie HBV-richtsnoer. Of er een indicatie bestaat voor behandeling van patiënten met chronische hepatitis B is afhankelijk van ALAT, HBeAg, HBV-DNA en van de aanwezigheid van risicofactoren voor hepatocellulair carcinoom (HCC). De indicatie voor behandeling wordt vastgesteld door de specialist.
- Hepatitis C: zie Diagnostiek hepatitis C.
Referentie- en afkapwaarden
- ALAT: zie Diagnostiek leveraandoeningen
- HBsAg: zie Diagnostiek hepatitis B
- HCV-RNA: zie Diagnostiek hepatitis C
Verder beleid
- Verwijs alle patiënten met chronische hepatitis B naar een hepatitisbehandelcentrum.
- Verwijs alle patiënten met hepatitis C naar een hepatitisbehandelcentrum (of naar een mdl-arts indien regionaal afgesproken).
Controle hepatitis B-vaccinatie
Naar Samenvatting ›Bepalingen
anti-HBs
Indicatie
- Vaccinatie voor hepatitis B wordt onder andere geadviseerd:
- na een prikaccident met verhoogd risico op hepatitis B-infectie
- na incidenteel onveilig seksueel contact met een persoon die bekend is met hepatitis B
- bij personen die beroepsmatig risico lopen
- Bepaal 4-8 weken na vaccinatie de anti-HBs-titer alleen bij personen werkzaam in de zorg en bij risicofactoren voor non-respons (mannen > 40 jaar, BMI > 30, zware rokers en patiënten met een gestoorde afweer).
- Kinderen geboren na 2003 met een verhoogd risico op hepatitis B zijn via het rijksvaccinatieprogramma gevaccineerd tegen hepatitis B. Sinds 1 augustus 2011 worden alle nieuwgeboren kinderen gevaccineerd tegen hepatitis B.
Achtergronden bij de bepaling
De kans op een voldoende antistofrespons (anti-HBs ≥ 10 IE/L) na een volledige vaccinatieserie is hoog (> 90%). Er is dan langdurige en waarschijnlijk zelfs levenslange bescherming tegen ziekte en dragerschap.
Personen > 40 jaar, rokers, personen met een BMI > 30 en patiënten met een gestoorde afweer (bijvoorbeeld cellulaire immuunstoornis, dialysepatiënten, volwassenen met het downsyndroom) hebben een grotere kans op verminderde en non-respons na vaccinatie.
Afkapwaarden
Voor de afkapwaarde van anti-HBs, zie Tabel Referentiewaarden.
Voor personen in risicovormende beroepen of die risicovormende handelingen uitvoeren geldt een postvaccinatietiter van ≥ 100 IE/L om overdracht van HBV door besmette medewerkers uit te sluiten.
Verder beleid
Bij een anti-HBs-titer < 10 IE/L 4-8 weken na de laatste vaccinatie is er sprake van een non- of hypo-responder en is bescherming niet aantoonbaar. Laat een anti-HB-core bepalen om dragerschap uit te sluiten. Als anti-HB-core negatief is, worden 3 revaccinaties gegeven (zie verder LCI Richtlijn Hepatitis B).
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›- Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing.
- Aandachtspunten bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen afspraken zijn over het al dan niet automatisch doortesten bij een (toevallig gevonden) licht verhoogde ALAT.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Leveraandoeningen op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›A84 Geneesmiddelintoxicatie
A85 Geneesmiddelbijwerking
A86 Intoxicatie andere chemische stof
A91 Afwijkende uitslag(en) onderzoek
D13 Geelzucht
D72 Virus hepatitis
D97 Cirrose/andere leverziekte
P15 Chronisch alcoholmisbruik
P16 Acuut alcohol misbruik/intoxicatie
Maagklachten
Naar Samenvatting ›Dit hoofdstuk is in 2021 geactualiseerd en vervangt de vorige versie uit 2016. De aanpassingen zijn gebaseerd op de NHG-Standaard Maagklachten (2021).
Belangrijkste wijzigingen
Naar Samenvatting ›- Verricht H. pylori-diagnostiek voorafgaand aan de start van een PPI, als het vermoeden bestaat dat dit langdurig gebruikt gaat worden.
- Controleer na een H. pylori-eradicatiebehandeling alleen wanneer de klachten niet verdwijnen. Controleer wel altijd als er een endoscopisch aangetoond ulcus pepticum is.
Inleiding
Naar Samenvatting ›De prevalentie van H. pylori in de algemene Nederlandse bevolking wordt geschat op 20% en is dalende.
- Bij patiënten met maagklachten is de prevalentie naar schatting 30 tot 35%.
- Bij patiënten met maagklachten uit mediterrane landen, Oost-Europa, het Midden- en Verre Oosten, Afrika, Midden- en Zuid-Amerika kan de prevalentie oplopen tot 75%.
- Bij de meerderheid van de met H. pylori-geïnfecteerde mensen ontbreken klinische verschijnselen.
Ulcera in maag of duodenum worden meestal veroorzaakt door de H. pylori:
- bij een ulcus ventriculi: in 70% van de gevallen
- bij een ulcus duodeni: in 90% van de gevallen
Van de met H. pylori geïnfecteerde mensen:
- krijgt ongeveer 20% ooit een ulcus
- treedt bij 0,1 tot 3% een maagcarcinoom op
Chronisch gebruik van protonpompremmers (proton pump inhibitors: PPI’s) bij H.pylori-positieve patiënten faciliteert het ontstaan van maagcarcinoom, via atrofie van het maagslijmvlies. Dit is een argument voor H. pylori-diagnostiek bij persisterende of recidiverende maagklachten.
H. pylori-eradicatiebehandeling geneest ongeveer 85% van alle ulcera en is daarin net iets effectiever dan zuurremming alleen.
Belangrijker is dat:
- alleen H. pylori-eradicatiebehandeling een recidiverend ulcus voorkomt
- H. pylori-eradicatie bijdraagt aan het voorkomen van mogelijk maagcarcinoom
Bij chronisch NSAID-gebruik verlaagt H.pylori-eradicatie de ulcusrecidiefkans.
Na een geslaagde eradicatiebehandeling is de kans op herbesmetting met H. pylori laag: naar schatting 1,5% per jaar.
H. pylori-diagnostiek kan op 2 manieren plaatsvinden:
- invasief: met endoscopie
- niet-invasief: met laboratoriumtests
Voor niet-invasieve H. pylori-diagnostiek bestaan 3 opties:
- fecestest
- ureum-ademtest
- serologisch onderzoek
Voor meer details over de indicaties voor en de therapeutische consequenties van de H. pylori-diagnostiek: zie de NHG-Standaard Maagklachten.
Diagnostiek H. pylori
Naar Samenvatting ›Bepalingen
- fecestest
- ureum-ademtest
Indicaties
Diagnostisch onderzoek naar H. pylori wordt aanbevolen:
- bij maagklachten bij mensen afkomstig uit mediterrane landen, Oost-Europa, het Midden- en Verre Oosten, Afrika, Midden- en Zuid-Amerika
- bij te verwachten langdurig PPI-gebruik (H. pylori-diagnostiek dan voorafgaand aan het PPI-gebruik)
- bij persisterende of recidiverende klachten
- bij persisterend PPI-gebruik gestart als behandeling van maagklachten, als de H. pylori-status onbekend is
- bij ulcus ventriculi (gezien bij gastroscopie) (bij een ulcus duodeni wordt uitgegaan van H. pylori-besmetting)
Achtergrondinformatie bij de bepalingen
Wat betreft de niet-invasieve testmogelijkheden heeft volgens de NHG-Standaard Maagklachten de voorkeur:
- monoklonale fecesantigeentest
- ureum-ademtest
Monoklonale fecesantigeentest
De monoklonale fecesantigeentest meet H. pylori-antigenen in de ontlasting. De testeigenschappen van de huidige monoklonale tests zijn beter dan van de oudere polyklonale tests. In een meta-analyse bleek namelijk de gepoolde sensitiviteit:
- voorafgaand aan eradicatie:
- 95% voor de monoklonale test
- 83% voor de polyklonale test
- na eradicatie:
- 91% voor de monoklonale test
- 76% voor de polyklonale test
Het gebruik van fecessneltests (in het laboratorium) wordt ontraden, omdat er twijfel is over de testeigenschappen.
Ureum-ademtest
Bij de ureum-ademtest drinkt de patiënt ureum dat gemerkt is met koolstofisotopen C13 of C14. De isotoop C14 is licht radioactief.
Serologiebepaling
Serologiebepaling is een alternatief indien:
- de monoklonale fecesantigeentest en de ureum-ademtest niet beschikbaar zijn
- het voor de patiënt niet mogelijk is om het PPI-gebruik tijdelijk te stoppen
Serologiebepaling (enzym-linked immunosorbent assay (ELISA), voor testeigenschappen (zie tabel 7) toont H. pylori-antistoffen aan, maar wordt niet geadviseerd omdat deze test minder betrouwbaar is dan andere tests.
- In het algemeen wordt het gebruik van serologische sneltests in de huisartsenpraktijk afgeraden, omdat de testeigenschappen matig zijn.
- De monoklonale fecestests zijn goedkoper dan ureum-ademtests.
- Bij serologie berusten lage antistoftiters soms op een oude infectie: daarom is de uitslag niet altijd eenduidig te interpreteren.
Voorafgaand aan de fecestest en de ureum-ademtest mag de patiënt 2 weken geen PPI en 4 weken geen antibioticum gebruiken, omdat die de testuitslag negatief kunnen beïnvloeden. Een PPI kan worden vervangen door:
- hetzij een H2-receptorantagonist, die 1 dag voor de test moet worden gestopt
- hetzij een antacidum, dat niet gestopt hoeft te worden
| Test | Conditie | Sensitiviteit (%) | Specificiteit (%) | Positief voorspellende waarde | Negatief voorspellende waarde |
|---|---|---|---|---|---|
| Fecestests monoklonaal | Voor eradicatie | 94 | 97 | LR+ 24 LR– 00,07 |
|
| Na eradicatie | 93 | 96 | LR+ 17 LR– 00,10 |
||
| C-13- en C-14-ureum-ademtests | Review | 94,7 | 95,7 | ||
| Crosssectioneel onderzoek | 96 | 93 | |||
| Eerstelijns-onderzoek (NL) | 92,3 | 93,4 | 87,8 | 95,9 | |
| Serologisch onderzoek (ELISA) | Meta-analyse | 85 | 79 | ||
| Eerstelijns-onderzoek (NL) | 93 | 90 | 96 | 83,3 | |
| ELISA: enzym-linked immunosorbent assay; LR: ‘likelihood’-ratio (aannemelijkheidsverhouding) | |||||
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van fecestest en ureum-ademtest.
Verder beleid
Bij een positieve uitslag:
- de huisarts schrijft een eradicatiebehandeling voor
- continueert daarna de PPI gedurende 4 weken
- probeert vervolgens de PPI af te bouwen
Leg de patiënt uit dat bij een geslaagde H. pylori-eradicatie de klachten soms niet direct verbeteren en dat deze soms (tijdelijk) terugkeren na het staken van zuurremmers.
Controle na H. pylori-eradicatiebehandeling
Naar Samenvatting ›Bepalingen
- fecestest
- ureum-ademtest
Indicatie
- na behandeling wegens een aangetoond ulcus pepticum: altijd
- na behandeling wegens maagklachten: alleen als de klachten nog niet verdwenen zijn (persisterende of recidiverende maagklachten)
Achtergrondinformatie bij de bepalingen
Controle op de effectiviteit van H. pylori-eradicatiebehandeling kan het beste worden uitgevoerd met de fecestest of de ureum-ademtest. Deze tests zijn vanaf 4 weken na behandeling met een antibioticum betrouwbaar.
Controle via een serologische bepaling heeft niet de voorkeur; dit is pas zinvol 6 maanden na antimicrobiële behandeling en alleen als de uitslag vergeleken wordt met een antistoftiter van vóór de eradicatiebehandeling.
Zie verder Diagnostiek H. pylori.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van fecestest en ureum-ademtest.
Verder beleid
Indien H. pylori nog aanwezig is:
- de huisarts schrijft een andere eradicatiebehandeling voor, met een duur van 14 dagen
- aansluitend 4 weken PPI
Voer na 2 weken opnieuw H. pylori-diagnostiek uit.
Overleg met de microbioloog en/of MDL-arts in het geval van een positieve H. pylori-uitslag na deze 2e eradicatiebehandeling.
Bij vermoeden van anemie
Naar Samenvatting ›Bepaling
Hb
Indicatie
Bij een vermoeden van anemie
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid.
Zie hoofdstuk Anemie.
Bespreekpunten voor regionaal overleg
Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- welke H. pylori-tests beschikbaar zijn in de regio
- welke tests gezien testeigenschappen en kosten de voorkeur hebben
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Maagklachten op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›D02 Maagpijn
D03 Zuurbranden
D84 Ziekte oesofagus
D85 Ulcus duodeni
D86 Ander ulcus pepticum
D90 Hernia diafragmatica/hiatus
Coeliakie
Naar Samenvatting ›Dit hoofdstuk is in 2023 geactualiseerd en vervangt de vorige versie uit 2011. De aanpassingen zijn gebaseerd op de NHG-Standaard Prikkelbaredarmsyndroom (2022) en de NHG-Standaard Voedselovergevoeligheid en coeliakie (2023).
Belangrijkste wijzigingen
Naar Samenvatting ›- Verricht bloedonderzoek naar coeliakie bij kinderen met groeivertraging en bij patiënten met onverklaard(e) chronische gastro-intestinale klachten, gewichtsverlies of anemie.
- Verricht laagdrempelig bloedonderzoek naar coeliakie bij patiënten met klachten passend bij coeliakie en een verhoogde kans op coeliakie op grond van eerstegraads familielid met coeliakie, auto-immuunziekte of chromosomale afwijking.
- Verricht laagdrempelig aanvullend onderzoek naar coeliakie bij patiënten met:
- prikkelbaredarmsyndroom met diarree op de voorgrond (PDS-D)
- prikkelbaredarmsyndroom met diarree afgewisseld door obstipatie (PDS-M)
- Bij negatieve serologie kan de diagnose coeliakie meestal verworpen worden, mits de patiënt ten tijde van bloedafname een glutenbevattend dieet volgde en er geen deficiëntie van totaal IgA is.
Inleiding
Naar Samenvatting ›Coeliakie is een chronische darmziekte, die wordt uitgelokt door de inname van gluten (zie NHG-Standaard Voedselovergevoeligheid en coeliakie). Gluten is een verzamelnaam voor eiwitten (waaronder gliadine) die voorkomen in de graansoorten tarwe, gerst, rogge, spelt en kamut. Er bestaat een afwijkende immuunrespons. Activatie van T-cellen leidt tot een ontstekingsreactie met histopathologische afwijkingen in het slijmvlies van de dunne darm, maar kan ook elders in het lichaam klachten geven, zoals in de huid, gewrichten en zenuwen.
Naast deze T-celgemedieerde respons produceren plasmacellen antilichamen (hoofdzakelijk van het IgA-type, maar ook van het IgG- en IgM-type) gericht tegen gliadine (AGA-IgA), antilichamen gericht tegen tissuetransglutaminase (tTG-IgA) en antilichamen gericht tegen endomysium (EMA-IgA). Tissuetransglutaminase is een enzym in de darm dat betrokken is bij afbraak en opname van voedingsstoffen.
Coeliakie is een auto-immuunziekte die sterk geassocieerd is met specifieke genen op chromosoom 6 (HLA-DQ2 en/of HLA-DQ8). Mensen met een genetische predispositie kunnen op elk moment van hun leven coeliakie krijgen.
De klinische presentatie van coeliakie is zeer variabel. De ziekte kan zich presenteren op elke leeftijd en met verschillende klachten, zowel intestinaal als extra-intestinaal. Veelvoorkomende klachten zijn buikpijn, diarree, opgezette buik, anemie, groeiachterstand en vermoeidheid. Klachten zijn het gevolg van malabsorptie en/of chronische ontsteking. Een klein deel van de patiënten presenteert zich met het ‘klassieke’ beeld van coeliakie met chronische diarree (soms steatorroe), opgezette buik, groeiachterstand, gewichtsverlies en/of afbuigende groeicurve. Het klassieke beeld komt meer voor bij kinderen < 5 jaar.
De geschatte prevalentie van coeliakie in Europa is ongeveer 0,8%. In Nederland is de prevalentie van coeliakie zoals vastgesteld op basis van histologisch onderzoek ongeveer 0,2-0,35%. Eerstegraads familieleden van patiënten met coeliakie hebben een grotere kans op de aandoening (5-15%). Coeliakie is geassocieerd met andere auto-immuunziekten, met name diabetes mellitus type 1 en de ziekte van Hashimoto.
De prevalentie van coeliakie is hoger bij patiënten met prikkelbaredarmsyndroom (PDS) dan in de algemene bevolking. Het gaat dan vooral om de subtypen PDS-D (PDS met diarree op de voorgrond) en PDS-M (PDS mixed type, met diarree afgewisseld door obstipatie). De prevalentie in deze populatie bedraagt 2,6% op basis van serologisch onderzoek en 3,3% op basis van histologisch onderzoek. PDS-patiënten met eerstegraadsfamilieleden die coeliakie hebben, hebben zelf 10% kans op coeliakie (zie NHG-Standaard Prikkelbaredarmsyndroom).
Voor verdere informatie over epidemiologie en pathofysiologie, zie NHG-Standaard Voedselovergevoeligheid en coeliakie en NHG-Standaard Prikkelbaredarmsyndroom.
Diagnostiek coeliakie
Naar Samenvatting ›Bepalingen
tTG-IgA
Indicatie
- Bij het vermoeden van coeliakie kan de diagnose waarschijnlijker worden gemaakt door de bepaling van antistoffen tegen humaan tTGA in serum. Het is van belang dat patiënten pas starten met een glutenvrij dieet als de diagnose gesteld is.
- Verricht bloedonderzoek naar coeliakie bij patiënten met onverklaarde:
- chronische gastro-intestinale klachten (> 3 maanden diarree, buikpijn, soms obstipatie)
- gewichtsverlies (en bij kinderen failure to thrive, groeivertraging, afbuigende groeicurve)
- (ijzergebreks)anemie (zie NHG-Standaard Anemie)
- Verricht laagdrempelig bloedonderzoek naar coeliakie bij patiënten met:
- prikkelbaredarmsyndroom met diarree op de voorgrond (PDS-D)
- prikkelbaredarmsyndroom met diarree afgewisseld door obstipatie (PDS-M)
- Verricht daarnaast laagdrempelig bloedonderzoek bij patiënten met klachten passend bij coeliakie en een verhoogde kans op coeliakie op grond van:
- belaste familieanamnese (eerstegraads familielid met coeliakie)
- auto-immuunziekten (diabetes mellitus type 1, auto-immuunschildklierziekte, auto-immuunhepatitis)
- chromosomale afwijking (syndroom van Down, syndroom van Turner)
- Overweeg bloedonderzoek naar coeliakie bij meerdere aanhoudende onverklaarde aspecifieke extra-intestinale klachten (zie NHG-Standaard Voedselovergevoeligheid en coeliakie, Klinisch beeld).
- Bij een patiënt met een eerstegraads familielid met coeliakie die vraagt om screening naar coeliakie maar geen klachten heeft: bespreek de voor- en nadelen van bloedonderzoek naar HLA-DQ2 en HLA-DQ8 (zie NHG-Standaard Voedselovergevoeligheid en coeliakie, Familiescreening).
Achtergrondinformatie bij de bepalingen
Naar Samenvatting ›- Bij het vermoeden van coeliakie kan de diagnose waarschijnlijker worden gemaakt door de bepaling van antistoffen tegen humaan tTG in serum. Dit is over het algemeen een IgA-bepaling.
- Bij een negatieve uitslag moet een IgA-deficiëntie worden uitgesloten door een bepaling van het totaal-IgA. Mensen met een IgA-deficiëntie (1 : 800) hebben altijd een negatieve uitslag op tTG-IgA, maar wel een verhoogde kans op coeliakie. Dit wordt ondervangen doordat het laboratorium bij een negatieve tTG-IgA-uitslag automatisch een totaal-IgA-bepaling uitvoert. Bij IgA-deficiëntie bepalen de meeste laboratoria vervolgens automatisch de minder specifieke tTG-IgG-antistoffen. De NHG-Standaard adviseert patiënten bij een vermoeden van coeliakie en een IgA-deficiëntie te verwijzen (zie NHG-Standaard Voedselovergevoeligheid en coeliakie).
- De tTG-IgA bepaling wordt gezien als de meest betrouwbare eerste diagnostische test bij een vermoeden van coeliakie, zowel bij volwassenen als bij kinderen. De sensitiviteit bij volwassenen is 71-100% en de specificiteit 65-100%. De sensitiviteit is lager bij minder ernstige darmslijmvliesafwijkingen en de uitslag kan foutnegatief zijn in het begin van de ziekte.
- De sensitiviteit van de tTG-IgA-bepaling is ook lager wanneer gluten reeds uit het dieet geëlimineerd zijn. Toch adviseert de NVDML-richtlijn om ook serologie te verrichten als de patiënt al een glutenvrij dieet is gestart. Indien de uitslag negatief is, is het zinvol de patiënt te adviseren om opnieuw minimaal een normale hoeveelheid gluten te eten en het bloedonderzoek na ≥ 4 weken gluteninname opnieuw uit te voeren.
- Bepaling van EMA-IgA door de huisarts wordt niet geadviseerd.
- Voor informatie over familiescreening en overwegingen voor bepaling van HLA-DQ2 en HLA-DQ8, zie NHG-Standaard Voedselovergevoeligheid en coeliakie, Detail Familiescreening.
Referentiewaarden
- Voor de afkapwaarden van tTG-IgA, zie Tabel Referentiewaarden.
- Een tTG-IgA < 7 kU/L geldt als normaal, een tTG-IgA > 10 kU/L geldt als afwijkende uitslag.
- Bij tTG-IgA waarden van 7-10 kU/L kan het laboratorium rapporteren dat er sprake is van een dubieus gebied. De NHG-Standaard Voedselovergevoeligheid en coeliakie beveelt aan om te verwijzen bij een positieve tTG-IgA (≥ 7 kU/L).
Verder beleid
- Er is een vermoeden van coeliakie bij een positieve tTG-IgA.
- Verwijs in dat geval voor verdere diagnostiek naar een mdl-arts of kinderarts(-mdl).
- Verwijs ook bij IgA-deficiëntie (verlaagd totaal IgA).
- Adviseer de patiënt om glutenbevattende voeding niet te verminderen in afwachting van het vervolgonderzoek in het ziekenhuis.
- De diagnose coeliakie wordt in het ziekenhuis gesteld op basis van serologie en zo nodig een duodenumbiopt.
- Bij negatieve serologie kan de diagnose coeliakie meestal verworpen worden, mits de patiënt een glutenbevattend dieet volgde ten tijde van bloedafname en geen totaal-IgA-deficiëntie heeft (zie NHG-Standaard Voedselovergevoeligheid en coeliakie).
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›- Zie Coeliakie op het Probleemgeoriënteerd aanvraagformulier.
Neonatale icterus
Naar Samenvatting ›Dit hoofdstuk is aangepast in 2021 ten opzichte van de versie uit 2017 en is gebaseerd op de NHG-Standaard Zwangerschap en kraamperiode (2021) en op de CBO-richtlijn Preventie, diagnostiek en behandeling van hyperbilirubinemie bij de pasgeborene, geboren na een zwangerschapsduur van meer dan 35 weken (2008).
Belangrijkste wijzigingen
Naar Samenvatting ›- De afkapwaarden voor de totale serumconcentratie bilirubine (TSB) zijn in 2017 gewijzigd vanwege nieuwe inzichten in het risico voor de baby.
- Het beleid bij neonatale icterus > 3 weken is in 2021 apart vermeld.
Inleiding
Naar Samenvatting ›Dit hoofdstuk bespreekt de bepalingen bij een vermoeden van hyperbilirubinemie bij pasgeborenen die zijn geboren na een zwangerschapsduur van > 35 weken, conform de NHG- en CBO-richtlijnen.
De afgeleide richtlijnen voor huisartsen zijn te vinden op www.babyzietgeel.nl.
Stijging van het bilirubinegehalte bij zuigelingen wordt veroorzaakt door 2 factoren:
- een tijdelijk tekort aan glucuronyltransferase
- een verhoogde enterohepatische kringloop
Het fysiologische bilirubinegehalte wordt zelden hoger dan 200 micromol/l. Pathologisch zijn in ieder geval:
- een < 24 uur na de geboorte ontstane icterus
- totale serumconcentratie bilirubine (TSB) > 200 micromol/l
- nog geel zien op de leeftijd van 3 weken
Icterus neonatorum komt bij gezonde voldragen zuigelingen veel voor en moet tot op zekere hoogte als fysiologisch beschouwd worden. In de regel bereikt een zichtbare icterus zijn hoogtepunt op de 3e of 4e levensdag.
- Bepaal bij kinderen > 24h en < 3 weken de totale serumconcentratie bilirubine (TSB).
- Het beleid is afhankelijk van:
- de leeftijd in dagen
- de gevonden waarden
- of het kind tot een risicogroep behoort (tabel 9):
- bij een verhoogd risico is de neurotoxiciteit van de totale serumconcentratie bilirubine (TSB) verhoogd en zijn de afkapwaarden voor fototherapie en wisseltransfusie lager
Hyperbilirubinemie kan een acuut beeld geven met sufheid, hypotonie en slecht drinken, gevolgd door prikkelbaarheid, hypertonie met overstrekken en huilen met een hoge toon. Ook is er een chronisch beeld met psychomotore retardatie, athetotische cerebrale parese, verticale blikparese en gehoorstoornissen.
Naar schatting maken jaarlijks 1.500-2.000 kinderen een klinisch relevante hyperbilirubinemie door:
- in 100-200 gevallen ontwikkelt zich een ernstige hyperbilirubinemie: een totale serumconcentratie bilirubine > 420 micromol/l
- 50-100 kinderen ondergaan een wisseltransfusie
Bij kinderen die 3 weken na de geboorte nog steeds geel zien:
- bepaal behalve de totale serumconcentratie bilirubine (TSB) ook de concentratie geconjugeerd bilirubine: ter opsporing van hepatische en posthepatische aanlegstoornissen, infecties, genetische afwijkingen, endocrinopathieën, immunologische stoornissen en metabole ziekten
- let daarbij op de verhouding tussen de serumconcentratie geconjugeerde bilirubine en de totale serumconcentratie bilirubine (TSB)
Preventie
Naar Samenvatting ›Bepaal ter preventie bij alle zwangere vrouwen:
- bloedgroep
- resusfactor
- irregulaire antistoffen
De kans op het ontstaan van hyperbilirubinemie is verhoogd bij (zie tabel 9):
- bloedgroepantagonisme en andere hemolytische aandoeningen, zoals deficiëntie van glucose-6-fosfaat-dehydrogenase (G6PD) en sferocytose
- randprematuriteit (35-37 weken zwangerschapsduur)
- bloeduitstortingen of cefaal hematoom
- Oost-Aziatische afkomst
- groot gewichtsverlies door onvoldoende voedselinname
|
Soort risicosituatie
|
Risicogrootte |
||
|---|---|---|---|
|
Hoge voorafkans |
Matig verhoogde voorafkans | Lage voorafkans | |
|
Termijn |
|
|
|
|
Genetische factoren |
|
|
|
|
Zwangerschapsduur |
|
|
|
|
Symptomen |
|
||
|
Voeding kind |
|
|
|
|
Afkomst |
|
|
|
|
Geslacht kind |
|
||
|
Maternale leeftijd |
|
||
|
TSB |
|
|
|
|
Risicosituaties voor het ontwikkelen van ernstige hyperbilirubinemie bij pasgeborenen geboren na een zwangerschapsduur van > 35 weken G6PD = glucose-6-fosfaatdehydrogenase; TSB = totale serumconcentratie bilirubine * Kinderen met een donkere huidskleur hebben weliswaar een lagere voorafkans om hyperbilirubinemie te ontwikkelen, maar een donkere huidskleur maakt het ook moeilijker om icterus bij hen te onderkennen. Uit de hyperbilirubinemie-registratie van het Nederlands Signaleringscentrum Kindergeneeskunde blijkt dat kinderen met een niet-westerse migratieachtergrond onvertegenwoordigd zijn. Zij hebben een hogere voorafkans op het ontwikkelen van een ernstige hyperbilirubinemie |
|||
Diagnostiek hyperbilirubinemie 24h tot 3 weken
Naar Samenvatting ›Bepalingen
- totale serumconcentratie bilirubine (TSB)
Indicatie
Schat > 24 uur en < 3 weken na de geboorte in of de zuigeling een pathologische icterus heeft:
- weeg de algemene toestand van de zuigeling mee, zoals voedselinname, mictie en defecatie, gewichtscurve en temperatuur
- schat de mate van icterus in:
- vooral bij kunstlicht en bij kinderen met een donkere huid is dit lastig; bepaal daarom bij twijfel de totale serumconcentratie bilirubine (TSB)
- bij icterus die < 24 uur na de geboorte ontstaat, is er geen indicatie voor bepaling van de TSB: verwijs dan naar de kinderarts
Achtergronden bij de bepalingen
De bilirubineconcentratie wordt in het algemeen spectrofotometrisch bepaald in bloed dat verkregen is door een hielprik.
Referentiewaarden
De afkapwaarden zijn zodanig vastgesteld dat er geen risico ontstaat op neurologische stoornissen, gehoorstoornissen en cognitieve stoornissen. Voor de afkapwaarden voor de TSB, zie figuur 4. Houd bij de afkapwaarden rekening met de mate van risico dat de baby heeft (zie tabel 10).
|
Risicogroep |
Definitie |
|---|---|
|
Laag risico |
|
|
Matig risico |
|
|
Hoog risico |
|
|
Risicofactoren
|
|
Verder beleid
Het beleid is afhankelijk van de hoogte van de TSB en het risicoprofiel. Overleg zo nodig met de kinderarts, of raadpleeg de website babyzietgeel.nl.
Diagnostiek hyperbilirubinemie > 3 weken
Naar Samenvatting ›Bepalingen
- totale serumconcentratie bilirubine (TSB)
- serumconcentratie geconjugeerde bilirubine
Indicatie
Indien een zuigeling > 3 weken na de geboorte nog geel ziet, heeft de huisarts 2 mogelijkheden:
- verwijzen naar de kinderarts
- bepaling van de totale serumconcentratie bilirubine (TSB) en van de serumconcentratie geconjugeerde bilirubine
Achtergrondinformatie bij de bepalingen
Zie Diagnostiek hyperbilirubinemie 24h tot 3 weken.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van bilirubine.
Verder beleid
Verwijs bij een verhoogde geconjugeerde hyperbilirubinemie binnen 2 werkdagen naar de kinderarts.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Neonatale icterus op het probleemgeoriënteerd aanvraagformulier.
K. Hart-Vaatstelsel
Naar Samenvatting ›Stabiele angina pectoris
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in 2020 ten opzichte van de versie uit 2006. De aanpassingen zijn gebaseerd op de NHG-Standaard Stabiele angina pectoris (2019).
Belangrijkste wijzigingen
Naar Samenvatting ›Bepaal bij patiënten met klachten van stabiele angina pectoris:
- lipidenprofiel
- glucose
- eGFR
- albumine-creatinineratio in urine
Inleiding
Naar Samenvatting ›Bij angina pectoris zijn er pijn- of andere klachten op de borst die worden veroorzaakt door voorbijgaande ischemie van het myocard. De angina pectoris wordt stabiel genoemd als het klachtenpatroon gedurende langere tijd herhaaldelijk optreedt bij dezelfde mate van inspanning.
Zie voor informatie over epidemiologie en pathofysiologie: NHG-Standaard Stabiele angina pectoris.
Risico-inventarisatie cardiovasculair risicomanagment
Naar Samenvatting ›Bepalingen
- lipidenprofiel:
- totaalcholesterol
- HDL-cholesterol
- LDL-cholesterol
- triglyceriden
- totaalcholesterol-HDL-cholesterolratio
- glucose
- eGFR + creatinine
- albumine-creatinineratio (ACR) in urine
Indicatie
Bij alle patiënten met klachten van stabiele angina pectoris
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Zie Cardiovasculair risicomanagement (lipidenprofiel), Diabetes mellitus type 2 (glucose) en Nieraandoeningen (eGFR + creatinine en albumine-creatinineratio (ACR) in urine).
Bij vermoeden van anemie en/of schildklierfunctiestoornis
Naar Samenvatting ›Bepalingen
- Hb
- TSH:
- indien afwijkend: vrij T4
Indicatie
Anemie en schildklierfunctiestoornissen kunnen angina pectoris uitlokken. Net als bij tachycardie dienen Hb en TSH te worden bepaald bij vermoeden van:
- anemie
- hyperthyreoïde
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Zie Anemie (Hb) en Schildklieraandoeningen (TSH).
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing. Bij het regionale overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- afspraken over wie de cardiovasculaire risico-inventarisatie uitvoert: huisarts of cardioloog?
Vermelding op probleemgeoriënteerd laboratoriumformulier
Naar Samenvatting ›Zie Stabiele angina pectoris op het probleemgeoriënteerd aanvraagformulier.
Atriumfibrilleren
Naar Samenvatting ›Dit hoofdstuk is in 2024 geactualiseerd en vervangt de vorige versie uit 2017. De aanpassingen zijn gebaseerd op de NHG-Standaard Atriumfibrilleren (2023).
Belangrijkste wijzigingen
Naar Samenvatting ›De bepaling van het (NT-pro-)BNP bij patiënten met atriumfibrilleren en een vermoeden van hartfalen is vervallen.
Inleiding
Naar Samenvatting ›Bij atriumfibrilleren is het hartritme volledig onregelmatig en meestal versneld. De diagnose wordt gesteld op basis van een kenmerkend ecg-beeld. Atriumfibrilleren is vaak een uiting van andere (cardiovasculaire) problematiek en moet niet worden gezien als een geïsoleerde aandoening. Voor informatie over de epidemiologie en pathofysiologie: zie de NHG-Standaard Atriumfibrilleren.
Ter opsporing van andere oorzaak of comorbiditeit
Naar Samenvatting ›Bepalingen
- Hb
- TSH
- Glucose
- Lipidenspectrum
- Albumine-creatinineratio (ACR) in urine
Indicatie
- Bepaal glucose, Hb en TSH ter uitsluiting van een andere oorzaak voor de klachten en eventuele comorbiditeit.
- Atriumfibrilleren is soms het enige symptoom van hyperthyreoïdie. Anemie kan een uitlokkende factor voor atriumfibrilleren zijn. Diabetes mellitus is een veelvoorkomende comorbiditeit met belangrijke consequenties voor het verdere beleid.
- Het lipidenspectrum en de albumine-creatinineratio worden meebepaald zodat er een cardiovasculair risicoprofiel kan worden opgesteld.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
| Hb | Zie Anemie |
| TSH | Zie Schildklieraandoeningen |
| Glucose | Zie Diabetes mellitus type 2 |
| Lipidenspectrum | Zie Cardiovasculair risicomanagement |
Bij aanvang van behandeling met orale anticoagulantia
Naar Samenvatting ›Bepalingen
eGFR + creatinine
Indicatie
Bepaal bij aanvang van orale anticoagulantia de nierfunctie, tenzij deze < 3 maanden bepaald is.
Achtergrondinformatie bij de bepalingen
Het laboratorium schat de nierfunctie (glomerulaire filtratiesnelheid) aan de hand van de formule van de Chronic Kidney Disease Epidemiology Collaboration (CKD-EPI). Deze formule schat de nierfunctie voor volwassen patiënten met een gemiddelde spiermassa voor hun geslacht en leeftijd bij min of meer stabiele nierfunctie. Zie voor meer informatie Nieraandoeningen.
Referentiewaarden
Zie de referentiewaarden tabel voor de afkapwaarde van de eGFR en creatinine. Deze waarde is gebaseerd op de G-Standaard die is verwerkt in de huisartsinformatiesystemen en wijkt derhalve af van de waarde genoemd in Nieraandoeningen.
Verder beleid
- Behandel patiënten met atriumfibrilleren met een DOAC of VKA. Zie voor middelen, doseringen, interacties en contra-indicaties de NHG-Standaard Atriumfibrilleren. Voor een DOAC kan een dosisaanpassing nodig zijn bij een verminderde nierfunctie.
- Controleer bij gebruik van een DOAC jaarlijks de eGFR.
Bij aanvang en jaarlijkse controle van behandeling met digoxine
Naar Samenvatting ›Bepalingen
- eGFR + creatinine
- kalium
Indicatie
- Bij aanvang van behandeling met digoxine.
- Bij jaarlijkse controle van behandeling met digoxine.
Achtergrondinformatie bij de bepalingen
Bij een verminderde nierfunctie (eGFR < 50 ml/min/1,73m2) is er een verhoogd risico op toxiciteit van digoxine. Bij een verlaagde kaliumconcentratie is de gevoeligheid van het hartweefsel voor digoxine verhoogd.
Zie verder Nieraandoeningen.
Referentiewaarden
Zie de referentiewaarden tabel voor de afkapwaarden van eGFR en creatinine en de referentiewaarden van het kalium. De eGFR-waarde is gebaseerd op de G-Standaard die is verwerkt in de huisartsinformatiesystemen en wijkt derhalve af van de waarde genoemd in het hoofdstuk Nieraandoeningen.
Verder beleid
Bij een eGFR < 50 ml/min zijn de oplaad- en onderhoudsdoseringen van digoxine lager.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Atriumfibrilleren op het probleemgeoriënteerd aanvraagformulier.
Cardiovasculair risicomanagement
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in 2019 ten opzichte van de versie uit 2012. De aanpassingen zijn gebaseerd op de Multidisciplinaire richtlijn Cardiovasculair risicomanagement (MDR CVRM) (NHG/NIV/NVVC, 2018) en de NHG-Standaard Cardiovasculair risicomanagement uit 2019.
Belangrijkste wijzigingen
Naar Samenvatting ›- Bij de risico-inventarisatie wordt geadviseerd bij alle patiënten het totale lipidenspectrum te bepalen.
- Het lipidenspectrum hoeft niet meer nuchter bepaald te worden.
- Geadviseerd wordt om bij de risico-inventarisatie naast de eGFR ook de albumine-creatinineratio (ACR) in urine te bepalen.
- Bij de start en controle van behandeling met een RAS-remmer en/of een diureticum wordt geadviseerd naast het kaliumgehalte en de eGFR ook het natriumgehalte te bepalen.
- Het is mogelijk om het non-HDL-cholesterol (= totaal-cholesterol minus HDL-cholesterol) te bepalen in plaats van het LDL-cholesterol.
Inleiding
Naar Samenvatting ›In 2018 is de Multidisciplinaire richtlijn Cardiovasculair risicomanagement verschenen (NHG/NIV/NVVC 2018), die tevens als NHG-Standaard geldt (zie MDR/NHG Standaard Cardiovasculair risicomanagement). In deze herziene richtlijn worden de indicaties voor (medicamenteuze) behandeling bepaald op grond van het individuele 10-jaars mortaliteitsrisico ten gevolge van hart- en vaatziekten (HVZ).
Risico wordt gedefinieerd als percentage kans op sterfte door HVZ in 10 jaar aan de hand van de SCORE- risicotabel:
- zeer hoog risico: ≥ 10% kans
- hoog risico: 5-9% kans
- laag tot matig risico: < 5% kans
Voor een deel van de patiënten is een risicocategorie aan te wijzen zonder dat hun risico kwantitatief geschat hoeft te worden met een risicoscore. Voorbeelden zijn patiënten met:
- reeds bestaande hart- en vaatziekten
- diabetes mellitus en daarmee gepaard gaande orgaanschade
- ernstige chronische nierschade
- extreem verhoogde risicofactoren
Bij andere patiënten kan na inventarisatie van het cardiovasculaire risicoprofiel het individuele 10-jaarsrisico op cardiovasculaire mortaliteit en morbiditeit worden geschat met de nieuwe risicotabel op basis van Europese gegevens (SCORE).
- De drempelwaarde voor medicamenteuze behandeling ligt volgens de richtlijn bij 10% kans op cardiovasculaire mortaliteit in 10 jaar.
- Bij een risico tussen de 5 en de 10% wordt medicamenteuze behandeling overwogen.
De beslissing om medicamenteus te behandelen hangt onder andere af van 2 factoren:
- het risico op ziekte als gevolg van hart- en vaatziekten, dat sterk kan variëren bij vergelijkbare sterfterisico’s (zie SCORE-risicotabel)
- de mate waarin effect van leefstijlveranderingen te verwachten is
Voor verdere en gedetailleerdere informatie, zie de integrale tekst van de CVRM-richtlijn (zie MDR/NHG-Standaard Cardiovasculair risicomanagement).
Laboratoriumdiagnostiek is in het kader van CVRM aangewezen ten behoeve van de risico-inventarisatie, de diagnostiek, de medicamenteuze behandeling en de controle daarvan.
Vetstofwisselingsstoornissen vallen buiten het kader van CVRM en vragen hun eigen aanpak. Dit betreffen onder andere familiaire hypercholesterolemie en hypertriglyceridemie (triglyceriden > 10 mmol/l).
Indien bij volwassenen het totale cholesterol > 8,0 mmol/l en/of het LDL-cholesterol > 5,0 mmol/l is en secundaire oorzaken zijn uitgesloten, is er mogelijk sprake van familiaire hypercholesterolemie (FH). Voor gedetailleerde informatie over het beleid bij vermoeden van FH, zie het NHG-Standpunt Diagnostiek en behandeling van familiaire hypercholesterolemie [Walma 2006].
Risico-inventarisatie
Naar Samenvatting ›Bepalingen
- lipidenspectrum
- totaalcholesterol
- HDL-cholesterol
- LDL-cholesterol
- triglyceriden
- totaalcholesterol-HDL-cholesterolratio
- glucose
- eGFR + creatinine
- albumine-creatinineratio (ACR) in urine
Indicatie
Schat het risico op hart- en vaatziekten bij een vermoeden van een verhoogd risico, bijvoorbeeld bij:
- belaste familieanamnese voor premature hart- en vaatziekten:
- hart- en vaatziekte bij eerstegraads mannelijk familielid ≤ 55 jaar
- hart- en vaatziekte bij eerstegraads vrouwelijk familielid ≤ 65 jaar
- obesitas
- vermoeden van erfelijke dyslipidemie
- bekende aanwezige risicofactoren, zoals
- roken
- verhoogde bloeddruk
- verhoogd cholesterol
- patiënten met jicht, reumatoïde artritis of artritis psoriasis
- patiënten die worden of zijn behandeld tegen kanker
- bekende aanwezige risicoverhogende comorbiditeit, zoals COPD
Zie af van systematische schatting van het risico op hart- en vaatziekten bij:
- mannen < 40 jaar zonder bekende risicofactoren
- vrouwen < 50 jaar zonder bekende risicofactoren
Achtergrondinformatie bij de bepalingen
Lipidenspectrum
Bij een inventarisatie van het risico hoeft de patiënt voor de bloedafname niet nuchter te zijn [Nordestgaard 2016]. Overweeg wel een nuchter lipidenspectrum te bepalen wanneer de niet-nuchtere plasmatriglyceridenwaarde > 5 mmol/l is.
Lipiden
De geschiktste ‘lipiden-maat’ om het risico op HVZ te schatten bij personen die nog geen klinische manifestatie hebben van hart- en vaatziekten, is de totaalcholesterol-HDL-cholesterolratio: Met deze ratio worden de tegengestelde effecten van LDL-cholesterol (risicoverhogend) en HDL-cholesterol (risicoverlagend) op het ontstaan van HVZ in 1 risicoschatter uitgedrukt. Een verhoogd totaalcholesterol is een belangrijke risicofactor voor HVZ, terwijl een hoog HDL-cholesterol juist de kans op HVZ verlaagt. De biologische variatie binnen een individu is gemiddeld 6-8%. Deze variatie wordt nog versterkt door de analytische variatie (circa 3% voor totaalcholesterol). In het algemeen is 1 bepaling voldoende informatief voor een risicoschatting van HVZ. Fysieke stress in de vorm van (acute) ernstige aandoeningen, zoals een myocardinfarct of een operatie verlaagt het cholesterol met 10 tot 20%. In deze gevallen dient een wachttijd van 3 maanden voor bloedafname te worden aangehouden om een betrouwbare waarde te verkrijgen.
Triglyceriden
Hypertriglyceridemie is een significante onafhankelijke risicofactor voor hart- en vaatziekten, maar de associatie is veel minder sterk dan bij hypercholesterolemie. Het risico op hart- en vaatziekten is sterker geassocieerd met een gematigde dan met een zeer ernstige hypertriglyceridemie (> 10 mmol/l).
Laag HDL-cholesterol
Laag HDL-cholesterol wordt onafhankelijk geassocieerd met een hoger risico op hart- en vaatziekten.
- Een HDL-cholesterol-spiegel < 1,0 mmol/l bij mannen en < 1,2 mmol/l bij vrouwen kan worden gezien als een marker voor verhoogd risico.
- Zeer lage HDL-cholesterol-plasmaspiegels (< 0,60 mmol/l) kunnen, wanneer er geen zeer hoge triglyceridenspiegel is, worden veroorzaakt door een onderliggende stoornis in de metabolisatie van HDL-cholesterol.
Glucose
Patiënten met diabetes mellitus hebben een risico op HVZ, dat aanzienlijk hoger is dan patiënten zonder diabetes mellitus van dezelfde leeftijd en geslacht.
eGFR
Een afnemende geschatte glomerulaire filtratiesnelheid is een belangrijk teken van een geleidelijk toenemende risico op hart- en vaatziekten gerelateerde mortaliteit, beginnend bij < 60 ml/min/1,73 m2 en geleidelijk oplopend tot een ongeveer 3-voudig risico bij patiënten met waarden van 15 ml/min/1,73 m2.
Eindstadium nierfalen is geassocieerd met een zeer hoog risico op hart- en vaatziekten. Een verminderd vermogen om afvalstoffen via de nieren te klaren wordt frequent veroorzaakt door diabetes mellitus en atherosclerose.
Albumine-creatinineratio (ACR) in urine
Onafhankelijk van eGFR is verhoogde uitscheiding van albumine in de urine ook geassocieerd met hart- en vaatziekten mortaliteitsrisico; de RR is ≈2,5 bij personen met een ernstig verhoogde albuminurie (albumine-creatinineratio > 30 mg/mmol).
Referentiewaarden
Zie Diabetes mellitus type 2 (glucose), Nieraandoeningen (eGFR + creatinine en albumine-creatinineratio (ACR) in urine) en de referentiewaarden tabel voor de referentiewaarden van Lipidenspectrum.
Verder beleid
Lipidenspectrum
Gebruik de totaalcholesterol-HDL-cholesterolratio voor de risicoschatting conform de MDR CVRM en NHG-Standaard Cardiovasculair risicomanagement. Als de totaalcholesterol-HDL-cholesterolratio blijkt te resulteren in een 10-jaarsrisico op, of zeer dicht in de buurt van de behandelgrens, verdient het aanbeveling deze bepalingen 1 keer te herhalen met een interval van minstens 1 week.
Glucose
Patiënten met diabetes mellitus hebben een (zeer) sterk verhoogd cardiovasculair risico: leefstijladvisering en (vaak) medicamenteuze behandeling is aangewezen conform de MDR CVRM en de NHG-Standaard Cardiovasculair risicomanagement.
Chronische nierschade (eGFR en ACR)
Patiënten met matige en ernstige chronische nierschade hebben een (zeer) sterk verhoogd cardiovasculair risico: leefstijladvisering en (vaak) medicamenteuze behandeling is aangewezen. Bij lichte chronische nierschade wordt geadviseerd een risicoschatting te doen; zie hiervoor de MDR CVRM en de NHG-Standaard Cardiovasculair risicomanagement.
Herhaling schatting
Herhaal de schatting van het risico op hart- en vaatziekten, bijvoorbeeld elke 5 jaar, of vaker indien het geschatte risico dichtbij een behandelgrens ligt.
Bij aanvang medicamenteuze behandeling
Naar Samenvatting ›Bepalingen
- LDL-cholesterol
- eGFR + creatinine
- natrium
- kalium
Indicatie
- Bij de start van cholesterolverlagende behandeling wordt aanbevolen om, indien nog niet bekend, het LDL-gehalte te bepalen om een uitgangswaarde te hebben.
- Controleer bij aanvang van behandeling met een RAS-remmer en/of een diureticum de nierfunctie (eGFR + creatinine), natrium en kalium. Bepaal eGFR, natrium en kalium na 2 weken opnieuw bij afwijkende waardes en bij een combinatie van een RAS-remmer en een diureticum.
- Serumcreatinekinase (CK) bepalen voor de start van de statinetherapie is alleen zinvol bij:
- een voorgeschiedenis of familieanamnese met een erfelijke spierafwijking
- eerdere spiertoxiciteit bij gebruik van statines of fibraten
- Het is aan te raden om voorafgaand aan de statinetherapie ALAT te bepalen bij alcoholmisbruik of bekende leverfunctiestoornissen om een uitgangswaarde van de leverfunctie te hebben en zo de leverfunctie te kunnen monitoren tijdens medicatiegebruik.
Uniformering laboratoriumbepalingen bij RAS-remmers en diuretica
Een relevant deel van de ongeplande ziekenhuisopnamen blijkt het gevolg te zijn van geneesmiddelbijwerkingen. Dit blijkt onder meer uit de in 2009 gepubliceerde resultaten van 2 observationele onderzoeken naar ziekenhuisopnamen ten gevolge van geneesmiddelbijwerkingen [VWS 2009]:
- Integrated Primary Care Information (IPCI)
- Hospital Admissions Related to Medication (HARM)
Deze resultaten zijn bevestigd in later onderzoek: Eindrapport vervolgonderzoek medicatieveiligheid [Erasmusmc/NIVEL/Radboudumc/PHARMO 2017].
Een deel van deze geneesmiddelgerelateerde ziekenhuisopnames blijkt gerelateerd te zijn aan achteruitgang van nierfunctie of afwijkende natrium- en kaliumspiegels.
- Anticoagulantia, trombocytenaggregatieremmers en NSAID’s gaven het frequentste aanleiding tot een potentieel vermijdbare bijwerking (gastro-intestinale en andere bloeding) (84 van de 367 gevallen).
- Diuretica en RAS-remmers gaven in 30 (van de 367 potentieel vermijdbare) gevallen aanleiding tot elektrolytstoornissen of dehydratie.
Deze potentieel vermijdbare ziekenhuisopnamen worden vooral op hogere leeftijd gezien: 66% van bovenstaande ziekenhuisopnamen had betrekking op patiënten > 80 jaar.
Termijn laboratoriumbepalingen
Verschillende NHG-Standaarden (zoals Hartfalen en Cardiovasculair risicomanagement) gaven in het verleden verschillende aanbevelingen over de gewenste termijn van de laboratoriumbepalingen bij start en gebruik van RAS-remmers en diuretica. Om het aantal potentieel vermijdbare bijwerkingen en geneesmiddelgerelateerde ziekenhuisopnamen terug te dringen, is daarom een beperkte set van laboratoriumcontroles met een acceptabel aantal prikmomenten vastgesteld:
- natrium
- kalium
- nierfunctie (eGFR)
- aantal prikmomenten: bij aanvang medicatie en jaarlijks
Achtergrondinformatie bij de bepalingen
LDL-cholesterol
Een deel van de laboratoria gebruikt een directe LDL-cholesterolbepaling, een ander deel bepaalt LDL-cholesterol níet rechtstreeks; zij berekenen het met de formule van Friedewald:
LDL-cholesterol = totaalcholesterol – HDL-cholesterol – 0,45 × triglyceridenconcentratie
De formule van Friedewald is alleen geldig bij een triglyceridengehalte < 4,5 mmol/l. Boven de 4,5 mmol/l kan de LDL met een andere formule berekend worden. Vergelijkbare problemen kunnen ontstaan wanneer de LDL-cholesterol laag is (< ∼1,3 mmol/l). Rechtstreekse methoden zijn minder gevoelig voor plasmatriglyceridespiegels.
Kalium
Hypokaliëmie kan wijzen op hyperaldosteronisme. In een eerstelijnsonderzoek onder hypertensiepatiënten uit Singapore waren de sensitiviteit en specificiteit van een kaliumwaarde van minder dan 3,5 mmol/l voor het diagnosticeren van primair hyperaldosteronisme (prevalentie 5%) respectievelijk 38% en 94% [Erasmusmc/NIVEL/Radboudumc/PHARMO 2017].
Aangezien de prevalentie van hyperaldosteronisme 5% bedraagt, is de negatief voorspellende waarde 97% en de positief voorspellende waarde 28%. Dit betekent dat een normale kaliumwaarde wél gebruikt kan worden om de ziekte uit te sluiten, maar een kaliumwaarde van < 3,5 mmol/l niet gebruikt kan worden om primair hyperaldosteronisme aan te tonen.
Natrium
Achtergrondinformatie over de natriumbepaling wordt beschreven in het hoofdstuk Delier.
eGFR + creatinine
Zie hoofdstuk Nieraandoeningen.
Non-HDL-cholesterol
Gebruik van non-HDL-cholesterol (non-HDL-cholesterol = totaalcholesterol minus HDL-cholesterol) is een alternatief voor het gebruik van het LDL-cholesterol en heeft een aantal praktische voordelen, bijvoorbeeld dat het ook bruikbaar is bij een hoog triglyceridengehalte.
In grote populaties is de verdeling gemiddeld als volgt.
- LDL-cholesterol 1,8 mmol/l komt gemiddeld overeen met non-HDL-cholesterol 2,6 mmol/l
- LDL-cholesterol 2,6 mmol/l komt gemiddeld overeen met non-HDL-cholesterol 3,4 mmol/l
Streef- en referentiewaarden
Naar Samenvatting ›Zie Nieraandoeningen en de referentiewaarden tabel voor de referentiewaarden van LDL-cholesterol, Natrium en Kalium.
Verder beleid
Herhaal de controle op indicatie, bijvoorbeeld elke 3 maanden, bijvoorbeeld bij:
- ernstige nierfunctiestoornis (< 30 ml/min/1,73 m2)
- instabiel hartfalen
- kwetsbare ouderen
- in het verleden nierfunctie- of elektrolytenafwijkingen bij gebruik van deze medicatie
LDL-cholesterol (statines)
- Start bij patiënten met hart- en vaatziekten ≤ 70 jaar intensieve lipidenverlaging indien het LDL-C ≥ 1,8 mmol/l is.
- Start bij patiënten zonder eerdere hart- en vaatziekten ≤ 70 jaar, maar met een zeer hoog of hoog cardiovasculair risico en/of met diabetes en/of chronische nierschade, met een statine indien het LDL-C ≥ 2,6 mmol/l is.
Nierfunctiedaling (ACE-remmer/ARB)
- Indien eGFR > 30 tot 59 ml/min/1,73 m2: enige daling van de eGFR na de start met RAS-remmers is normaal. Daling van de eGFR met 20% van de uitgangswaarde, met 30 ml/min als ondergrens is acceptabel.
- Indien eGFR 15-29 ml/min: halveer de dosis en controleer de eGFR na 2 weken.
- Indien eGFR < 15 ml/min: stop de RAS-remmer en/of het diureticum en controleer de eGFR na 2 weken.
- Consulteer of verwijs naar een internist-nefroloog bij aanhoudende lage waardes van de eGFR (< 30 ml/min).
Nierfunctiedaling (spironolacton)
- eGFR 15 tot 44 ml/min: halveer de dosis en controleer de eGFR na 2 weken.
- eGFR < 15 ml/min: stop de spironolacton en controleer de eGFR na 2 weken.
- Consulteer of verwijs naar een internist-nefroloog bij aanhoudende lage waardes van de eGFR (< 30 ml/min) of daling van de nierfunctie > 20 %.
Hyperkaliëmie
- Kalium ≤ 5,5 mmol/l: er is geen verdere actie vereist
- Kalium > 5,5 mmol/l: halveer de dosis ACE-remmer/ARB en/of spironolacton en controleer het kalium na twee weken.
- Kalium > 6,0 mmol/l: stop de ACE-remmer/ARB en/of spironolacton en controleer het kalium na twee weken. Overleg zo nodig met de internist.
Hypokaliëmie
Verhoog de dosering van een eventuele ACE-remmer of ARB, voeg een spironolacton toe en/of geef kalium- en magnesiumsupplementen (hypokaliëmie gaat hand in hand met hypomagnesiëmie, maar treedt eerder op).
Normo- of hypovolemische hyponatriëmie
Verlaag de dosering of stop het diureticum zo mogelijk, overweeg bij patiënten met (ernstig) hartfalen vochtbeperking en/of het advies meer zout te eten.
Controle (medicamenteuze) behandeling
Naar Samenvatting ›Bepalingen
- LDL-cholesterol
- eGFR + creatinine
- natrium
- kalium
- albumine-creatinineratio (ACR) in urine
- glucose
Indicatie
- Na start van behandeling met statines wordt driemaandelijks het LDL gecontroleerd en de medicatie geëvalueerd tot de streefwaarde bereikt is. Als de streefwaarde bereikt is, wordt het beleid (medicamenteus en niet-medicamenteus) jaarlijks geëvalueerd. Controle van het LDL-cholesterol is dan alleen nodig bij LDL-verhogende aandoeningen (vooral hypothyreoïdie en familiaire hypercholesterolemie) [Loh 2000].
- Bepaling van CK en ALAT in het beloop van statinetherapie is alleen geïndiceerd bij vermoeden van toxiciteit, ernstige spierklachten of verdenking leverfalen.
- Controleer bij gebruik van een RAS -remmer en/of diureticum jaarlijks eGFR + creatinine, natrium en kalium. Herhaal de controle op indicatie vaker, bijvoorbeeld bij een ernstige nierfunctiestoornis (< 30 ml/min), instabiel hartfalen, kwetsbare ouderen of in het verleden nierfunctiedaling of elektrolytenafwijkingen bij gebruik van deze medicatie.
- Omdat patiënten met een verhoogd risico op HVZ een verhoogde kans hebben op diabetes mellitus, wordt aanbevolen eens per drie jaar de bloedglucose te bepalen. Bepaal dan tevens de ACR.
Achtergrondinformatie, streef- en referentiewaarden bij de bepalingen en verder beleid
Zie Bij aanvang medicamenteuze behandeling (LDL-cholesterol, natrium en kalium), Nieraandoeningen (eGFR + creatinine en albumine-creatinineratio (ACR) in de urine) en Diabetes mellitus type 2 (glucose)
(Dreigende) dehydratie
Naar Samenvatting ›Bepalingen
- eGFR + creatinine
- natrium
- kalium
Indicatie
Patiënten met multimorbiditeit (vooral hartfalen en chronische nierschade) die ACE-remmers, ARB’s, diuretica en/of NSAID’s gebruiken, hebben een verhoogd risico op dehydratie bij intercurrente infecties. De huisarts kan een van de volgende interventies overwegen bij (dreigende) dehydratie (bij hoge koorts, fors braken of diarree):
- controle van eGFR, natrium en kalium
- de patiënt adviseren de medicatie tijdelijk te halveren of stoppen (zie Verder beleid)
Achtergrondinformatie en streef- en referentiewaarden bij de bepalingen
Zie Nieraandoeningen (eGFR + creatinine) en Bij aanvang medicamenteuze behandeling (Natrium en kalium).
Verder beleid
Het beleid is afhankelijk van het klinisch beeld en de laboratoriumuitslagen.
Overweeg:
- tijdelijk de dosering van ACE-remmer/ARB/spironolacton te halveren en (overige) diuretica te staken (patiënten zonder hartfalen)
- tijdelijk de dosering van de ACE-remmer/ARB/diuretica te halveren (patiënten met hartfalen)
- bij gebruik van NSAID’s: in ieder geval tijdelijk, zo mogelijk geheel te staken
Diagnostiek familiaire hypercholesterolemie
Naar Samenvatting ›Bepalingen
- lipidenspectrum (totaalcholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden)
- glucose
- TSH
- ALAT
Indicatie
Er is een vermoeden van een familiaire hypercholesterolemie (FH) bij patiënten met:
- LDL-cholesterolwaarde > 5,0 mmol/l
- totaal-cholesterolwaarde > 8,0 mmol/l [Loh 2000]
Daarnaast kan er (ook bij lagere cholesterolwaarden) sprake zijn van FH bij patiënten met:
- HVZ < 60e levensjaar
- arcus lipoides < 45e levensjaar
- peesxanthomen en bij een eerstegraads familielid met HVZ < 60e levensjaar
Bij vermoeden van een FH wordt geadviseerd ter bepaling van het FH-risicoprofiel het lipidenspectrum te bepalen (voor zover niet al eerder gebeurd, zie Bij aanvang medicamenteuze behandeling).
Bij een risicoscore volgens de risicokaart op familiaire hypercholesterolemie van ≥ 6 (zie voor bepalen van de risicoscore het NHG-Standpunt Diagnostiek en behandeling van familiaire hypercholesterolemie) wordt geadviseerd ter uitsluiting van secundaire vormen van hyperlipidemie, het glucosegehalte, de TSH en het ALAT te bepalen [Walma 2008, Seiler 2004].
Achtergrondinformatie en referentiewaarden bij de bepalingen
Zie Bij aanvang medicamenteuze behandeling (lipidenspectrum), Diabetes mellitus type 2 (glucose), Schildklieraandoeningen (TSH) en Leveraandoeningen (ALAT).
Verder beleid
Zijn secundaire vormen van hyperlipidemie uitgesloten, dan komt de patiënt in aanmerking voor DNA-diagnostiek.
Behandel op grond van risicoschatting zoals vermeld in het NHG-Standpunt Diagnostiek en behandeling van familiaire hypercholesterolemie.
Bespreekpunten voor regionaal overleg
Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- bepalen LDL-gehalte of non-HDL-cholesterol
- afspraken binnen de zorggroep
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Cardiovasculair risicomanagement op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›K49.01 CVRM
K86 Essentiële hypertensie zonder orgaanbeschadiging
K87 Hypertensie met orgaanbeschadiging/secundaire hypertensie
K92 Andere ziekte(n) perifere arteriën
T93 Vetstofwisselingsstoornis(sen)
Diepe veneuze trombose en longembolie
Naar Samenvatting ›Dit hoofdstuk is in 2024 geactualiseerd en vervangt de vorige versie uit 2017. De aanpassingen zijn gebaseerd op de NHG-Standaard Diepveneuze trombose en longembolie (2023).
Belangrijkste wijzigingen
Naar Samenvatting ›- Gebruik voor het uitsluiten van een longembolie de nieuwe beslisregel het YEARS-algoritme in combinatie met een negatieve D-dimeerbepaling.
- De afkapwaarde van de D-dimeer is anders voor de Eerstelijnsbeslisregel DVT dan voor het YEARS-algoritme longembolie.
- Het gebruik van een ‘point of care’-test (POCT) voor een D-dimeerbepaling wordt niet aanbevolen, tenzij de uitvoering aan strikte randvoorwaarden voldoet.
Inleiding
Naar Samenvatting ›De incidentie van diepe veneuze trombose (DVT) in de huisartsenpraktijk bedraagt 0,5-1,5 per 1000 patiënten per jaar en is bij vrouwen hoger dan bij mannen. De incidentie van longembolie in de huisartsenpraktijk is ongeveer 0,2 per 1000 patiënten per jaar (zie NHG-Standaard Diepveneuze trombose en longembolie). De incidentie van zowel DVT als longembolie stijgen met de leeftijd. Bij ongeveer 2 van de 10 patiënten met een vermoedelijke DVT wordt die diagnose ook daadwerkelijk gesteld en bij 1 van de 8 patiënten met een vermoedelijke longembolie wordt uiteindelijk die diagnose gesteld.
Op grond van anamnese en lichamelijk onderzoek zijn de diagnoses DVT en longembolie niet met zekerheid te stellen. Bij een groot deel van de patiënten is een VTE met grote waarschijnlijkheid uit te sluiten met behulp van een beslisregel en een D-dimeerbepaling (zie tabel 11 voor de Eerstelijnsbeslisregel DVT en tabel 12 voor het YEARS-algoritme longembolie risicoscore). De huisarts hoeft deze patiënten niet te verwijzen. De overige patiënten verwijst de huisarts voor beeldvormend onderzoek.
Zie voor meer informatie over epidemiologie en pathofysiologie de NHG-Standaard Diepveneuze trombose en longembolie.
| 1. Mannelijk geslacht | 1 |
| 2. Gebruik systemische oestrogenen* | 1 |
| 3. Aanwezigheid maligniteit | 1 |
| 4. Operatie ondergaan in de laatste maand | 1 |
| 5. Afwezigheid van trauma dat zwelling in kuit verklaart | 1 |
| 6. Uitgezette venen van het been | 1 |
| 7. Verschil maximale kuitomvang ≥ 3 cm | 2 |
Score ≤ 3: niet verhoogd, bepaal D-dimeer NB. Beslisregel niet gebruiken bij zwangeren/kraamperiode, klachten > 30 dagen en patiënten die al antistolling gebruiken | |
* Hieronder vallen: combinatiepreparaten met oestrogeen en progestageen: de pil, vaginale ring, pleister of prikpil. Methodes met alleen progestagenen (behalve de prikpil) en hormoonspiraal vallen hier buiten.
| 1. Klinische tekenen van trombosebeen* | 1 |
| 2. Hemoptöe | 1 |
| 3. Longembolie meest waarschijnlijke diagnose | 1 |
0 YEARS-items: bepaal D-dimeer, afkapwaarde D-dimeer 1000 ng/ml (1,0 mg/L) NB. Algoritme niet gebruiken bij zwangeren/kraamperiode, klachten > 30 dagen en patiënten die al antistolling gebruiken. | |
* Huid: kleurverschil en oedeem, uitgezette venen bij liggende een patiënt, drukpijn over het verloop van een vene of diep in de kuit, kuitomvang.
Diagnostiek diepveneuze trombose en longembolie
Naar Samenvatting ›Bepalingen
D-dimeer
Indicatie
- Verricht een D-dimeertest alleen na het doorlopen van de bijbehorende beslisregel.
- Verricht een D-dimeertest bij vermoeden van een DVT en een score van de Eerstelijnsbeslisregel DVT van ≤ 3.
- Verricht een D-dimeertest bij vermoeden van een longembolie, na doorlopen van het YEARS-algoritme longembolie risicoscore. De afkapwaarde van de D-dimeertest is afhankelijk van de score van het YEARS-algoritme.
- Bepaal de D-dimeer dezelfde dag (cito).
- Bepaal ook eGFR + creatinine (tenzij < 3 maanden geleden bepaald) met het oog op eventuele vervolgdiagnostiek en behandeling. Zie Bij aanvang van behandeling met orale anticoagulantia.
Achtergrondinformatie bij de bepalingen
D-dimeer is een product dat zich vormt bij de afbraak van fibrine. Dit gebeurt vroeg in het trombotische proces, dat altijd wordt gevolgd door een fibrinolytisch proces. Activatie van het fibrinolytische systeem, waarbij D-dimeren vrijkomen, treedt niet alleen op bij trombo-embolieën, maar ook bij ontstekingen en maligniteiten. De bepaling ervan kan gebeuren middels een laboratoriumbepaling of met een ‘point of care’-test.
Laboratoriumbepaling
Er is een groot aantal tests beschikbaar om D-dimeren te meten. Over het algemeen zijn de klassieke ELISA-tests sensitiever dan de latex-agglutinatietests, maar de uitvoering van de ELISA duurt 2 tot 4 uur. De laatste jaren zijn er ook ‘snelle’ ELISA’s ontwikkeld. Omdat het testprincipe niet gelijk is voor alle bepalingen en omdat gebruik wordt gemaakt van verschillende D-dimeerantilichamen, kunnen de testuitslagen niet zonder meer worden vergeleken. Laboratoria hanteren over het algemeen wel dezelfde afkapwaarde.
Uit een systematische review blijkt dat Vidas (een ‘snelle’ ELISA) een hoge sensitiviteit heeft voor het aantonen van DVT: 96% (95%-BI 0,90-1,00) en van longembolie: 95% (95%-BI 0,83-1,00). De specificiteit bedraagt voor DVT 0,44 (95%-BI 0,32-0,55) en voor longembolie 0,39 (95%-BI 0,28-0,51). Dit komt overeen met de testeigenschappen van de klassieke ELISA. De sensitiviteit en specificiteit van de latex-agglutinatietest (Tina-quant) bedragen respectievelijk 0,85 (95%-BI 0,74-0,95) en 0,66 (95%-BI 0,55-0,78) voor DVT en voor longembolie 0,89 (95%-BI 0,81-0,98) en 0,45 (95%-BI 0,36-0,53) Het is van belang dat het laboratorium kiest voor een klinisch gevalideerde test, waarbij de testeigenschappen van de gebruikte test vermeld dienen te worden.
‘Point of care’-testen (POCT)
Een kwalitatieve POCT die met vingerprik en zonder verdere apparatuur kon worden uitgevoerd, is vanwege kwaliteitsproblemen niet meer beschikbaar. Op dit moment zijn er verschillende nieuwe generatie POCT beschikbaar voor een D-dimeerbepaling. Enkele hiervan lijken het analytisch goed te doen in vergelijking met een laboratorium D-dimeer, en hebben daarmee potentie. Er is op dit moment echter geen klinisch validatieonderzoek in de eerste lijn. De huidige POCT voor D-dimeerbepaling zijn op de markt toegelaten, maar gebruik in de huisartsensetting is alleen mogelijk als aan de voorwaarden voldaan wordt van de NHG-Richtlijn Point of care testing (POCT) in de huisartsenzorg. De NHG-Standaard Diepveneuze trombose en longembolie beveelt het gebruik van een POCT voor D-dimeer niet aan voor de diagnostiek van een DVT of longembolie, tenzij hier regionale afspraken over zijn gemaakt met een eerstelijnslaboratorium en dit onder voorwaarden (training, kwaliteitscontroles, klinisch chemicus betrokken) plaatsvindt.
Bij de interpretatie van de D-dimeerbepaling kunnen diverse aandoeningen of omstandigheden tot een fout-positieve of fout-negatieve uitslag leiden:
- Een ontsteking, maligniteit, zwangerschap en kraamperiode, recent trauma, recente operatie of grote hematomen kunnen oorzaken zijn van een fout-positieve uitslag.
- De duur van de D-dimeerstijging na een DVT is beperkt. De D-dimeerconcentratie daalt mogelijk al binnen vijftien à twintig dagen na het ontstaan van symptomen.
- De plaats en uitgebreidheid van de trombus hebben invloed op de sensitiviteit van de D-dimeerbepaling. De sensitiviteit voor een proximale DVT is hoger dan voor kuitvenentrombose.
- De D-dimeerconcentratie daalt na behandeling met heparine of laagmoleculairgewichtheparine.
- Vitamine-K-antagonisten kunnen de D-dimeerconcentratie verlagen.
- Gezien de schaarste aan gegevens over de betrouwbaarheid van de D-dimeerbepaling bij mensen met een vermoedelijk recidiverende DVT, is het onduidelijk wat bij hen de waarde is van de test.
Referentiewaarden
Zie de referentiewaarden tabel voor de afkapwaarde van de D-dimeer.
Een deel van de laboratoria rapporteert leeftijdsafhankelijk referentiewaarden. Laboratoria gebruiken verschillende apparatuur (met verschillende methoden) voor de bepaling, dit heeft ook invloed op de interpretatie van het resultaat. In de tweede lijn wordt wisselend gebruik gemaakt van leeftijdsafhankelijke referentiewaarden. De NHG-Standaard Diepveneuze trombose en longembolie adviseert de huisarts geen gebruik te maken van een leeftijdsafhankelijke afkapwaarde, vanwege onvoldoende bewijs dat dit beter is dan de huidige afkapwaarde en gebrek aan eerstelijnsonderzoek.
Verder beleid
- De verantwoordelijkheid voor het interpreteren van de D-dimeeruitslag is voorbehouden aan de huisarts, omdat voor DVT en longembolie verschillende beslisregels worden gebruikt.
- Een DVT is voldoende uitgesloten bij een score 3 of lager én D-dimeer negatief (< 500 ng/ml of 0,5 mg/L).
- Verwijs bij vermoeden van een DVT voor een 2-puntscompressie-echografie:
- bij een score van ≤ 3 bij de Eerstelijnsbeslisregel DVT én D-dimeer ≥ 500 ng/ml of 0,5 mg/L
- bij een score van ≥ 4 bij de Eerstelijnsbeslisregel DVT
- Een longembolie is voldoende uitgesloten als:
- geen YEARS-item en D-dimeer < 1000 ng (< 1,0 mg/L)
- 1-3 YEARS-items en D-dimeer < 500 ng/ml (< 0,5 mg/L)
- Verwijs bij een vermoeden van een longembolie direct naar een internist of longarts voor beeldvormend onderzoek als:
- geen YEARS-item en D-dimeer ≥ 1000 ng/ml (≥ 1,0 mg/L)
- 1-3 YEARS-items en D-dimeer ≥ 500 ng/ml (≥ 0,5 mg/L)
Bij aanvang van behandeling met orale anticoagulantia
Naar Samenvatting ›Bepalingen
eGFR + creatinine
Indicatie
Bepaal bij aanvang van orale anticoagulantia de nierfunctie, tenzij deze < 3 maanden geleden bepaald is.
Achtergrondinformatie bij de bepaling
Zie voor meer informatie Nieraandoeningen.
Referentiewaarden
Zie de referentiewaarden tabel voor de afkapwaarde van de eGFR. Deze waarde is gebaseerd op de G-Standaard die is verwerkt in de huisartsinformatiesystemen en wijkt derhalve af van de waarde genoemd in Nieraandoeningen.
Verder beleid
- Behandel patiënten met een DVT met een DOAC of VKA om een longembolie of uitbreiding van de trombose te voorkomen. Zie voor middelen, doseringen, interacties en contra-indicaties de NHG-Standaard Diepveneuze trombose en longembolie. Voor een DOAC kan een dosisaanpassing nodig zijn bij een verminderde nierfunctie.
- Controleer bij langdurig gebruik van DOAC’s jaarlijks de eGFR.
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- de combinatie van de beslisregels en D-dimeerbepaling bij de diagnostiek van DVT en longembolie (met welk doel en op welk tijdstip vraagt de huisarts een D-dimeerbepaling aan);
- welke D-dimeertest gebruikt het laboratorium en wat zijn daarvan de testeigenschappen (vooral met het oog op de kans op fout-negatieve uitslagen);
- beschikbaarheid van de D-dimeerbepaling: afnametijden, wachttijden voor de uitslagen;
- afspraken over tijdige berichtgeving en bereikbaarheid van de aanvrager;
- interpretatie van de uitslag (combinatie van beslisregel en testuitslag, wanneer verwijzen);
- ‘point of care’-test;
- ondersteuningsmogelijkheden door het laboratorium (bijvoorbeeld scholing).
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Diepveneuze trombose en longembolie op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›K94 Thrombophlebitis/flebotrombose
K96 Longembolie/longinfarct
R01 Pijn toegeschreven aan de luchtwegen
R02 Dyspneu/benauwdheid toegeschreven aan de luchtwegen
L14 Been/dijbeen symptomen/klachten
Hartfalen
Naar Samenvatting ›Dit hoofdstuk is in 2021 geactualiseerd en vervangt de vorige versie uit 2012. De aanpassingen zijn gebaseerd op versie 4.0 van de NHG-Standaard Hartfalen (2021).
Belangrijkste wijzigingen
Naar Samenvatting ›- Bepaal bij de diagnostiek naar niet-acuut hartfalen, zelfs bij een lage verdenking, het (NTpro-)BNP.
- Gebruik de afkapwaarden van het (NT-pro-)BNP voor het bepalen van het beleid. Gebruik dus niet de referentiewaarden van het laboratorium.
- Bepaal bij de start en controle van behandeling met een RAS-remmer, diureticum en/of aldosteronantagonist behalve het kaliumgehalte en de eGFR ook het natriumgehalte.
Inleiding
Naar Samenvatting ›Hartfalen is een klinisch syndroom met klachten, zoals kortademigheid, verminderde inspanningstolerantie en vocht vasthouden. Hartfalen ontstaat door structurele of functionele afwijkingen van het hart, waarbij de pompfunctie van het hart is verminderd of alleen met verhoogde intracardiale druk kan worden gehandhaafd. Het is een veelvoorkomend en in betekenis toenemend gezondheidsprobleem, dat wordt veroorzaakt door de vergrijzing van de bevolking en door verbeterde overlevingskansen van patiënten met andere cardiovasculaire aandoeningen. Daarnaast is er in de afgelopen jaren grote vooruitgang geboekt in de behandeling van hartfalen, waardoor de prognose is verbeterd. Zie voor meer informatie over de pathofysiologie en epidemiologie de NHG-Standaard Hartfalen.
Diagnostiek hartfalen
Naar Samenvatting ›Bepalingen
Het b-type natriuretisch peptide (BNP) of N-terminaal pro-BNP (NT-pro-BNP)
Indicatie
Vermoeden van niet-acuut hartfalen op basis van anamnese en lichamelijk onderzoek
Achtergrondinformatie bij bepalingen
Naast een mechanische functie heeft het hart ook een endocriene functie. De cardiomyocyten van met name het linker ventrikel produceren het hormoon BNP als reactie op een toegenomen wandspanning bij een verhoogde ventriculaire vullingsdruk. Het fysiologisch inactieve afsplitsingsproduct NT-pro-BNP wordt op dat moment ook in de circulatie uitgescheiden.
BNP heeft een antihypertensieve en antihypervolemische werking. Het zorgt voor een verhoogde uitscheiding van natrium in de urine, waardoor ook de diurese wordt verhoogd. Daarnaast zorgt het BNP voor vasodilatatie en het heeft een remmende werking op het renine-angiotensinealdosteronsysteem en op het sympatisch zenuwstelsel. BNP verdwijnt uit de circulatie door klaring via de nieren en door intravasale proteolyse. NT-pro-BNP wordt voornamelijk via de nieren geklaard.
Naast hartfalen kunnen ook andere cardiale en niet-cardiale condities leiden tot verhoogde bloedspiegels van het (NT-pro-)BNP. Dit zijn bijvoorbeeld atriumfibrilleren (of andere ritmestoornissen), hoge leeftijd, ernstige infectie, COPD, pulmonale hypertensie, linkerventrikelhypertrofie en levercirrose. Bij een gestoorde nierfunctie is met name het NT-pro-BNP verhoogd. Obesitas, West-Afrikaanse of Afro-Caribische oorsprong, behandeling met diuretica, ACEremmers, bètablokkers, ARB’s of aldosteronantagonisten kunnen leiden tot lagere bloedspiegels van het (NT-pro-)BNP. Daarnaast hebben mannen gemiddeld lagere bloedspiegels dan vrouwen.
BNP en NT-pro-BNP worden in de huisartsenpraktijk gebruikt om hartfalen uit te sluiten of waarschijnlijker te maken. Er wordt vooral belang gehecht aan zo weinig mogelijk fout-negatieve testuitslagen. De voorafkans op hartfalen voor een patiënt die bij de huisarts komt met klachten passend bij hartfalen ligt rond de 30%.
Sommige laboratoria geven de waarde voor BNP en NT-pro-BNP weer in pg/mL (of (n)g/L), andere laboratoria geven de waarde weer in pmol/L. Ook hanteren veel laboratoria hun eigen regionale referentiewaarden, die niet overeenkomen met de afkapwaarden in de richtlijnen. Dit komt omdat de referentiewaarden in de laboratoria worden bepaald op basis van een combinatie van de (NTpro-)BNP-waarden van naar het ziekenhuis verwezen patiënten (meestal acute kortademigheid met vermoeden hartfalen) en van patiënten uit de eerste lijn met klachten passend bij hartfalen (meestal chronische kortademigheid).
Uit praktisch oogpunt is in de NHG-Standaard Hartfalen voor BNP voor een afkappunt van 35 pg/mL en voor NT-pro-BNP van 125 pg/mL gekozen. Deze afkappunten werden ook in de vorige versie van de NHG-Standaard Hartfalen en in de richtlijn van de European Society of Cardiology (ESC-richtlijn)6 gehanteerd. Met deze lage afkapwaarde is de negatief voorspellende waarde hoog, en zullen weinig patiënten met hartfalen worden gemist.
Afkapwaarden
Zie de referentiewaarden tabel voor de afkapwaarden van BNP en NT-pro-BNP.
Verder beleid
Een normaal ecg in combinatie met een normaal (NT-pro-)BNP sluit hartfalen nagenoeg uit.
Verwijs, indien mogelijk en wenselijk, een patiënt met een verhoogd (NT-pro-)BNP voor echocardiografie.
Vervolgdiagnostiek naar onderliggende oorzaak en comorbiditeit
Naar Samenvatting ›Bepalingen
- Glucose
- Hb
- TSH
Indicatie
Opsporing mogelijk onderliggende oorzaak en comorbiditeit hartfalen
Achtergrondinformatie bij de bepalingen en referentiewaarden en verder beleid
Zie Diabetes mellitus type 2 (Glucose), Anemie (Hb) en Schildklieraandoeningen (TSH).
Controle medicamenteuze behandeling
Naar Samenvatting ›Bepalingen
- eGFR + creatinine
- Kalium
- Natrium
Indicatie
Indien de huisarts zelf de medicamenteuze behandeling opstart en controleert wordt laboratoriumcontrole verricht:
- Voor aanvang van behandeling met een RAS-remmer, diureticum en/of
- aldosteronantagonist. Indien recente waarden bekend zijn, kan dit achterwege blijven.
- Circa 1 tot 2 weken na aanvang en na aanpassing van de dosering van een diureticum, RASremmer of aldosteronantagonist.
- Als de patiënt de maximaal verdragen dosering van de medicatie heeft bereikt: na 3 en
- vervolgens na 6 maanden.
- Bij stabiel hartfalen: jaarlijks.
- Op indicatie vaker (bijvoorbeeld elke 3 maanden) bij: instabiel hartfalen, een ernstige nierfunctiestoornis (< 30 mL/min/1,73 m2), kwetsbare ouderen of in het verleden nierfunctiedaling of elektrolytenafwijkingen bij gebruik van deze medicatie.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Nieraandoeningen (eGFR + creatinine) de referentiewaarden tabel voor de referentiewaarden van Natrium en Kalium.
Verder beleid
Nierfunctiedaling
- Na het starten of ophogen van een RAS-remmer:
- eGFR 30 tot 60 mL/min/1,73 m2: enige daling van de eGFR na de start met RASremmers is normaal. Een daling van 20% van de uitgangswaarde met een ondergrens van 30 mL/min/1,73 m2 is acceptabel.
- eGFR 15 tot 30 mL/min/1,73 m2: halveer de dosis en controleer de eGFR na 2 weken.
- eGFR < 15 mL/min/1,73 m2: stop de RAS-remmer en controleer de eGFR na 2 weken.
- Consulteer of verwijs naar een cardioloog of internist-nefroloog bij aanhoudende lage waardes van de eGFR (< 30 mL/min/1,73 m2).
- Na starten of ophogen van een aldosteronantagonist:
- eGFR 15 tot 44 mL/min/1,73 m2: halveer de dosis en controleer de eGFR na 2 weken.
- eGFR < 15 mL/min/1,73 m2: stop de aldosteronantagonist en controleer de eGFR na 2 weken.
- Consulteer of verwijs naar een cardioloog of internist-nefroloog bij aanhoudende lage waardes van de eGFR (< 30 mL/min/1,73 m2).
Hyperkaliëmie
- Overweeg de kaliumbepaling te herhalen. De waarde kan namelijk verhoogd zijn als gevolg van geleverde spierkracht tijdens de bloedafname.
- Adviseer kaliumbevattende voedingsmiddelen (bijvoorbeeld zoutvervangende producten) of supplementen te staken.
- Kalium < 5,5 mmol/L: deze waarde is acceptabel; controleer het kalium na 2 weken om verdere stijging van het kalium uit te sluiten.
- Kalium ≥ 5,5 en < 6,0 mmol/L:
1. Indien de patiënt triamtereen of amiloride (sterk kaliumsparende diuretica) gebruikt: stop deze en controleer het kalium na 2 weken. Ga naar stap 2 als de patiënt geen triamtereen of amiloride gebruikt.
2. Indien de patiënt een aldosteronantagonist (spironolacton, eplerenon) gebruikt: halveer de dosering en controleer het kalium na 2 weken. Ga naar stap 3 als de patiënt geen aldosteronantagonist gebruikt.
3. Halveer de dosering van een RAS-remmer en controleer het kalium na 2 weken.
4. Overleg met de cardioloog of internist-nefroloog indien het kalium niet daalt. - Kalium > 6,0 mmol/L: stop de aldosteronantagonist en/of RAS-remmer en overleg met de cardioloog of internist-nefroloog over het vervolgbeleid.
Hypokaliëmie
- Kalium ≥ 3,0 mmol/L en < 3,5 mmol/L: verhoog indien mogelijk de dosering van een RAS160 remmer en/of voeg een aldosteronantagonist toe en/of geef kaliumsupplementen. Controleer het kalium na 2 weken.
- Kalium < 3,0 mmol/l: overleg met de cardioloog of internist-nefroloog.
Hyponatriëmie
Overleg zo nodig met de cardioloog of internist-nefroloog over het beleid met betrekking tot diuretica, zoutinname en eventuele vochtbeperking.
Vermoeden van dehydratie
Naar Samenvatting ›Bepalingen
- eGFR + creatine
- Natrium
- Kalium
Indicatie
Overweeg diagnostiek naar eventuele dehydratie bij patiënten met hartfalen, die ACE-remmers, ARB’s, diuretica en/of NSAID’s gebruiken, met een intercurrente infectie (bijvoorbeeld hoge koorts, fors braken, diarree).
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Nieraandoeningen (eGFR + creatinine) de referentiewaarden tabel voor de referentiewaarden van Natrium en Kalium.
Verder beleid
Het beleid is afhankelijk van het klinisch beeld en eventuele laboratoriumuitslagen.
- Overweeg tijdelijk de RAS-remmer en/of aldosteronantagonist te halveren, en het diureticum te halveren (bij tevens chronische nierschade) of te staken.
- Bij gebruik NSAID’s: staak deze in ieder geval tijdelijk en zo mogelijk geheel.
Bespreekpunten voor regionaal overleg
Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing. Mogelijke aandachtspunten voor het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium:
- Welke eenheid (pg/mL of pmol/L) wordt gebruikt voor de weergave van het (NT-pro)-BNP?
- Het gebruik van de afkapwaarden voor (NT-pro-)BNP uit de NHG-Standaard Hartfalen in plaats van de referentiewaarden van het laboratorium.
- De informatie die vanuit het laboratorium wordt meegegeven over de relevante afkapwaarden.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Hartfalen op het probleemgeoriënteerd aanvraagformulier.
L. Bewegingsapparaat
Naar Samenvatting ›Artritis
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in oktober 2018 ten opzichte van de versie uit 2009. De aanpassingen zijn gebaseerd op de 1e herziening in 2017 van de NHG-Standaard Artritis.
Belangrijkste wijzigingen
Naar Samenvatting ›Laboratoriumbepalingen (BSE, CRP, reumafactor, anti-CCP-test) bij een vermoeden van reumatoïde artritis worden niet langer aanbevolen
Inleiding
Naar Samenvatting ›Jichtartritis
Een jichtartritis is een steriele inflammatoire gewrichtsaandoening, die vaak recidiveert en die beschouwd wordt als een systemische, metabole aandoening. Jichtartritis maakt deel uit van de kristalartropathieën, een verzamelnaam voor aandoeningen die het gevolg zijn van intra-articulaire vorming en neerslag van kristallen. In het geval van jichtartritis gaat het om natriumuraatkristallen. Meestal manifesteert jicht zich als een acute monoartritis en soms als een (sub)acute oligoartritis. Minder frequent uit de ziekte zich door de vorming van kristaldepots in de onderhuid (tophi).
Reumatoïde artritis (RA)
Reumatoïde artritis (RA) is een systemische inflammatoire gewrichtsaandoening.
- Een chronische steriele ontsteking van de synovia veroorzaakt pijn in en zwelling van de gewrichten en beïnvloedt de hoeveelheid en samenstelling van de synoviale vloeistof.
- De ontsteking leidt tot verdikking van de synoviale membraan en kan deze schade aan het gewrichtskraakbeen en het onderliggende bot geven (erosies).
RA berust op een auto-immuunproces waarvan de oorzaak onbekend is. De diagnose RA wordt vooral op klinische gronden gesteld. De huisarts ziet vaak patiënten met gewrichtsklachten, maar er is zelden sprake van RA.
Laboratoriumonderzoek door de huisarts kan RA onvoldoende aantonen of uitsluiten bij een vermoeden van RA en wordt daarom niet aanbevolen: tests zoals de bepaling van BSE, CRP, reumafactoren (RF, verzamelnaam van een groep autoantistoffen gericht tegen lichaamseigen IgG-antistoffen) of een test op antistoffen tegen gecitrullineerd cyclisch peptide (anti-cyclic citrullinated peptide: anti-CCP).
BSE- en CRP-bepaling door de huisarts bevelen we om de volgende redenen niet aan.
- Verhoging wijst wel in de richting van een inflammatoire oorzaak van de gewrichtsklachten, maar normale waarden sluiten een actieve ontsteking van een gewricht niet uit.
- De bezinking is bij RA in het algemeen pas verhoogd als diverse grotere gewrichten ontstoken zijn.
Bepaling van de reumafactor (RF) door de huisarts bevelen we om de volgende redenen niet aan.
- Bepaling van de reumafactor (RF) is ondanks de naam niet specifiek voor RA.
- Reumafactoren komen ook in de normale populatie voor en bij een grote verscheidenheid aan ziektebeelden zoals virale infecties, chronische bacteriële infecties, myelomen, lymfomen, en veel auto-immuunbindweefselziektes.
- Bij juveniele RA is slechts 10% van de patiënten positief, bij volwassenen stijgt dit tot 50%.
- Bij een voorafkans van 1% op RA is de voorspellende waarde van een positieve test op RA 14%, wat betekent dat 6 van de 7 testuitslagen fout-positief zijn.
- Belangrijk is te beseffen dat de helft van de RA-patiënten géén reumafactoren in het bloed heeft.
- Ook het vervolgen van de RF-titer heeft voor RA-patiënten weinig waarde aangezien de titer slecht correleert met ziekteactiviteit.
Een anti-CCP-test door de huisarts bevelen we om de volgende redenen niet aan.
- De helft van de RA-patiënten heeft geen antistoffen tegen gecitrullineerd cyclisch peptide (anti-CCP) in het bloed.
- In tegenstelling tot de RF hebben anti-CCP een hoge specificiteit, maar een relatief lage sensitiviteit voor RA (tussen de 50 en 70%). Daarom is deze test ongeschikt als screeningsinstrument.
- Bij een voorafkans van 1% op RA is de positief voorspellende waarde van de anti-CCP-test 9-19%, wat betekent dat 8 tot 9 van de 10 testuitslagen fout-positief zijn.
- De aanwezigheid van anti-CCP is niet afhankelijk van geslacht, leeftijd of duur van de ziekte, en kan zelfs aan de klinische verschijnselen voorafgaan.
- De anti-CCP-titer correleert met andere serologische parameters voor ziekteactiviteit.
Verwijzen
Een sterk vermoeden op basis van anamnese en lichamelijk onderzoek is al voldoende om de patiënt te verwijzen. Voor meer informatie over jicht en RA: zie NHG-Standaard Artritis.
Diagnostiek jichtartritis
Naar Samenvatting ›Bepalingen
Urinezuur
Indicatie
Bij twijfel over het bestaan van een jichtartritis is de bepaling van het urinezuurgehalte in het bloed geïndiceerd. De urinezuurspiegel hoeft niet, maar mag wel gedurende de artritisaanval worden bepaald.
- Bij jichtartritis is er in circa 95% van de gevallen sprake van een verhoogd urinezuurgehalte. Bij een patiënt met artritis maakt een normaal urinezuurgehalte een jichtdiagnose daarom onwaarschijnlijk.
- Een verhoogd urinezuurgehalte heeft een sterke voorspellende waarde voor de diagnose, zeker in samenhang met een aantal andere patiëntkenmerken.
Andere bepalingen
Voor het aantonen of uitsluiten van jichtartritis zijn andere bepalingen dan die van urinezuur niet zinvol, wel voor beleid:
- andere bepalingen kunnen nodig zijn om een cardiovasculair risicoprofiel op te stellen (zie Verder beleid en NHG-Standaard Cardiovasculair risicomanagement);
- andere bepalingen kunnen invloed hebben op het voorschrijven van medicatie (bijvoorbeeld nierfunctie).
Achtergrondinformatie bij de bepalingen
Als het urinezuurgehalte hoger is dan 0,35 mmol/l, spreekt men van hyperurikemie. Hyperurikemie is sterk geassocieerd met jichtartritis, maar hyperurikemie zonder jichtartritis komt veel vaker voor: de prevalentie is 5 tot 21% in de open populatie. Er bestaat een positieve correlatie tussen de hoogte van urinezuur en de incidentie van klinische jicht. De jaarlijkse incidentie van jichtartritis:
- 5% onder mannen met een gemiddeld urinezuurgehalte > 0,53 mmol/l
- 0,5% bij een urinezuurgehalte van 0,42-0,53 mmol/l
- 0,1% bij een urinezuurgehalte < 0,42 mmol/l
Bij een vermoeden van jichtartritis vanwege de symptomen is in de eerste lijn bij hyperurikemie de positief voorspellende waarde 78%. Bij normale urinezuurspiegels is de negatief voorspellende waarde 87%. Normale urinezuurspiegels komen bij jichtpatiënten dan ook weinig voor.
Afkapwaarde
Zie de referentiewaarden tabel voor de referentiewaarden van Urinezuur.
Verder beleid
De diagnose jicht is bij een patiënt met artritis onwaarschijnlijk bij een normaal urinezuurgehalte. Bij een verhoogd urinezuurgehalte is de diagnose jicht waarschijnlijker. De behandeling van jicht is medicamenteus met prednisolon, een NSAID of colchicine. Zie voor de details de NHG-Standaard Artritis.
Bij aanvang onderhoudsbehandeling jicht
Naar Samenvatting ›Bepalingen
- urinezuur
- eGFR + creatinine
Indicatie
Onderhoudsbehandeling (met allopurinol) bij jicht heeft als doelen:
- aanvallen van jichtartritis voorkomen
- gewrichtsschade voorkomen
- tophi doen verdwijnen
Om het effect van de medicamenteuze behandeling te volgen, is bepaling van het urinezuurgehalte bij het begin van de onderhoudsbehandeling geïndiceerd. Aangezien allopurinol renaal geklaard wordt, moet bij gebruik van allopurinol bij het begin van de behandeling en daarna jaarlijks de nierfunctie worden bepaald.
Bij een verminderde nierfunctie geldt een lagere maximale dosis allopurinol. Zie voor verdere details de NHG-Standaard Artritis.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Diagnostiek jichtartritis (Urinezuur) en Nieraandoeningen (eGFR + creatine).
Verder beleid
Als het urinezuurgehalte tijdens de diagnostische fase is bepaald, kan deze waarde dienen als uitgangswaarde. Daarna is het interval van bepaling vier weken, tot een bevredigend therapieresultaat (aanvaardbare aanvalsfrequentie en/of het verdwijnen van tophi) bereikt is. Een daling van het urinezuurgehalte is dan mogelijk zichtbaar. Een urinezuurgehalte van 0,35 mmol/l of lager kan hierbij als richtinggevend beschouwd worden.
De behandeling is met allopurinol en meestal levenslang. Zie voor de details de NHG-Standaard Artritis.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Artritis op het probleemgeoriënteerd aanvraagformulier.
P. Psychische problemen
Naar Samenvatting ›Delier
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd ten opzichte van de versie uit 2006. De aanpassingen zijn gebaseerd op de eerste herziening van de NHG-Standaard Delier uit 2014.
Belangrijkste wijzigingen
Naar Samenvatting ›In enkele gevallen (bijvoorbeeld bij een vermoedelijk insufficiënte voeding) is er een indicatie voor onderzoek naar vitamine B1-, vitamine B12- en foliumzuurtekort.
Inleiding
Naar Samenvatting ›Een delier wordt gekenmerkt door:
- bewustzijnsverandering met een aandachtstoornis;
- incoherent denken en/of desoriëntatie;
- ontstaan van de symptomen in korte tijd (uren tot dagen);
- fluctueren van de ernst van de symptomen gedurende het etmaal.
Een delier wordt uitgelokt door één of meer somatische aandoeningen. Dit hoofdstuk beschrijft de laboratoriumdiagnostiek bij een delier. Zie de NHG-Standaard Delier voor informatie over epidemiologie en pathofysiologie.
De urgentie en omvang van het aanvullend onderzoek bij een patiënt met een delier is mede afhankelijk van:
de mate van ziek zijn en onrust van de patiënt;
- de mogelijkheid om (hetero)anamnese en lichamelijk onderzoek goed en volledig uit te voeren en de bevindingen hierbij;
- de voorgeschiedenis en premorbide toestand van de patiënt;
- het tijdstip van de dag of nacht waarop de huisarts de patiënt ziet;
- de diagnostische mogelijkheden.
Ter opsporing van een behandelbare onderliggende aandoening
Naar Samenvatting ›Bepalingen
- glucose
- nitriettest (urinestick)
Indicatie
Bij alle patiënten met een (vermoedelijk) delier kan de huisarts direct ‘aan het bed’ de glucosespiegel bepalen en een nitriettest uitvoeren.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Diabetes mellitus type 2 (glucose) en Urineweginfecties (nitriet (urine)).
Verder beleid
Behandel de onderliggende aandoening en verricht eventueel vervolgdiagnostiek conform de desbetreffende NHG-Standaard. Als de uitkomsten van deze bepalingen onvoldoende verklaring bieden voor het delier, breid dan het onderzoek uit (zie Vervolgdiagnostiek naar een behandelbare onderliggende aandoening). Zonder klinische verschijnselen van een urineweginfectie moet bij oudere vrouwen – bij wie een asymptomatische bacteriurie vaak voorkomt – een positieve nitriettest niet zonder meer beschouwd worden als afdoende verklaring voor een delier.
Als het delier aanhoudt ondanks adequate behandeling van de onderliggende aandoening(en), neemt de noodzaak van verder aanvullend onderzoek toe. Er is niet altijd een afdoende verklaring te vinden voor het ontstaan van een delier.
Vervolgdiagnostiek naar een behandelbare onderliggende aandoening
Naar Samenvatting ›Bepalingen
- CRP (of BSE)
- Hb
- leukocyten
- eGFR
- ALAT
- TSH
- natrium
- kalium
- dipslide of urinesediment
Indicatie
Als de uitkomsten van de in Ter opsporing van een behandelbare onderliggende aandoening genoemde bepalingen (bloedglucosespiegel en nitriettest) onvoldoende verklaring bieden voor het delier, breid dan het onderzoek uit met BSE (of CRP), Hb, leukocyten, eGFR (creatinineklaring), ALAT, TSH, natrium, kalium en dipslide of urinesediment.
De bepalingen van CRP (of BSE), leukocyten, Hb, eGFR, ALAT en TSH dienen ter opsporing van respectievelijk infectieziekten, anemie, chronische nierschade, leveraandoeningen en schildklierfunctiestoornissen. Al deze factoren kunnen een delier veroorzaken.
- De bezinking (BSE) reageert traag op fysiologische veranderingen. Aan het begin van een ziekteproces duurt het enkele dagen voordat de eiwitconcentratie genoeg is gestegen om een verhoogde bezinking te krijgen. Dit in tegenstelling tot het CRP, dat binnen zes tot acht uur kan verdubbelen (en halveren). De keuze voor BSE of CRP hangt af van de duur van de verschijnselen en de snelheid waarmee het laboratorium het onderzoek kan verrichten (zie Algemeen onderzoek). Bij een recentelijk ontstaan delier kan, op grond van deze overwegingen, de voorkeur uitgaan naar bepaling van het CRP.
- Voor het aantonen van leveraandoeningen is bepaling van de ALAT het meest geschikt. Bepalingen van de gamma-glutamyltransferase (gamma-GT), de aspartaat-aminotransferase (ASAT) en de alkalische fosfatase (AF) zijn minder specifiek en worden daarom niet aanbevolen (zie Leveraandoeningen).
- Ook dehydratie kan een delier uitlokken. Vooral bij braken, diarree en/of gebruik van diuretica is bepaling van de natrium- en kaliumconcentratie geïndiceerd. Deze geven een indicatie van de verstoring van de vochtbalans.
- Een urineweginfectie is een veelvoorkomende oorzaak van een delier. Daarom wordt bij een negatieve nitriettest een dipslide ingezet of het urinesediment bepaald. Als alternatief voor de dipslide kan (vóór het starten van een behandeling) een urinekweek worden ingezet (zie Urineweginfecties). Echter, een asymptomatische bacteriurie komt vaak voor bij oudere vrouwen; ook zonder klinische verschijnselen moet bij hen een positieve nitriettest niet zonder meer beschouwd worden als afdoende verklaring voor het delier.
Achtergrondinformatie bij de bepalingen
- De testeigenschappen van de leukocytenbepaling in bloed voor het aantonen dan wel uitsluiten van infectieziekten zijn niet bekend.
- Natrium is door zijn concentratie van ongeveer 140 mmol/l het belangrijkste kation in het serum (het belangrijkste anion is chloor). De osmolaliteit van het serum volgt in de regel de natriumconcentratie. In combinatie met kalium kan deze bepaling een indicatie geven van de ernst van een eventuele verstoring van de vochtbalans.
- CRP (of BSE): zie Algemeen onderzoek.
- Hb: zie Anemie.
- eGFR (geschatte glomerulaire filtratiesnelheid) en kalium: zie Nieraandoeningen.
- ALAT: zie Leveraandoeningen.
- TSH: zie Schildklieraandoeningen.
- Dipslide (kweek) en urinesediment: zie Urineweginfecties.
Referentiewaarden
- Zie de referentiewaarden tabel voor de referentiewaarden van Leukocyten en Natrium.
- Zie verder Algemeen onderzoek (CRP (of BSE)), Nieraandoeningen (eGFR), Anemie (Hb), Leveraandoeningen (ALAT), Schildklieraandoeningen (TSH) en Urineweginfecties (Dipslide/urinesediment).
Verder beleid
Behandel de onderliggende aandoening en verricht eventueel vervolgdiagnostiek conform de betreffende NHG-Standaard. Als het delier aanhoudt ondanks adequate behandeling van de onderliggende aandoening(en), neemt de noodzaak van verder aanvullend onderzoek toe. Er is niet altijd een afdoende verklaring te vinden voor het ontstaan van een delier.
Bij bedlegerigheid of een maligniteit
Naar Samenvatting ›Bepalingen
calcium (gecorrigeerd voor albumine)
Indicatie
Hypercalciëmie kan (mede) oorzaak zijn van een delier. Vooral bij bedlegerige patiënten en bij patiënten met een (vermoedelijke) maligniteit is calciumbepaling relevant. Hypercalciëmie treedt op den duur op bij 5 - 30% van de maligniteiten (al dan niet met botmetastasen). Bij ouderen is plotselinge immobilisatie een belangrijke oorzaak van hypercalciëmie.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Houd bij de interpretatie van het totaalcalciumgehalte rekening met de binding van calcium aan eiwitten. Vooral bij verlaagde albuminewaarden, hetgeen bij de patiënten met een delier relatief frequent voorkomt, moet hiervoor gecorrigeerd worden; alternatief is bepaling van het geïoniseerde calcium.
Fysiologisch gezien is het geïoniseerde calcium het meest van belang. De concentratie van het geïoniseerde calcium wordt in het lichaam zo veel mogelijk constant gehouden en staat onder feedbackcontrole van het parathyroïdhormoon (PTH), 1,25-(OH)2 vitamine D3 (cholecalciferol) en calcitonine. Deze stoffen reguleren de (re)absorptie van calcium uit het bot, de niertubulus en de darm. De bepaling van geïoniseerd calcium is vooral van belang bij een verhoogd totaalcalcium, maar de mogelijkheid is niet overal beschikbaar en is in de praktijk lastig. De voorkeur gaat dan ook uit naar bepaling van het calcium, gecorrigeerd voor albumine.
Hypercalciëmie bij een patiënt met een maligniteit kan enerzijds het gevolg zijn van botresorptie door invasie van tumorcellen in het bot, maar kan anderzijds ook optreden als paraneoplastisch verschijnsel (als gevolg van tumorfactoren die de activiteit van osteoclasten stimuleren).
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Totaalcalcium.
Verder beleid
Behandel hypercalciëmie bij patiënten in de palliatieve fase conform de richtlijnen in het zakboekje Palliatieve zorg. Samenvattingen van symptoomrichtlijnen. Overleg in de overige gevallen met de (behandelend) internist.
Ter opsporing van intoxicaties door geneesmiddelen
Naar Samenvatting ›Bepalingen
Geneesmiddelenspiegels (oa. digoxine, lithium, fenytoïne, carbamazepine, valproïnezuur)
Indicatie
Bij gebruik van medicatie als digoxine, lithium en anti-epileptica (vooral fenytoïne, carbamazepine en valproïnezuur) is het zinvol spiegelbepalingen te verrichten. Wees erop verdacht dat bij ouderen deze medicatie ook bij therapeutische doses en normale bloedspiegels kunnen bijdragen aan de ontwikkeling van een delier.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Bij een vermoedelijk insufficiënte voeding
Naar Samenvatting ›Bepalingen
- vitamine B1
- vitamine B12
- foliumzuur
Indicatie
Een door alcohol en/of slechte voeding veroorzaakt thiamine (vitamine B1)-tekort kan leiden tot een ernstige geheugenstoornis (syndroom van Korsakov). In een deel van de gevallen volgt dit op een oogspierparese, nystagmus, ataxie, perifere sensorische polyneuropathie, verwardheid of sufheid (Wernicke-encephalopathie). Deze verschijnselen openbaren zich vooral bij een plotseling staken of drastisch verminderen van het alcoholgebruik.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Psychogeriatrie (Vitamine B1), Vitamine B12-deficiëntie (Vitamine B12) en Anemie (foliumzuur).
Verder beleid
Geef bij een vitamine-B1-tekort thiaminesuppletie conform de NHG-Standaard Problematisch alcoholgebruik. Thiaminesuppletie is ook geïndiceerd tijdens alcoholontwenning en bij patiënten met problematisch alcoholgebruik en (een vermoeden van) een insufficiënt dieet. Voor het beleid bij een vitamine B12- en/of foliumzuurtekort: zie de NHG-Standaard Anemie.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Delier op het probleemgeoriënteerd aanvraagformulier.
R. Luchtwegen
Naar Samenvatting ›Acute keelpijn
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in mei 2018 (herzien ten opzichte van de versie van 2012). De aanpassingen zijn gebaseerd op de derde herziening van de NHG-Standaard Acute keelpijn uit 2015.
Belangrijkste wijzigingen
De indicaties voor laboratoriumdiagnostiek bij acute keelpijn zijn aangescherpt.
Inleiding
Naar Samenvatting ›Onder acute keelpijn wordt keelpijn verstaan die korter dan veertien dagen bestaat. De oorzaak van acute keelpijn is meestal infectieus. Vermoedelijk is meestal een verkoudheidsvirus de verwekker en minder vaak een bacterie. Ongeveer 2% van de consulten bij de huisarts wegens acute keelpijn betreft mononucleosis infectiosa, veroorzaakt door het epstein-barrvirus (EBV). Deze infectie verloopt doorgaans mild en geneest vanzelf. Slechts in een kleine minderheid van de gevallen treedt een langdurig beloop op, waarbij vermoeidheid op de voorgrond staat.
Bacteriële verwekkers van acute keelpijn zijn vooral bètahemolytische streptokokken uit groep A, C of G. De betekenis van bacteriën die worden gedetecteerd op de tonsil bij de pathogenese van acute keelpijn, is niet geheel duidelijk. Zo komen bij patiënten met en zonder keelpijn dezelfde bacteriën (zoals Haemophilus influenzae) op de tonsil voor.
Zowel virale als bacteriële keelontstekingen genezen doorgaans spontaan binnen zeven tot tien dagen. Aanvullend onderzoek is dan ook meestal niet nodig. Indien de keelpijn na zeven dagen progressief is of na tien dagen niet is verminderd, is er een indicatie voor laboratoriumdiagnostiek (zie Ter uitsluiting van immunodeficiëntie of leukemie en Diagnostiek mononucleosis infectiosa).
De keelkweek, bepaling van de antistreptolysinetiter (AST) en de GAS-antigeendetectietest (‘streptest’) worden binnen de huisartsenpraktijk niet aanbevolen. De redenen hiervoor zijn dat de voorheen gevreesde niet-purulente complicaties van streptokokken uit groep A (GAS), zoals acuut reuma en glomerulonefritis, in Nederland vrijwel niet meer voorkomen en de ernst van roodvonk is afgenomen. Ook een peritonsillair abces (vaak door andere bacteriën dan GAS veroorzaakt) is zeldzaam, met een incidentie van 0,2% van alle consulten voor acute keelpijn. Antibiotica hebben bovendien weinig effect op de klachten en voorkomen een infiltraat vaak niet. De diagnostiek bij een patiënt met acute keelpijn dient dan ook niet om onderscheid te maken tussen een virale of bacteriële oorzaak, maar om ernstige oorzaken, zoals een infiltraat, abces of epiglottitis, klinisch te herkennen.
Een CRP-test wordt evenmin geadviseerd, omdat er geen bewijs is dat de uitslag hiervan patiënten onderscheidt voor wie antibiotica zinvol zijn.
Zie voor meer informatie over de epidemiologie en pathofysiologie de NHG-Standaard Acute keelpijn.
Ter uitsluiting van immunodeficiëntie of leukemie
Naar Samenvatting ›Bepalingen
- aantal leukocyten
- leukocytendifferentiatie
Indicatie
Verricht een leukocytentelling en -differentiatie om een mogelijke verklaring te vinden indien de klachten:
- verergeren 1 week na het ontstaan
- niet verminderen 2 weken na het ontstaan (bij forse klierzwelling, erosies of ulceraties bedraagt deze termijn 10 dagen)
Achtergrondinformatie bij de bepalingen
Bij een immunodeficiëntie of leukemie kunnen het aantal, de vorm en de functie van de leukocyten afwijken.
Bij een leukocytenaantal < 1 × 109/l is het risico op ernstige infecties en op een gecompliceerd beloop vergroot. De differentiatie kan aanwijzing geven over de aard van de stoornis.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Leukocyten en Differentiatie (> 15 jaar).
Verder beleid
Verwijs de patiënt bij vermoeden van immunodeficiëntie of leukemie (zie de NHG-Standaard Acute keelpijn).
Diagnostiek mononucleosis infectiosa
Naar Samenvatting ›Bepalingen
EBV-serologie
Indicatie
Verricht EBV-serologie om een mogelijke verklaring te vinden indien de klachten:
- verergeren 1 week na het ontstaan
- niet verminderen 2 weken na het ontstaan (bij forse klierzwelling, erosies of ulceraties is deze termijn 10 dagen)
Serologische diagnostiek binnen zeven dagen na het begin van de klachten is niet zinvol omdat een vroegere bepaling vaak fout-negatief is. Indien huisarts en patiënt binnen zeven dagen na het begin van de klachten mononucleosis infectiosa willen uitsluiten, kan overwogen worden om het aantal leukocyten met differentiatie te bepalen.
Als de patiënt om dit onderzoek vraagt, zijn exploratie van dit verzoek en voorlichting zinvol. Redenen om af te zien van dit onderzoek zijn het ontbreken van therapeutische consequenties bij een positieve uitslag, en het ontbreken van een verklaring van de klachten bij een negatieve uitslag: ook andere virussen kunnen soortgelijke beelden geven. Daarnaast kunnen er kosten voor de patiënt zijn. Daartegenover staan geruststelling bij een positieve uitslag, bijvoorbeeld in geval van langer bestaande grote klierzwellingen, of het kunnen geven van een verklaring voor een langdurig beloop (dat slechts bij een kleine minderheid voorkomt).
Achtergrondinformatie bij de bepalingen
EBV-VCA-IgG en EBV-VCA-IgM
Voor de diagnostiek van een EBV-infectie wordt meestal gebruikgemaakt van antistofbepaling tegen het viral capsid antigen (VCA). Bepalend voor de aanwezigheid van de antistoffen is het moment waarop ze gemeten worden (zie figuur 5). IgM-antistoffen worden tijdens de infectie vroeg gevormd en verdwijnen binnen 6 tot 12 weken. Hun aanwezigheid wijst in het algemeen op een recente infectie. IgG-antistoffen blijven levenslang aanwezig; hun aanwezigheid wijst op een recente of in het verleden doorgemaakte infectie.
Een Nederlands eerstelijnsonderzoek onderzocht de testeigenschappen van verschillende laboratoriumtests bij patiënten met klachten passend bij mononucleosis infectiosa (n = 679). De gouden standaard was de overeenkomst tussen de EBV-VCA-IgM-test na IgG-absorptie en de reactie van Paul Bunnell; bij afwijkingen hiervan hanteerde men als gouden standaard de aanwezigheid van anti-EA (early antigen) en EBV-EBNA-IgG na 2-4 weken en 6 maanden. Bij 92/679 (14%) van de patiënten werd de diagnose mononucleosis infectiosa gesteld. De EBV-VCA-IgM test beek de beste testeigenschappen te hebben: sensitiviteit 97,8% en specificiteit 100%, VW +100%, VW –99,7%.
EBV-VCA-IgM-antistoffen zijn soms ook positief bij de aanwezigheid van IgM-antistoffen voor CMV, Toxoplasma, rubella of hepatitis A. Bij een dergelijke polyclonale IgM-respons worden vooral IgM-antilichamen aantoonbaar tegen verschillende andere infectieuze agentia als gevolg van in het verleden doorgemaakte infectie zonder dat er een nieuw, specifiek contact was. Daardoor kan het onduidelijk zijn welk micro-organisme de klinische verschijnselen veroorzaakt. Vergelijking met vorige testresultaten of herhaling van serologisch onderzoek kan hierbij duidelijkheid geven.
EBV-EBNA-IgG
Sommige laboratoria doen eerst een anti-EBNA-test waarbij gekeken wordt naar aanwezigheid van antistoffen tegen het kernantigeen van het virus. Deze antistoffen zijn pas na 3-4 maanden aantoonbaar in het bloed. Aanwezigheid van EBV-VCA-IgM zonder aanwezigheid van EBNA-antistoffen wijst sterk op een acute EBV-infectie. De bepaling is dan ook vooral zinvol om een EBV-infectie in het recente verleden, dat wil zeggen korter dan 3-4 maanden geleden, te kunnen aantonen (zie figuur 5).
Leukocytendifferentiatie
De sensitiviteit en specificiteit van ≥ 10% reactieve lymfocyten voor mononucleosis infectiosa bedragen in de eerste lijn ongeveer 70% respectievelijk 95%. Bij een prevalentie van mononucleosis infectiosa van 2% bedraagt de positief voorspellende waarde 22% en de negatief voorspellende waarde 99,4%. Daarom is dit onderzoek geschikt om mononucleosis infectiosa uit te sluiten als er < 10% reactieve lymfocyten aanwezig zijn. De sensitiviteit daalt na de 1e ziekteweek. De aanwezigheid van reactieve lymfocyten kan behalve op mononucleosis infectiosa ook wijzen op een infectie met andere micro-organismen, bijvoorbeeld het cytomegalovirus.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van EBV.
Verder beleid
Aanwezigheid van EBV-VCA-IgM zonder aanwezigheid van EBNA-antistoffen wijst sterk op een acute EBV-infectie. De hoogte van antistoffenconcentraties en lymfocytenaantallen zijn geen maat voor de ernst van de ziekte of voor het ziektebeloop.
Geef bij mononucleosis infectiosa voorlichting over het gewoonlijk gunstige natuurlijke beloop. Zie hiervoor de NHG-Standaard Acute keelpijn.
Vermelding op probleemgeoriënteerd laboratoriumformulier
Naar Samenvatting ›Zie Acute keelpijn op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
R21 Symptomen/klachten keel
R72 Streptokokken-angina/roodvonk
R22 Symptomen/klachten tonsillen
R76 Acute tonsillitis/peritonsillair abces
Overgevoeligheid
Naar Samenvatting ›Dit hoofdstuk is in 2023 geactualiseerd en vervangt de vorige versie uit 2022. De aanpassingen zijn gebaseerd op de NHG-Standaard Voedselovergevoeligheid en coeliakie (2023).
Belangrijkste wijzigingen
Naar Samenvatting ›- Een positieve allergeenspecifieke IgE-test zonder anamnestische aanwijzingen voor een allergie wijst op sensibilisering, maar van een klinisch relevante allergie is dan geen sprake. Een negatieve IgE-test sluit een allergie niet uit.
- Onderzoek naar inhalatieallergenen bij kinderen met een vermoeden van astma wordt niet langer standaard uitgevoerd, maar alleen in de volgende gevallen:
- bij kinderen < 6 jaar in de diagnostische fase als er twijfel is over het in te stellen beleid
- bij kinderen ≥ 6 jaar in de beleidsfase kan een test worden overwogen :
- als de aanwijzingen voor een allergische oorzaak anamnestisch onduidelijk zijn
- als het kind ondanks behandeling met inhalatiecorticosteroïden (ICS) onvoldoende astmacontrole houdt
- Onderzoek naar inhalatieallergenen bij volwassenen met aanwijzingen voor astma wordt niet langer standaard uitgevoerd, maar alleen in de volgende gevallen:
- wanneer de anamnese voor een eventuele allergische oorzaak onduidelijk is
- bij onvoldoende astmacontrole ondanks medicatie (dus altijd vóór verwijzing naar de longarts)
Inleiding
Naar Samenvatting ›‘Overgevoeligheid’ is een overkoepelende term voor ongewenste, reproduceerbare reacties op specifieke stimuli.
Op basis van de mechanismen die allergische reacties op gang brengen en onderhouden, hanteert men de volgende indeling van overgevoeligheidsreacties (zie figuur 6):
- allergische of niet-allergische overgevoeligheidsreacties:
- allergie: de overgevoeligheidsreactie verloopt via een immunologisch proces; bekende allergische overgevoeligheidsreacties zijn reacties op inhalatieallergenen, medicatie en voedsel
- niet-allergische overgevoeligheidsreactie: bijvoorbeeld lactose-intolerantie door een tekort aan lactase
- atopie: een persoon heeft een zekere erfelijke predispositie om:
- IgE-antistoffen te produceren als reactie op lage doses allergenen
- de kenmerkende symptomen te krijgen van allergische rinitis, astma, constitutioneel eczeem of voedselallergie
Voedselovergevoeligheid
Naar Samenvatting ›Epidemiologie
De prevalentie van aangetoonde voedselallergie bij kinderen en volwassenen in Europa wordt geschat op 1-3%. Koemelk, ei, vis, schaal- en schelpdieren, pinda, noten, soja en tarwe zijn de meest voorkomende verantwoordelijke allergenen. Bij Nederlandse peuters tot 2 jaar werd een incidentie gevonden voor koemelkallergie van 1%. Een vermoeden van voedselovergevoeligheid op basis van zelfgerapporteerde klachten komt veel vaker voor dan een aangetoonde voedselallergie.
Klinisch beeld
Een voedselallergie wordt meestal gekenmerkt door:
- symptomen aansluitend aan de voedselinname (meestal < 30 minuten, uiterlijk < 2 uur)
- een combinatie van telkens dezelfde symptomen in ≥ 2 orgaansystemen:
- huid (urticaria, jeukend exantheem, angio-oedeem)
- maag-darmstelsel (braken, buikpijn of diarree)
- luchtwegen (rinitis, hoesten, benauwdheid (piepen of stridor))
- bloedsomloop (tachycardie, hypotensie of collaps)
- neurologisch (minder alert zijn, angst, bewustzijnsverlies)
- Zeldzamer zijn voedselallergieën van 1 van de genoemde orgaansystemen:
- huid (therapieresistent eczeem)
- maag-darmstelsel
- Voor alle voedselallergieën geldt dat de reactie optreedt boven een drempeldosis. Deze verschilt per individu.
Kruisovergevoeligheid en orale-allergiesyndroom (OAS)
Kruisovergevoeligheid voor fruit of groente komt voor bij oudere kinderen en volwassenen: patiënten ontwikkelen allergische symptomen voor voedingsmiddelen met eiwitten die lijken op het (inhalatie-) allergeen waarvoor ze gesensibiliseerd zijn. Bij inname van het voedingsmiddel ontstaat een branderig, jeukend gevoel op de lippen, mondholte of keel. Soms gaat het gepaard met een onschuldig lokaal angio-oedeem, dus zonder verschijnselen van larynxoedeem. Het cluster van symptomen dat hierbij optreedt, wordt meestal beschreven als het orale-allergiesyndroom. Het bekendste is de kruisovergevoeligheid voor het allergeen Bet v1 in berkenpollen. Gelijkende eiwitten zitten in pit- en steenvruchten (zoals appel en perzik) en noten (zoals hazelnoot en walnoot).
Diagnostiek voedselallergie
Voedselallergie berust meestal op een IgE-gemedieerde reactie. De diagnose ‘voedselallergie’ wordt gesteld op basis van een goede anamnese bij een duidelijk en herhaald verband in de tijd tussen de inname van een specifiek voedselallergeen en het optreden van steeds dezelfde symptomen. Een zekere diagnose kan worden gesteld door de jeugdarts, kinderarts of allergoloog.
sIgE-bepaling
Bij de herziening van de NHG-Standaard Voedselovergevoeligheid en coeliakie is volgens de GRADE-methode de volgende uitgangsvraag uitgezocht: ‘Is bepaling van specifiek IgE (sIgE) voor voedselallergenen in het bloed, in vergelijking met de gouden standaard (DBPGVP), aan te bevelen voor het vaststellen of uitsluiten van voedselallergie bij patiënten die klachten hebben passend bij een voedselallergie? De zoekactie leverde 4 systematische reviews op betreffende bloedonderzoek bij de meest voorkomende voedselallergieën, plus 41 aanvullende onderzoeken. In de geïncludeerde onderzoeken werd niet altijd gebruikgemaakt van een DBPGVP als referentietest. In veel onderzoeken werd voedselallergie vastgesteld op basis van een open provocatietest of een verdachte anamnese. Soms was de gebruikte referentietest onduidelijk. Dat maakt het onzeker of er daadwerkelijk sprake was van een voedselallergie. De standaardwerkgroep trok de volgende conclusies:
- Over het geheel genomen blijven de sensitiviteit en specificiteit en daarmee de geschatte positief voorspellende waarde van sIgE ruim onder de vooraf vastgestelde grens om een voedselallergie betrouwbaar vast te stellen. Dit geldt zowel voor de sIgE-bepaling op allergeenextract als voor de bepaling op individuele allergene componenten.
- De sIgE-bepaling meet sensibilisatie, hetgeen niets hoeft te zeggen over de aanwezigheid of ernst van eventuele klachten. In de praktijk kan het zijn dat de patiënt geen klachten heeft bij blootstelling aan het betreffende allergeen (asymptomatische sensibilisatie).
- Ook de negatief voorspellende waarde is in de meeste gevallen te laag om met voldoende zekerheid een voedselallergie uit te sluiten. Bepalingen tegen componenten laten over het geheel genomen een hogere specificiteit zien. Voor Ara h 2 (pinda) en Ana o 3 (cashewnoot) is de berekende negatief voorspellende waarde hoger dan de vooraf gestelde grens om allergie voor het betreffende voedselallergeen betrouwbaar uit te sluiten.
- Het vereist expertise om te bepalen voor welk voedingsmiddel sIgE bepaald moet worden en welke bepalingen daarvoor aangevraagd moeten worden. Ook het interpreteren van de uitslag van het bloedonderzoek vereist expertise.
- Daarnaast is het zo dat niet alle bepalingen voor de huisarts beschikbaar zijn of, in het geval van componenten, pas indien de bepaling van het extract positief is. Dit hangt af van de beschikbare laboratoria in de regio. sIgE-bepalingen op componenten om voedselallergie uit te sluiten is daarom te beperkt toepasbaar voor de huisarts.
Voedselallergeentesten
De NHG-Standaard Voedselovergevoeligheid en coeliakie beveelt voedselallergeenscreeningstests of allergeenspecifieke IgE-tests niet aan. De belangrijkste redenen zijn:
- Een positieve sIgE-bepaling is niet voldoende betrouwbaar om de diagnose in de huisartsenpraktijk te stellen. Een negatieve uitslag in de huisartsenpraktijk sluit een allergie over het geheel genomen niet met voldoende zekerheid uit, onder andere omdat de bepalingen en de interpretatie te beperkt toepasbaar zijn voor de huisarts.
- Een positieve voedselscreening is niet relevant als de patiënt geen directe klachten heeft door de voedingsmiddelen die positief uit de test komen. Er is een risico dat de patiënt op basis van de uitslag onnodig voedselallergenen gaat mijden, namelijk voor voedingsmiddelen die irrelevante sensibilisatie laten zien.
- Bij een voedselscreening wordt alleen gekeken naar sensibilisatie voor een beperkte set voedingsmiddelen. Voedingsmiddelen die buiten de voedselscreening vallen, worden niet getest. Een negatieve voedselscreening zegt daarom niets over de aanwezigheid van voedselallergieën voor allergenen die niet in de voedselscreening zitten. Het risico is groot dat niet het allergeen wordt getest dat de klachten heeft veroorzaakt en dat er dus valse geruststelling wordt gegeven.
Interpretatie van de uitslagen
- Indien toch gekozen wordt voor laboratoriumdiagnostiek, moet bij de interpretatie van de uitslagen rekening worden gehouden met de kans op foutpositieve uitslagen (asymptomatische sensibilisatie). Houd er bij de interpretatie van de resultaten ook rekening mee dat de relatie tussen de concentratie sIgE en de kans op het hebben van een klinische allergie per allergeen verschillend is. Zo vond 1 onderzoek dat een sIgE > 34 kU/L voor pindaextract een voorspellende waarde had van 95%, terwijl een sIgE > 1,7 kU/L voor kippenei dezelfde voorspellende waarde had. De afkapwaarden variëren dus al naar gelang het type sIgE.
- Volgens de LESA-werkgroep kan componentanalyse (bijvoorbeeld van pinda of hazelnoot) waardevol zijn om ernstige en niet-ernstige vormen van een voedselallergie te helpen onderscheiden. Veelal zal deze analyse plaatsvinden in de tweede lijn. In individuele gevallen kan overlegd worden met de klinisch chemicus om te bespreken of componentanalyse iets kan opleveren voor de patiënt.
- Voor verder beleid bij voedselallergie, zie NHG-Standaard Voedselovergevoeligheid en coeliakie.
Koemelkeiwitallergie
- Verwijs bij vermoeden van een koemelkeiwitallergie (klachten verbeteren sterk tijdens het diagnostische koemelkvrije dieet) naar het consultatiebureau of kinderarts voor een provocatietest.
- Verwijs bij ernstige reacties op voedsel, vermoeden van een andere voedselallergie en veel klachten bij onduidelijkheid over het allergeen naar de tweede lijn.
Voedselintolerantie
- Indien het immuunsysteem niet bij het ontstaan van de klachten betrokken is (en er dus geen allergie is), betreft het een voedselintolerantie. Dit is meestal het gevolg van een enzymgebrek.
- Het bekendste voorbeeld van een enzymgebrek is lactasedeficiëntie, de oorzaak van lactose-intolerantie. Bij een duidelijke relatie tussen de klachten en inname van melkproducten is aanvullend onderzoek niet nodig. Bij aanwijzingen voor lactose-intolerantie kan op proef de melkconsumptie verlaagd worden. Aanvullend onderzoek is daarom in de meeste gevallen overbodig. Overweeg bij aanhoudende klachten en een vermoeden van lactasedeficiëntie 1 van de volgende 2 tests:
- DNA-diagnostiek naar primaire lactasedeficiëntie
- waterstofademtest (niet algemeen beschikbaar)
Eczeem
Constitutioneel eczeem
- Constitutioneel eczeem wordt gekenmerkt door een aangeboren stoornis in de barrièrefunctie van de huid en IgE-gemedieerde sensibilisatie voor inhalatie- en voedselallergenen.
- Van de kinderen met constitutioneel eczeem en een eerstegraads familielid met een atopische aandoening heeft > 50% specifieke IgE-antistoffen tegen inhalatie- en voedselallergenen.
- Er zijn geen aanwijzingen dat de hoogte van het sIgE de kans op het ontwikkelen van een klinische voedselallergie voorspelt.
- Er is geen bewijs dat:
- blootstelling aan of eliminatie van inhalatieallergenen het beloop van het eczeem beïnvloedt
- eliminatie van voedselallergenen het eczeem beïnvloedt, tenzij het een eczeem betreft dat een (overigens zeldzame) acute allergische reactie is op voedsel
Allergisch contacteczeem
- Allergisch contacteczeem ontstaat door een immunologische niet-IgE-gemedieerde reactie bij contact met een allergeen waarvoor na eerder contact sensibilisatie is opgetreden.
- Aanvullend onderzoek is zelden nodig; bloedonderzoek (sIgE-bepaling) heeft geen diagnostische en therapeutische consequenties bij constitutioneel of allergisch contacteczeem.
- Overweeg bij een vermoeden van allergisch contacteczeem en onduidelijkheid over het allergeen aanvullend onderzoek naar mogelijke allergenen (‘plakproeven’). Dit onderzoek vindt alleen in de tweede lijn plaats.
Astma
Astma is een aanvalsgewijs optredende, reversibele bronchusobstructie op basis van een verhoogde gevoeligheid van de luchtwegen voor allergische (IgE-gemedieerde) en/of niet-allergische prikkels: inspanning, rook, stof, mist, kou, virale infecties.
Rinitis
Voor meer informatie over epidemiologie en pathofysiologie van voedselovergevoeligheid, eczeem, astma en allergische rinitis, zie de volgende NHG-Standaarden:
- NHG-Standaard Voedselovergevoeligheid en coeliakie
- NHG-Standaard Eczeem
- NHG-Standaard Astma bij volwassenen
- NHG-Standaard Astma bij kinderen
- NHG-Standaard Allergische en niet-allergische rinitis
Diagnostiek inhalatieallergenen
Naar Samenvatting ›Bepalingen
- Inhalatieallergeenscreeningstest. Indien positief: uitsplitsing (afhankelijk van het laboratorium): bijvoorbeeld huisstofmijt, kat, hond, graspollen, boompollen, kruiden, schimmels
- Specifiek IgE tegen: ... [specifiek allergeen invullen]
Indicaties
- Bij een inhalatieallergeenscreeningstest wordt het serum van de patiënt in reactie gebracht met een mengsel van de meest voorkomende allergenen. De in Nederland gebruikte screeningstests bevatten een mengsel van de in Nederland meest voorkomende inhalatieallergenen (bijvoorbeeld huisstofmijt, kat, hond, graspollen, boompollen, kruiden, schimmels). De precieze uitsplitsing is afhankelijk van het gebruikte platform. Welk platform en welk mengsel wordt gebruikt is afhankelijk van het laboratorium. Antigenen van knaagdieren (cavia, konijn) zijn meestal niet in het mengsel verwerkt.
- Indien er in het serum een hoge concentratie van een specifieke IgE-antistof aanwezig is dan is de testuitslag positief en wordt het serum verder geanalyseerd om vast te stellen welk antigeen in het mengsel de positieve reactie heeft veroorzaakt. De inhalatieallergeenscreeningstest kan zowel fout-positief als fout-negatief zijn (beide zo’n 10%). Zo kan de screening positief zijn als alle allergenen licht verhoogd zijn, maar bij uitsplitsen blijken dat de losse allergenen alsnog negatief zijn. Een negatieve inhalatiescreening sluit een IgE-gemedieerde overgevoeligheid niet uit.
- Indien de testuitslag positief is voor een bepaalde groep inhalatieallergenen (bijvoorbeeld boompollen of graspollen), is het alleen bij therapeutische consequenties (bijvoorbeeld specifiek advies van een pollenradar of het overwegen van immunotherapie), zinvol om deze groep nog verder uit te splitsen naar afzonderlijke inhalatieallergenen binnen een groep.
- Wees u bewust van de kosten: het tarief voor een inhalatiescreening is € 17,43 (maximumtarief 2021), maar de kosten (vaak voor eigen risico patiënt) kunnen gemakkelijk verachtvoudigen bij een positieve screeningstest, omdat wordt doorgetest per allergeen.
- Bij kinderen correleert IgE-diagnostiek matig met een klinisch relevante allergie (veel foutpositieven, lage specificiteit). Dit blijkt onder andere uit een Nederlands dossieronderzoek (tweede lijn). In dit onderzoek, met methodologische beperkingen, bleek bij slechts 2,8% van de positieve IgE-sensibilisaties (als afkappunt voor een positieve allergeenspecifieke IgE-test werd een waarde van ≥ 0,5 kU/L gekozen) van inhalatieallergenen een duidelijke indicatie voor klinische relevantie (medisch geobjectiveerde allergische reactie en/of een positieve provocatietest) aanwezig te zijn.
- In een tweedelijnsonderzoek bij patiënten met een atopische aandoening (rinoconjunctivitis, astma, atopische dermatitis en urticaria; prevalentie 54-69%) bij wie de klinische diagnose inhalatieallergie verkregen door middel van anamnese, lichamelijk onderzoek, huidpriktests en IgE-bepaling als gouden standaard werd gehanteerd, waren de sensitiviteit en specificiteit van 2 inhalatieallergeenscreeningstests respectievelijk 89 en 91% en 93 en 89%.
- De positief voorspellende waarde van de concentratie sIgE is afhankelijk van het allergeen:
-
- een waarde van 3,5 kU/L tegen kattenroos heeft een positief voorspellende waarde van 95% voor een klinische allergie
- een waarde van 3,5 U/l tegen hondenroos heeft een positief voorspellende waarde van 75% voor een klinische allergie
- een waarde van 20 kU/L tegen hondenroos heeft een positief voorspellende waarde van 95% voor een klinische allergie
-
- Bepaling van allergeenspecifiek IgE is zinvol, terwijl bepaling van het totaal-IgE bij een vermoeden van allergie niet zinvol is. Er bestaat geen afkapwaarde van totaal-IgE in serum waarbij men kan discrimineren tussen wel of geen allergische ziekte of een andere aandoening waarbij IgE ook verhoogd kan zijn (bijvoorbeeld parasitaire ziekte of hyper-IgE-syndroom). Daarnaast kan bij een allergische patiënt de fractie allergeenspecifieke IgE verhoogd zijn, terwijl dat (relatief) weinig bijdraagt aan het totaal-IgE-gehalte. Een normaal totaal-IgE sluit een allergische ziekte dan ook niet uit.
- Gebruik van een antihistaminicum beïnvloedt de resultaten van de inhalatieallergeenscreeningstest niet.
- de mate van blootstelling aan het betreffende allergeen
- het type allergeen: de relatie tussen de hoogte van de sIgE-concentratie en de klinische activiteit varieert per allergeen, bijvoorbeeld:
- de leeftijd van de patiënt: bij kinderen over het algemeen bij een lagere sIgE-waarde klinische activiteit dan bij volwassenen
- Huidpriktests zijn een alternatief voor bloedonderzoek naar allergeenspecifieke IgE. De testeigenschappen van huidpriktests in de tweede lijn zijn vergelijkbaar met die van bloedonderzoek naar allergeenspecifieke IgE (sensitiviteit 94-97% en specificiteit 70-89% bij een provocatietest als gouden standaard), maar bloedonderzoek op inhalatieallergenen heeft de voorkeur. De redenen hiervoor zijn dat ervaring met het uitvoeren van het onderzoek gewenst is en de testoplossingen beperkt houdbaar zijn. Bovendien is de huidpriktest belastender voor de patiënt.
Afkapwaarden
- Voor de afkapwaarden van sIgE, zie Tabel Referentiewaarden.
- De relatie tussen een sIgE-concentratie en de kans op het hebben van een klinische allergie verschilt per allergeen. Een sIgE boven de afkapwaarde (0,35 kU/L) laat zien dat een patiënt gesensibiliseerd is voor dit specifieke antigeen, maar niet of de patiënt ook daadwerkelijk allergisch is. Hoe hoger het sIgE, hoe groter de kans op een klinische allergie.
Verder beleid
De anamnese is leidend bij de behandeling.
Eliminatie van inhalatieallergenen is alleen geïndiceerd indien:
- er expositie is aan het allergeen
- de patiënt directe klachten heeft in aansluiting aan expositie aan het allergeen
- er een klinisch relevante titer is van de sIgE
Houd bij verder beleid rekening met de volgende punten.
- Beoordeel de uitslagen in de context van de klachten van de patiënt:
- voorkom dat de patiënt ten onrechte blootstelling aan een potentieel allergeen gaat vermijden; houd rekening met:
- de kans op asymptomatische sensibilisatie,
- eventuele kruisreacties tussen verschillende allergenen, vooral tussen pollen en plantaardige voedingsmiddelen,
- overleg bij twijfel over de interpretatie van de uitslagen met de klinisch chemicus
- voorkom dat de patiënt ten onrechte blootstelling aan een potentieel allergeen gaat vermijden; houd rekening met:
- Bij kinderen < 6 jaar met episodisch piepen, al dan niet met hoesten of kortademigheid, maakt een positieve allergietest de diagnose astma waarschijnlijker.
- Indien een allergie waarschijnlijk is:
- adviseer om zo veel mogelijk de allergenen te vermijden
- behandel eventueel medicamenteus, conform:
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- het verder uitsplitsen van verschillende groepen inhalatieallergenen bij een positieve inhalatieallergeenscreeningstest
- het vermelden van de samenstelling van het mengsel inhalatieallergenen bij terugrapportage aan de aanvrager
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Overgevoeligheid op het Probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›- R02 Dyspneu/benauwdheid toegeschreven aan luchtwegen [ex. K02]
- R03 Piepende ademhaling
- R07 Niezen/neusverstopping/loopneus
- R29.02 Prikkelbare luchtwegen
- R96 Astma
- R97 Hooikoorts/allergische rhinitis
T. Endocriene klieren/voeding/metabolisme
Naar Samenvatting ›Diabetes mellitus type 2
Naar Samenvatting ›Belangrijkste wijzigingen
Naar Samenvatting ›- Bij vrouwen met zwangerschapsdiabetes wordt jaarlijks gedurende de eerste vijf jaar de nuchtere glucosewaarde bepaald (in plaats van eenmaal per drie jaar).
- Niet alleen bij patiënten met een levensverwachting van minimaal 10 jaar, maar bij alle patiënten met diabetes mellitus type 2 wordt jaarlijks de albumineconcentratie of de albumine/creatinine-ratio in de eerste ochtendurine bepaald.
Inleiding
Naar Samenvatting ›Diabetes mellitus type 2 is in Nederland een van de meest voorkomende chronische aandoeningen. Door de vergrijzing van de bevolking en door veranderde leef- en eetgewoonten neemt de prevalentie nog steeds toe.
Zie voor informatie over de pathofysiologie en epidemiologie het Nationaal Kompas van het Rijksinstituut voor Volksgezondheid en Milieu 1 en de NHG-Standaard Diabetes mellitus type 2.
Diagnostiek en opsporing van diabetes mellitus type 2
Naar Samenvatting ›Bepalingen
glucose
Indicatie
De diagnostiek van diabetes mellitus berust op verhoogde bloed- of plasmaglucosespiegels. De diagnose diabetes mellitus mag pas worden gesteld nadat het vermoeden daarvan door het vinden van een verhoogde waarde, is bevestigd door een nuchtere plasmaglucosebepaling enkele dagen later.
Aanbevolen wordt het bloedglucosegehalte te bepalen bij mensen met klachten en aandoeningen die het gevolg kunnen zijn van diabetes mellitus, zoals dorst, polyurie, vermagering, pruritus vulvae op oudere leeftijd, mononeuropathie, neurogene pijnen en sensibiliteitsstoornissen. Aanbevolen wordt om bij mensen ouder dan 45 jaar eens per 3 jaar de bloedglucosewaarde te bepalen bij een BMI ≥ 27 kg/m2 en/of:
- een verhoogd risico op een vasculaire ziekte;
- een Turkse, Marokkaanse of Surinaamse afkomst;
- diabetes mellitus type 2 bij eerstegraads familieleden.
Bij mensen van Hindoestaanse afkomst wordt aanbevolen dit vanaf 35-jarige leeftijd te doen. Bij vrouwen die zwangerschapsdiabetes hebben doorgemaakt wordt geadviseerd de nuchtere glucosewaarde jaarlijks te vervolgen gedurende een periode van vijf jaar. Voor een gedetailleerde beschrijving van de patiëntengroepen die voor deze screening in aanmerking komen, wordt verwezen naar de NHG-Standaard Diabetes mellitus type 2.
De NHG-Standaard Diabetes mellitus type 2 hanteert voor het stellen van de diagnose diabetes mellitus de criteria van de World Health Organization en de International Diabetes Federation (WHO/IDF). Bepaling van het HbA1c wordt vooralsnog niet aanbevolen teneinde de diagnose te stellen.
Het is niet mogelijk om op grond van de glucosespiegels onderscheid te maken tussen diabetes mellitus type 1 en type 2.
Achtergrondinformatie bij de bepaling en referentiewaarden
De bepaling van de nuchtere glucosespiegel (na minstens acht uur geen calorie-inname) heeft de voorkeur, omdat deze minder varieert dan de niet-nuchtere waarde.
De glucosebepalingen kunnen worden uitgevoerd in zowel capillair volbloed (met draagbare glucosemeters) of veneus plasma (in het laboratorium). De diagnose diabetes mellitus wordt gesteld op basis van plasmaglucosewaarden aangezien laboratoriumbepalingen nauwkeuriger zijn dan bepalingen met een draagbare glucosemeter. Voor de meeste laboratoriumbepalingen geldt een afwijking van maximaal 2%; bij de draagbare meters bedraagt deze afwijking maximaal 15%. Alle draagbare glucosemeters in de huisartsenpraktijk waarbij volbloed wordt verkregen door een vingerprik, zijn gekalibreerd naar veneuze plasmaglucosewaarden: de glucosewaarde die is gemeten in capillair volbloed wordt automatisch omgerekend naar die van veneus plasma. Gezien het belang van een zorgvuldige diagnostiek wordt aanbevolen bij marginaal afwijkende waarden bij bepaling met een draagbare glucosemeter alsnog een bepaling in het laboratorium te laten verrichten.
Zie de referentiewaarden tabel voor de referentiewaarden van Glucose.
Verder beleid
De diagnose diabetes mellitus kan worden gesteld als de nuchtere plasmaglucosespiegel op twee verschillende dagen boven de afkapwaarde valt. Ook is er sprake van diabetes mellitus bij een nuchtere plasmaglucosewaarde ≥ 7,0 mmol/l of een willekeurige plasmaglucosewaarde ≥ 11,1 mmol/l in combinatie met hyperglykemische klachten. Bij een niet-nuchtere plasmaglucosewaarde (op een willekeurig moment van de dag) tussen 7,8 en 11,0 mmol/l moet enkele dagen later de nuchtere glucosewaarde worden bepaald.
Bij een geringe verhoging van de nuchtere glucosewaarde (tussen 6,1 en 7,0 mmol/l) spreekt men van een gestoorde nuchtere glucose. Onder een gestoorde glucosetolerantie wordt een niet-nuchtere glucosewaarde tussen 7,8 en 11,0 mmol/l bij een normale nuchtere glucosewaarde verstaan.
Een gestoorde nuchtere glucose en gestoorde glucosetolerantie kunnen gecombineerd voorkomen.
Een waarde in deze overgangsgebieden wijst op een grotere kans op de ontwikkeling van diabetes mellitus. Bij een gestoorde nuchtere glucose of een gestoorde glucosetolerantie wordt de nuchtere plasmaglucosewaarde na drie maanden in het laboratorium herhaald, bij blijvende twijfel jaarlijks.
Risico-inventarisatie
Naar Samenvatting ›Bepalingen
- HbA1c
- totaal cholesterol
- HDL-cholesterol
- LDL-cholesterol
- triglyceriden (nuchter)
- eGFR
- albumineconcentratie (urine) of albumine/creatinine-ratio (urine)
Indicatie
De NHG-Standaard Diabetes mellitus type 2 adviseert om bij het stellen van de diagnose een risico-inventarisatie te doen. Hierbij passen de volgende laboratoriumbepalingen: HbA1c, totaal cholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden (nuchter) en de eGFR (creatinineklaring). Ook wordt aanbevolen de albumineconcentratie of albumine/creatinine-ratio in de eerste ochtendurine te bepalen. De HbA1c geeft informatie over de instelling van de patiënt in de voorafgaande acht tot twaalf weken. Vanwege het verhoogde risico op hart- en vaatziekten worden het totaal cholesterol, het HDL-cholesterol, het LDL-cholesterol en de triglyceriden bepaald. Het laboratorium schat de nierfunctie aan de hand van het serumcreatininegehalte met behulp van de MDRD-formule (meestal afgekort als ‘eGFR, oftewel estimated Glomerular Filtration Rate). De albumine-uitscheiding in de urine is een gevoelige parameter om beginnende, soms nog reversibele nierschade op het spoor te komen. Microalbuminurie is een onafhankelijke voorspeller van ernstige retinopathie, neuropathie en cardiovasculaire morbiditeit en mortaliteit.
Achtergrondinformatie bij de bepalingen
- HbA1c: HbA1c is een in het vaatstelsel gevormd reactieproduct van glucose en hemoglobine en weerspiegelt de gemiddelde glucosewaarde gedurende de laatste twee tot drie maanden. Op dit moment is het HbA1c de beste parameter voor de glucoseregulatie. De bepaling van het HbA1c wordt niet aanbevolen om de diagnose diabetes mellitus te stellen. De bepaling is vooral geschikt om de glykemische instelling te volgen.
- totaal cholesterol, HDL-cholesterol, LDL-cholesterol en triglyceriden: zie Cardiovasculair risicomanagement.
- eGFR, albumineconcentratie en albumine/creatinine-ratio in de urine: zie Nieraandoeningen.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van HbA1c.
Verder beleid
Verricht bij patiënten < 65 jaar met een eGFR 45 - 60 ml/min/1,73 m2 of bij patiënten > 65 jaar met een eGFR 30 - 45 ml/min/1,73 m2 diagnostiek conform de beschrijving in Nieraandoeningen.
Een micro- of macroalbuminurie is een indicatie voor behandeling met een ACE-remmer; bij hypertensie in combinatie met micro- of macroalbuminurie is er een indicatie voor behandeling met een ACE-remmer of angiotensinereceptorblokker.
Stel de indicatie voor een statine conform de beschrijving in de NHG-Standaard Cardiovasculair Risicomanagement.
Driemaandelijkse controle
Naar Samenvatting ›Bepalingen
- glucose (nuchter of postprandiaal)
- HbA1c
Indicatie
Doel van de behandeling van patiënten met diabetes mellitus type 2 is het voorkómen en behandelen van klachten en omplicaties, zoals (toename van) hart- en vaatziekten, chronische nierschade, retino- en neuropathie. Hierbij past het streven naar een goede glykemische instelling. Om die te bereiken, bepaalt de huisarts het beleid aan de hand van, bij voorkeur, nuchtere bloedglucosewaarden. Als bepaling van de nuchtere glucosewaarde moeilijk is te realiseren bij de controles van een individuele patiënt, kan ook de postprandiale bloedglucosewaarde (bijvoorbeeld twee uur na de lunch) als parameter voor de behandeling dienen. Dit beleid moet dan wel bij de betreffende patiënt worden voortgezet.
Bij patiënten in de stabiele fase die worden behandeld met een voedingsadvies of tabletten, al dan niet in combinatie met eenmaal daags insuline, wordt aanbevolen elke drie maanden alleen de nuchtere glucose te bepalen. Bij patiënten met een acceptabel(e) nuchtere bloedglucose, HbA1c, lipidenspectrum en bloeddruk, voltstaat in principe een zesmaandelijkse controle.
Achtergrondinformatie bij de bepalingen
- Glucose (nuchter en postprandiaal): zie Diagnostiek en opsporing van diabetes mellitus type 2.
- De streefwaarden voor glucosespiegels en HbA1c (zie Referentiewaarden tabel en figuur 7) berusten op extrapolatie van de resultaten van verschillende onderzoeken naar de effecten van intensieve behandeling, zoals de UK Prospective Diabetes Study Group (UKPDS) en de ADVANCE-, ACCORD- en VADT–trials, en op internationale consensusafspraken. De streefwaarde van het HbA1c wordt individueel bepaald en loopt voor verschillende categorieën diabetespatiënten uiteen. Zowel de leeftijd van de patiënt, de intensiteit van de diabetesbehandeling, als de diabetesduur bepaalt de streefwaarde van het HbA1c. De NHG-Standaard Diabetes mellitus type 2 beveelt voor een goede instelling een HbA1c-streefwaarde aan van ≤ 53 mmol/mol. Bij mensen ≥ 70 jaar gelden, afhankelijk van de diabetesbehandeling en de ziekteduur, hogere streefwaarden.
De streefwaarden van het HbA1c zijn gebaseerd op een normale levensduur van erytrocyten. Bij patiënten met aandoeningen waarbij de levensduur van erytrocyten verkort is, zoals bij een auto-immuun hemolytische anemie of hemoglobinopathieën als thalassemie en sikkelcelanemie, zal de HbA1c lager uitvallen dan bij gezonden. Bij deze groepen patiënten kunnen de streefwaarden van het HbA1c niet worden toegepast.
Doordat de diverse laboratoria verschillende technieken voor het bepalen van het HbA1c gebruikten, waren de referentiewaarden lange tijd niet vergelijkbaar. Inmiddels worden echter in de meeste Nederlandse laboratoria regelmatig kwaliteitscontroles gedaan, waardoor de resultaten direct vergelijkbaar zijn en blijven met het niveau van de DCCT (Diabetes Controle en Complications Trial).
Als gevolg van internationale harmonisatie is sinds medio 2010 de eenheid waarmee HbA1c wordt uitgedrukt veranderd van % in mmol/mol (mmol HbA1c per mol totaal-Hb). Zo wordt een HbA1c-waarde van 7% weergegeven als een HbA1c-waarde van 53 mmol/mol en een daling van de HbA1c-waarde van 1% komt overeen met een daling van 11 mmol/mol. De bepalingsmethode van het HbA1c is gelijk gebleven. Voor omrekening kan de volgende formule worden toegepast: HbA1c (in %) = (0,0915 × HbA1c in mmol/mol) + 2,15%.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van HbA1c.
Glucose: zie Diagnostiek en opsporing van diabetes mellitus type 2.
Verder beleid
Hoewel er bij patiënten die geen insuline gebruiken doorgaans een redelijke correlatie bestaat tussen het HbA1c en de nuchtere glucosewaarde, hoeft een hoge nuchtere glucosewaarde niet altijd direct tot intensivering van de behandeling te leiden. Blijkt bij de volgende nuchtere glucosemeting deze waarde opnieuw te hoog, dan wordt het HbA1c bepaald om te beoordelen of een nieuwe stap in het beleid geïndiceerd is. Zie hiervoor de NHG-Standaard Diabetes mellitus type 2.
Driemaandelijkse controle (meermalen daags insuline)
Naar Samenvatting ›Bepalingen
- 4-puntsdagcurve glucose
- HbA1c
Indicatie
Bij patiënten die twee- tot viermaal daags insuline gebruiken, is in plaats van de nuchtere glucose een 4-puntsdagcurve maatgevend voor eventuele aanpassing van de insulinedosering. Patiënten bepalen met een draagbare glucosemeter zelf hun bloedglucosewaarden: nuchter en twee uur na de drie hoofdmaaltijden. Bij deze categorie patiënten wordt, afhankelijk van de mate van instelling, ook drie- tot zesmaandelijks het HbA1c bepaald.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Driemaandelijkse controle.
Verder beleid
Zie voor aanpassing van de dosering insuline aan de hand van de bepalingen de NHG-Standaard Diabetes mellitus type 2.
Jaarlijkse controle
Naar Samenvatting ›Bepalingen
- glucose (nuchter)
- HbA1c
- eGFR
- kalium
- albumineconcentratie (urine) of albumine/creatinine-ratio (urine)
Indicatie
Bij de jaarlijkse controle in de stabiele fase worden de volgende bepalingen verricht: nuchtere glucose, HbA1c en eGFR (geschatte glomerulaire filtratiesnelheid). Bij patiënten die diuretica of een RAS-remmer gebruiken, moet het kaliumgehalte worden bepaald omdat deze middelen de kaliumspiegel kunnen verstoren en daarmee onder meer hartritmestoornissen in de hand kunnen werken. Hypokaliëmie kan optreden bij gebruik van thiazidediuretica en lisdiuretica. Hyperkaliëmie kan optreden bij gebruik van kaliumsparende diuretica en RAS-remmers.
Om beginnende, soms nog reversibele nierschade op het spoor te komen wordt bij alle patiënten ook de albumineconcentratie of albumine/creatinine-ratio in de eerste ochtendurine bepaald.
Achtergrondinformatie bij de bepalingen, referentiewaarden en verder beleid
Referentiewaarden
Zie Nieraandoeningen, Cardiovasculair risicomanagement en Nieraandoeningen.
Streefwaarden
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Diabetes mellitus 2 op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›K49 Andere preventieve verrichting
A97 Preventief onderzoek/consult
T01 Overmatige dorst
T90 Diabetes mellitus
X72 Candidiasis urogenitale vrouw bewezen
Schildklieraandoeningen
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd ten opzichte van de versie uit 2011. De aanpassingen zijn gebaseerd op de tweede herziening van de NHG-Standaard Schildklieraandoeningen uit 2013.
Belangrijkste wijzigingen
Naar Samenvatting ›- De diagnostiek bij subklinische hypo- en hyperthyreoïdie is toegevoegd. Vanwege de grote kans op normalisatie van het TSH is het beleid gericht op het vervolgen van de laboratoriumwaarden.
- De diagnostiek bij zwangere vrouwen met een schildklieraandoening (in de voorgeschiedenis) is toegevoegd.
Inleiding
Naar Samenvatting ›In dit hoofdstuk is de laboratoriumdiagnostiek bij het vermoeden en de controle van schildklierfunctiestoornissen ondergebracht. Zie de NHG-Standaard Schildklieraandoeningen voor informatie over de pathofysiologie en epidemiologie.
Diagnostiek bij het vermoeden van een schildklierfunctiestoornis
Naar Samenvatting ›Bepalingen
TSH, indien afwijkend vrij T4
Indicatie
Wanneer op grond van anamnese, lichamelijk onderzoek of voorgeschiedenis van de patiënt een schildklierfunctiestoornis wordt overwogen, is laboratoriumdiagnostiek aangewezen. Allereerst wordt het thyroïdstimulerend hormoon (TSH) bepaald. Is dit afwijkend, dan wordt ook het vrije T4 (de hoeveelheid niet-eiwitgebonden thyroxine) bepaald. Bepaling van het totale-T4 heeft geen meerwaarde.
Achtergrondinformatie bij de bepalingen
- Het TSH wordt in serum of plasma bepaald. De nieuwste generaties immunometrische TSH-bepalingen hebben een meetbereik tot 0,01 mU/l.
Rege et al. onderzochten de testeigenschappen van TSH-bepaling bij 357 patiënten. De diagnose werd gesteld op het klinische beeld en de bepaling van het TSH met een andere methode, het T4 en bij enkele patiënten het vrije T3 en antistoffen. Bij het gebruik van een derde generatie TSH-bepaling zijn de sensitiviteit en specificiteit 92 en 100% voor euthyreoïdie, 100 en 93% voor hypothyroïdie (TSH > 3,5 mU/l) en 100 en 99% voor hyperthyreoïdie (TSH < 0,15 mU/l). Een normaal TSH is dus zo goed als bewijzend voor euthyreoïdie. - Het vrije T4 wordt in serum of plasma bepaald. De biologisch actieve, vrije fractie van het T4 (0,02% van het totale T4) wordt in een of twee stappen met een immunoassay gemeten. De directe equilibrium-dialysemethode voor de bepaling van het vrije T4 wordt als gouden standaard aangemerkt, maar is te duur en te arbeidsintensief voor routinegebruik.
D’Herbomez et al. onderzochten de testeigenschappen van negen verschillende testkits voor de bepaling van het vrije T4. Zij gebruikten sera van 156 euthyreotische bloeddonoren, 27 patiënten met hyperthyreoïdie en 34 patiënten met een onbehandelde hypothyreoïdie. De diagnose hyper- of hypothyreoïdie was gesteld op grond van het klinische beeld, de bepaling van het TSH en antistoffen, en echografie. Door de afkapwaarden zo te kiezen dat de sensitiviteit voor het aantonen van hypothyreoïdie 100% was, vonden zij voor de verschillende testmethoden een specificiteit van 91,2 tot 100%. Voor hyperthyreoïdie varieerde de specificiteit van 97,9 tot 100%.
Bij vrouwen in het derde trimester van de zwangerschap en bij patiënten die hemodialyse ondergaan, zijn de uitslagen van de vrije-T4-bepaling lager.
Beïnvloeding door geneesmiddelen
Bij de interpretatie van de uitslagen van schildklierdiagnostiek moet rekening worden gehouden met het gebruik van de volgende geneesmiddelen:
- Lithium- en jodiumhoudende medicatie kunnen schildklierfunctiestoornissen veroorzaken. De effecten zijn meestal twaalf weken na het staken van deze middelen verdwenen.
- Amiodaron kan zowel een hypo- als een hyperthyreoïdie veroorzaken, die tot zes maanden na het staken van de behandeling kan aanhouden.
- Orale oestrogenen kunnen tot een (tijdelijke) verlaging van de vrije-T4-spiegel leiden door invloed van oestrogenen op het thyroid binding globulin (TBG). Bij gebruik van levothyroxine kan een (tijdelijke) verhoging van de dosis nodig zijn.
- Heparine (i.v.) kan onbetrouwbare vrije T4-uitslagen veroorzaken.
Referentiewaarden
De referentiewaarden zijn afhankelijk van de leeftijd en kunnen tussen verschillende laboratoria enigszins variëren. Uitgegaan wordt van de referentiewaarden voor TSH en vrij T4 zoals het laboratorium die aangeeft. In Nederland worden voor euthyreotische volwassenen doorgaans de volgende referentiewaarden aangehouden:
- TSH: 0,4-4,0 mU/l
- Vrij T4: 9,0-24,0 pmol/l
Verder beleid
Stel de schildklierfunctiestoornis vast op grond van de uitkomsten van de laboratoriumdiagnostiek. Tabel 14 en het stroomschema in de bijlage geven de interpretatie van de mogelijke uitkomsten van het onderzoek en de diagnostische vervolgstappen weer (zie Stroomschema Diagnostiek bij vermoeden van een schildklierfunctiestoornis).
Bij vrouwen die binnen een jaar na een bevalling een hyper- of hypothyreoïdie ontwikkelen gaat het hoogstwaarschijnlijk om een post-partumthyreoïditis, die uiteindelijk tot een hypo- of hyperthyreoïdie kan leiden. Persisteert de hypo- of hyperthyreoïdie langer dan een halfjaar, dan is er sprake van een andere onderliggende oorzaak dan een post-partumthyreoïditis. Zie de NHG-Standaard Schildklieraandoeningen voor het beleid bij een post-partumthyreoïditis.
|
TSH |
Vrij T4 |
Conclusie |
|---|---|---|
| Normaal | Schildklierfunctiestoornis vrijwel uitgesloten, euthyreoïde | |
| Verhoogd | Verlaagd | Primaire hypothyreoïde |
| Verhoogd | Normaal | Subklinische hypothyreoïde |
| Verlaagd | Verhoogd | Primaire hyperthyreoïde |
| Verlaagd | Normaal | Subklinische hyperthyreoïde |
| Verlaagd | Verlaagd | Zeldzaam, centrale hypothyreoïde |
| Verhoogd | Verhoogd | Zeldzaam, TSH producerend hypofyseadenoom of perifere resistentie schildklierhormoon |
Diagnostiek subacute thyreoïditis
Naar Samenvatting ›Bepalingen
- BSE
- leukocyten
Indicatie
Subacute thyreoïditisis een virale ontsteking van de schildklier. Deze wordt gekenmerkt door hevige pijn in de schildklierregio, koorts, koude rillingen, algehele malaise, een verhoogde bezinking, leukocytose en een tijdelijke thyreotoxicose (overmaat van schildklierhormoon in het bloed) gedurende enkele weken tot maanden. De diagnose wordt gesteld op grond van het klinische beeld, een verhoogd vrij T4, een verhoogd BSE en leukocytose.
Achtergrondinformatie bij de bepalingen
- bezinking: zie Algemeen onderzoek;
- leukocyten: de sensitiviteit en specificiteit zijn niet bekend;
- vrij T4: zie Diagnostiek bij het vermoeden van een schildklierfunctiestoornis.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Leukocyten.
Verder beleid
De aandoening geneest spontaan. Aan het herstel gaat soms een periode van hypothyreoïdie vooraf.
Diagnostiek ziekte van Graves
Naar Samenvatting ›Bepalingen
TSH-receptorautoantistoffen
Indicatie
Bij 70 tot 80% van de patiënten met hyperthyreoïdie is de ziekte van Graves, een auto-immuunziekte van de schildklier, de oorzaak. Andere oorzaken zijn onder andere een (multi)nodulair struma en een subacute thyreoïditis. Bij een (subklinische) hyperthyreoïdie is bepaling van de TSH-receptorautoantistoffen (TSH-R-antistoffen) geïndiceerd, tenzij een subacute thyreoïditis waarschijnlijk is.
Achtergrondinformatie bij de bepalingen
TSH-R-antistoffen hebben dezelfde werking als TSH en stimuleren de aanmaak van T4. TSH-R-antistoffen zijn sterk geassocieerd met de ziekte van Graves. Er zijn echter ook antistoffen met een inhiberende werking; deze komen soms bij hypothyreoïdie voor. In een prospectief onderzoek in een populatie onbehandelde patiënten met de ziekte van Graves (TSH verlaagd, T4 verhoogd en positieve scintigrafie; n=263), bleken bij 245 patiënten (94,6%) TSH-R-antistoffen aanwezig te zijn.
De antistoffen worden bepaald via een competitieve immunochemische methode in het serum. Hiervoor zijn verschillende tests beschikbaar. Het merendeel van deze tests kan niet aantonen of de antistoffen een stimulerende of inhiberende werking hebben.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van TSH-R-antistoffen.
Verder beleid
De aanwezigheid van TSH-R-antistoffen bij patiënten met hyperthyreoïdie is bewijzend voor de ziekte van Graves. Is de test op antistoffen negatief, dan is een andere oorzaak van de hyperthyreoïdie waarschijnlijk. Zie het Stroomschema voor het verdere diagnostisch beleid. Zie de NHG-Standaard Schildklieraandoeningen voor de behandeling van de ziekte van Graves.
Controle behandeling hypo-/hyperthyreoïdie
Naar Samenvatting ›Bepalingen
- TSH
- vrij T4
Indicatie
- Hypothyreoïdie: thyreoïditis van Hashimoto is een chronische auto-immuunziekte van de schildklier en vormt de belangrijkste primaire oorzaak van hypothyreoïdie. Andere oorzaken van hypothyreoïdie zijn een stille of pijnloze thyreoïditis of iatrogene schade na bijvoorbeeld thyreoïdectomie of behandeling met radioactief jodium. De behandeling van hypothyreoïdie bestaat uit substitutie met levothyroxine. Het instellen van de behandeling wordt gecontroleerd door bepaling van het TSH en vrije T4.
Antithyroïdperoxidase-(TPO-)antistoffen zijn vaak aantoonbaar bij een thyreoïditis van Hashimoto, maar niet bewijzend voor de aandoening; bepaling ervan wordt daarom niet aanbevolen. Ook voor het vaststellen van de ernst van een thyreoïditis van Hashimoto heeft verdere laboratoriumdiagnostiek, zoals bepaling van titers van autoantistoffen tegen thyreoglobuline en andere bestanddelen van de schildklier, geen toegevoegde waarde. - Hyperthyreoïdie (combinatiebehandeling): In verband met de lage incidentie van hyperthyreoïdie in de huisartsenpraktijk is de behandeling hiervan door de huisarts facultatief. Controle van de medicamenteuze behandeling gebeurt iedere zes weken aan de hand van het vrije T4; het TSH hoeft aanvankelijk niet te worden bepaald, aangezien de TSH-waarde pas twaalf weken na aanvang van de behandeling is genormaliseerd.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Diagnostiek bij het vermoeden van een schildklierfunctiestoornis.
Verder beleid
- Hypothyreoïdie: Controleer tijdens het instellen van de behandeling om de zes weken het TSH en vrije T4 tot het TSH is gestabiliseerd. Bij een juiste instelling is de patiënt (meestal) klachtenvrij en het TSH en vrije T4 normaal. Controleer deze waarden vervolgens elke drie maanden gedurende een jaar. Daarna volstaat, bij stabiele waarden, jaarlijkse controle van het TSH en vrije T4.
- Hyperthyreoïdie: Ga bij een goede instelling van de medicatie over op driemaandelijkse controles gedurende het eerste jaar. De medicamenteuze behandeling duurt een jaar. Bepaal na staken van de medicamenteuze behandeling de TSH-spiegel driemaandelijks (voor het eerst zes weken na het staken), om vast te stellen of de patiënt in remissie is. Na een jaar volstaat jaarlijkse controle van het TSH. Wanneer de TSH-spiegel weer te laag wordt, is er sprake van een recidief.
Controle van subklinische schildklierfunctiestoornissen
Naar Samenvatting ›Bepalingen
TSH, indien afwijkend vrij T4
Indicatie
- Een subklinische hypothyreoïdie verklaart zelden de eventuele klachten van de patiënt. Als er klachten zijn, moet er dus naar een andere verklaring worden gezocht. De kans op normalisatie van het TSH is omgekeerd evenredig met de hoogte van het TSH.
Er is geen reden om de antistoftiter van antithyroïdperoxidase-(TPO-)antistoffen te bepalen aangezien de diagnostische winst daarvan verwaarloosbaar klein is: de kans dat een subklinische hypothyreoïdie overgaat in een manifeste hypothyreoïdie bij patiënten met deze anti-TPO-antistoffen is klein (4,3%) en verschilt weinig van de kans bij patiënten bij wie de antistoffen afwezig zijn (2,6%). - Bij een subklinische hyperthyreoïdie ontbreekt een duidelijke relatie met eventuele klachten. De kans dat de schildklierwaarden spontaan normaliseren is zeer groot.
In het eerste jaar na het stellen van de diagnose is de kans op ontwikkeling van hyperthyreoïdie echter licht verhoogd. De kans hierop is groter indien er TSH-R-antistoffen aanwezig zijn.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Diagnostiek bij het vermoeden van een schildklierfunctiestoornis
Verder beleid
- Subklinische hypothyreoïdie: bij een TSH < 6 mU/l is de kans op klinische hypothyreoïdie niet verhoogd en is de kans groot dat het TSH spontaan normaliseert. In dit geval wordt er een expectatief beleid gevolgd. Bij een subklinische hypothyreoïdie met TSH > 6 mU/l wordt na drie maanden de bepaling van het TSH en vrije T4 herhaald.
Indien het TSH bij twee opeenvolgende metingen verhoogd is, dan is er sprake van een subklinische hypothyreoïdie en wordt het TSH jaarlijks bepaald zolang het TSH > 6 mU/l is. De controles kunnen worden gestaakt indien de waarden gedurende enkele jaren stabiel blijven of normaliseren. - Subklinische hyperthyreoïdie: controleer het TSH en vrije T4 elke drie maanden gedurende een jaar; controleer vervolgens bij een persisterende subklinische hyperthyreoïdie jaarlijks.
Schildklieraandoeningen (in de voorgeschiedenis) tijdens de zwangerschap
Naar Samenvatting ›Bepalingen
- TSH
- Vrij T4
- TSH-receptorautoantistoffen
Indicatie
Tijdens de zwangerschap neemt de behoefte aan schildklierhormoon toe. Gezonde zwangeren kunnen aan deze extra behoefte voldoen door meer schildklierhormoon te produceren. Bij een maternale hypothyreoïdie is dit niet mogelijk. Hierdoor is een hogere dosering levothyroxine nodig om ervoor te zorgen dat de zwangere euthyreoot blijft. Euthyreoïdie is noodzakelijk voor een goede ontwikkeling van het embryo. On(der)behandelde hypothyreoïdie tijdens de zwangerschap verhoogt het risico op zwangerschapscomplicaties. Hyperthyreoïdie geeft een verhoogd risico op een thyreotoxische storm bij de moeder, vooral rond de baring en het kraambed. Daarnaast is er een verhoogd risico op intra-uteriene groeivertraging en op vroeggeboorte.
Bepaal daarom bij een schildklieraandoening (in de voorgeschiedenis) bij aanvang van de zwangerschap het TSH en vrije T4.
Bepaal daarnaast bij deze patiënten, met uitzondering van degenen met subklinische hypothyreoïdie, de TSH-R-antistoffen, tenzij deze in het verleden al zijn bepaald. TSH-R-antistoffen kunnen de placenta passeren en ook de foetale TSH-receptoren stimuleren. Hierdoor kan foetale en/of neonatale hyperthyreoïdie ontstaan. TSH-R-antistoffen kunnen ook aanwezig zijn bij zwangeren die in het verleden succesvol behandeld zijn voor hyperthyreoïdie en die een normale of zelfs een verlaagde schildklierfunctie hebben. De TSH-R-antistoffentiter heeft een voorspellende waarde voor het ontstaan van foetale en/of neonatale hyperthyreoïdie.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Vrij T4, TSH en TSH-R-antistoffen.
Verder beleid
Verwijs zwangeren met een (subklinische) hyperthyreoïdie en/of positieve TSH-R-antistoffen naar de internist-endocrinoloog en gynaecoloog.
Vrouwen met een hypothyreoïdie en zonder TSH-R-antistoffen kunnen in de eerste lijn worden begeleid. Bepaal bij hen eenmaal per vier weken het TSH en vrije T4 en streef naar een TSH-waarde tussen de 1 en 2 mU/l.
Bepaal in geval van een subklinische hypothyreoïdie bij aanvang van de zwangerschap het TSH en vrije T4. Als deze normaal zijn of tijdens de zwangerschap normaliseren, volstaat een eenmalige controle na drie maanden. Bepaal bij persisteren van de subklinische hypothyreoïdie het TSH en vrije T4 elke vier weken.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Schildklierfunctiestoornissen op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›T15 Knobbel/zwelling schildklier
T86 Hypothyreoïdie/myxoedeem
T85 Hyperthyreoïdie/thyreotoxicose
Hemochromatose
Naar Samenvatting ›Dit hoofdstuk is in 2021 geactualiseerd en vervangt de vorige versie uit 2012. De aanpassingen zijn gebaseerd op de NIV-richtlijn Hereditaire Hemochromatose (HH) (2018).
Belangrijkste wijzigingen
Naar Samenvatting ›- Verricht genetisch onderzoek van het hemochromatose (HFE)-gen bij eerstegraads verwanten van C282Y-homozygote patiënten.
- Bij genetisch onderzoek van het HFE-gen is alleen de uitslag C282Y homozygoot klinisch relevant.
- Bepaal alleen de transferrinesaturatie (TSAT) en het ferritine in het kader van vervolgdiagnostiek bij C282Y-homozygote patiënten.
- De TSAT hoeft niet meer nuchter bepaald te worden.
Inleiding
Naar Samenvatting ›Hemochromatose is een ziekte die zich kenmerkt door een teveel aan ijzer met ijzerstapeling in diverse weefsels, vooral in de lever, als gevolg. Op termijn leidt dit tot orgaanschade.
Hemochromatose wordt onderscheiden in primaire (hereditaire) en secundaire vormen. Er zijn verschillende vormen van hereditaire hemochromatose (HH).
In de Noord-Europese bevolking wordt HH grotendeels veroorzaakt door homozygotie van de C282Ymutatie in het hemochromatose (HFE)-gen. De andere veelvoorkomende mutatie in dit gen is de H63D-mutatie. Bij beide mutaties is 1 van de aminozuren in het HFE-eiwit vervangen door een ander aminozuur. De precieze rol van het HFE-gen bij het ijzermetabolisme is niet bekend. Mogelijk leidt een HFE-mutatie tot hepcidineconcentraties die relatief laag zijn voor de hoeveelheid ijzer in het lichaam. Hepcidine remt de werking van ferroportine als de transporteur van ijzer uit darmmucosa.
Bij relatief lage concentraties van dit hepcidine zou er dus een abnormaal hoge hoeveelheid ijzer vanuit de darm worden opgenomen.
HH is geen zeldzame erfelijke aandoening. Van de Noord-Europese bevolking is 0,5 tot 1,5% homozygoot en 3,5 tot 15% heterozygoot voor de C282Y-mutatie. Ongeveer 20% is heterozygoot voor de H63D-mutatie en 1 tot 3% heeft het samengestelde C282Y/H63D-genotype.1 De meerderheid van de C282Y-homozygote personen heeft afwijkende ijzerwaarden, terwijl slechts een klein deel van hen symptomen toegeschreven aan HH ontwikkelt (lage klinische penetrantie). Dit komt waarschijnlijk omdat niet het HFE-gen, maar hepcidine de centrale rol in het ijzermetabolisme inneemt. Vanwege wisselende klinische penetrantie wordt bevolkingsonderzoek naar HH niet geadviseerd.
De symptomen bij patiënten met klachten zijn divers en aspecifiek, waardoor de aandoening vaak niet wordt onderkend. De klachten openbaren zich vaak pas op latere leeftijd (bij mannen > 40 jaar en bij vrouwen > 50 jaar). Moeheid, buikklachten, gewrichtsklachten, diabetes mellitus, hart- en vaatziekten, impotentie of huidpigmentatie voorspellen afzonderlijk niet de aanwezigheid van HH. De voorspellende waarde van combinaties van symptomen voor het optreden van HH is nauwelijks onderzocht.
In de eerste lijn zijn deze klachten, afzonderlijk of in combinatie, geen reden tot diagnostiek naar HH. De medisch-specialistische richtlijn Hereditaire Hemochromatose van de Nederlandse Internistische Vereniging (NIV) adviseert, hoewel het wetenschappelijk bewijs hiervoor ontbreekt, bij verwezen patiënten van Europese origine, met ≥ 6 maanden onverklaarde klachten, wél diagnostiek naar HH te verrichten. Dit kan door de transferrinesaturatie (TSAT) en het ferritine te bepalen.
Late symptomen van HH zijn onder andere levercirrose, primair hepatocellulair carcinoom, hartfalen en artritis. Deze complicaties vormen een belangrijke oorzaak van met hemochromatose samenhangende sterfte. Er zijn geen goede cijfers beschikbaar over hoeveel patiënten met HH daadwerkelijk deze late symptomen ontwikkelen.
De meest voorkomende secundaire vormen van hemochromatose zijn veelvuldige bloedtransfusies, onnodige ijzertherapie of een verhoogde afbraak van erytrocyten. Zie voor meer informatie over andere vormen van HH en de pathofysiologie en epidemiologie de richtlijn Hereditaire Hemochromatose.
Diagnostiek hereditaire hemochromatose
Naar Samenvatting ›Bepalingen
DNA-diagnostiek HFE-gen: mutatie C282Y en H63D
Indicatie
Eerstegraads verwanten van C282Y-homozygote patiënten
- Broers en zussen > 18 jaar
- Kinderen > 18 jaar (tenzij de partner van de patiënt niet van Noord-Europese komaf is)
- Ouders: neem leeftijd mee in overweging voor diagnostiek
Bespreek met de patiënt dat lang niet alle personen die homozygoot zijn voor de C282Y-mutatie klinische verschijnselen ontwikkelen die passen bij ijzerstapeling. De kans op ernstige morbiditeit, zoals levercirrose, bedraagt bij eerstegraads verwanten van een C282Y-homozygote patiënt ongeveer 1%. Het percentage eerstegraads verwanten met andere symptomen, zoals moeheid of gewrichtsklachten, is niet bekend. Bij kinderen < 18 jaar is een teveel aan ijzer door HH vrijwel uitgesloten.
DNA-diagnostiek kan over het algemeen aangevraagd worden bij het gebruikelijke laboratorium. Indien dit laboratorium deze bepaling zelf niet uitvoert, draagt het zorg voor verzending naar een samenwerkingslaboratorium.
De kosten voor DNA-diagnostiek van het HFE-gen variëren rond de € 150 tot € 175. Wanneer een C282Y-homozygote patiënt ≥ 2 kinderen heeft, is het voordeliger om de partner te testen op dragerschap van de C282Y-mutatie. Als de partner geen drager is, hoeft bij de kinderen geen onderzoek te worden verricht. Er is dan geen kans op C282Y homozygotie.
Achtergrondinformatie bij bepalingen
Er zijn diverse genotyperingstechnieken waarmee mutatieanalyse van het HFE-gen mogelijk is. Bij gebruik onder de juiste condities (kwaliteitscontroles) geven al deze bepalingen een betrouwbare uitslag.
Er zijn verschillende uitslagen mogelijk (zie tabel 15). Alleen de uitslag C282Y homozygoot is klinisch relevant.
| Uitslag | Klinisch relevant |
|---|---|
| C282Y homozygoot | Ja |
| C282Y heterozygoot | Nee |
| H63D homozygoot | Nee |
| H63D heterozygoot | Nee |
| C282Y/H63D compound heterozygoot | Nee |
| Geen mutatie C282Y en geen mutatie H63D (= wildtype) | Nee |
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van HFE-gen DNA-diagnostiek.
Verder beleid
- Alleen de uitslag C282Y homozygoot bevestigt de diagnose HH en is klinisch relevant.
- Zie voor de verdere controles paragraaf 2 Controle C282Y-homozygote patiënten.
- Adviseer de patiënt zijn broers, zussen en ouders in te lichten, zodat zij genetisch onderzoek kunnen aanvragen bij de klinisch geneticus. Patiënteninformatie over familiescreening, met modelbrieven, is beschikbaar op thuisarts.nl en via de Hemochromatose Vereniging Nederland.
- Bij alle andere uitslagen hoeft geen vervolgonderzoek bij de patiënt of zijn ouders/kinderen plaats te vinden.
- Zie voor meer informatie over genetica Huisarts en genetica.
Controle C282Y-homozygote patiënten
Naar Samenvatting ›Bepaling
- Transferrinesaturatie (TSAT)
- Ferritine
- CRP
Indicatie
- Nieuw geïdentificeerde C282Y-homozygote patiënt
- Driejaarlijkse controle bij C282Y-homozygote patiënt met eerder normale waarden van de ferritine en TSAT
Achtergrondinformatie bij bepalingen
- Ferritine
Ferritine is een eiwit dat zorgt voor binding en opslag van ijzer in het lichaam. Het geeft een indicatie van de ijzervoorraad. Ferritine is echter ook een positief acute-fase-eiwit, dat verhoogd is bij ontstekingsprocessen. Dit bemoeilijkt de interpretatie. Verder kan ferritine verhoogd zijn bij maligniteiten, hemolyse, leverziekten (alcoholgebruik, virusinfecties, geneesmiddelentoxiciteit), het metabool syndroom en non-alcoholische steatohepatitis. Een verlaagd ferritine duidt op ijzergebrek. Gebruik de referentiewaarden van het eigen laboratorium, vanwege de grote tussen laboratoriumvariatie van de ferritinebepaling. Bij HH wordt een verhoogde waarde van het ferritine boven de referentiewaarden van het eigen laboratorium gevonden. - Transferrinesaturatie
De transferrinesaturatie (TSAT) geeft aan welk percentage van het serumijzertransporteiwit transferrine is verzadigd met ijzer. Berekening van de TSAT gebeurt door de serumijzerconcentratie te delen door het serumtransferrine, met inachtneming van het aantal bindingsplaatsen van transferrine voor ijzer. Bij HH wordt een verhoogde waarde van de TSAT gevonden. Een normale waarde van het ferritine en een TSAT van < 45% hebben samen een zeer hoge negatief voorspellende waarde voor het uitsluiten van hemochromatose. Nuchtere bepaling van de TSAT is niet nodig. Alleen in twijfelgevallen moet een herhaalde bepaling nuchter worden gedaan. - CRP: zie Algemeen onderzoek
Referentiewaarden en afkapwaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Transferrinesaturatie (TSAT) en Ferritine.
Verder beleid
Zie het stroomdiagram Controle bij C282Y-homozygote patiënten:
- Indien TSAT < 45% en normaal ferritine: vraag de patiënt elke 3 jaar de TSAT en het ferritine te laten bepalen.
- Indien: TSAT < 45% en een verhoogd ferritine: denk aan een andere verklaring voor het verhoogde ferritine. Betrek de uitslag van het CRP om een ontsteking uit te kunnen sluiten. Andere oorzaken van een verhoogd ferritine: een maligniteit en leveraandoeningen, zoals steatosis hepatis en alcoholgebruik. Zie Algemeen onderzoek.
- Indien: TSAT ≥ 45%: verwijs (ook zonder klachten) naar de internist (-hematoloog) of MDL-arts voor verdere diagnostiek en/of behandeling.
Bespreekpunten voor regionaal overleg
Regionale werkafspraken kunnen de basis vormen voor regionale nascholing. Mogelijke aandachtspunten voor het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium:
- Hoe en waar kan DNA-diagnostiek van het HFE-gen in de regio worden aangevraagd?
- Wat zijn de kosten van DNA-diagnostiek?
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Hemochromatose op het probleemgeoriënteerd aanvraagformulier.
Belangrijkste aanbevelingen
Naar Samenvatting ›- De huisarts kan het aanvragen van het vitamine B12-gehalte overwegen bij:
- anemie
- neurologische symptomen (met name paresthesieën en ataxie)
- deficiënte voeding en ziekten die leiden tot verminderde resorptie van vitamine B12.
- (Routinematig) aanvragen van het vitamine B12-gehalte bij langdurig gebruik van metformine, protonpompremmers, cognitieve stoornissen en algemene klachten zoals vermoeidheid of spierzwakte zonder andere aanwijzingen voor een vitamine B12-deficiëntie wordt niet aanbevolen.
- Vraag in eerste instantie het totaal vitamine B12-gehalte of het actief vitamine B12-gehalte aan.
- Bij een laag normale waarde van het totaal vitamine B12-gehalte (150-250 pmol/L) of het actief vitamine B12-gehalte (20-35 pmol/L) wordt bepaling aanbevolen van het methylmalonzuurgehalte.
- De huisarts kan als alternatief voor bepaling van het methylmalonzuurgehalte een proefbehandeling met vitamine B12 voorschrijven.
Inleiding
Naar Samenvatting ›Epidemiologie
Vitamine B12-deficiëntie komt bij 5 tot 10% van de bevolking voor (op grond van onderzoek waarin een grenswaarde van < 150 pmol/L werd aangehouden). Vooral mensen met een deficiënt voedingspatroon (zoals bij veganisme), alcoholgebruik en dementie lopen het risico op een vitamine B12-deficiëntie. Bij ouderen is malabsorptie van vitamine B12 door atrofische gastritis (met als gevolg pernicieuze anemie) de belangrijkste oorzaak. Verder kunnen ziekten van het ileum (ziekte van Crohn) en geneesmiddelen (langdurig gebruik van metformine en protonpompremmers) een oorzaak zijn.
Pathofysiologie
Vitamine B12 komt van nature alleen voor in voedsel van dierlijke oorsprong, zoals vlees en zuivel. Vitamine B12 wordt in de maag vrijgemaakt door maagzuur en pepsine en gebonden aan intrinsic factor. Het intrinsic factor-vitamine-B12-complex wordt in de dunne darm geresorbeerd. Het wordt in het lichaam vooral opgeslagen in de lever. Vitamine B12 is in het plasma gebonden aan twee eiwitten: haptocorrine en transcobalamine. Alleen het aan transcobalamine gebonden vitamine B12 kan door alle lichaamscellen worden opgenomen en wordt daarom ook wel het ‘actief vitamine B12’ genoemd.
Vitamine B12 speelt een rol bij de vorming van methionine uit homocysteïne en foliumzuur en het methylmalonzuurmetabolisme. Methionine is noodzakelijk bij de processen waarbij een methylgroep van de ene organische verbinding op een andere wordt overgezet. Vitamine B12 is verder van belang bij de afbraak van bepaalde aminozuren en de koppeling daarvan met de citroenzuurcyclus. Verstoring van deze processen door een tekort aan vitamine B12 leidt tot verminderde aanmaak van noodzakelijke organische verbindingen in het lichaam. Een niet-synchrone rijping van cytoplasma en celkernen van bloedcellen leidt tot een ineffectieve erytropoëse met een megaloblastair bloedbeeld (macrocytaire anemie); demyelinisatie en axonale degeneratie van zenuwcellen leiden tot neurologische klachten.
Diagnostiek en behandeling
Vitamine B12-deficiëntie kan tot uiting komen in neurologische symptomen en anemie (onder andere pernicieuze anemie).
Vroege neurologische symptomen zijn paresthesieën en gnostische sensibiliteitsstoornissen waarbij er bij onderzoek verschijnselen van een achterstrengstoornis zijn (het gevoel op vilt te lopen, koud aanvoelen van het been, een gestoorde vibratiezin, ataxie). Vaak ontstaat ook een polyneuropathie. Later ontstaan piramidebaanstoornissen. Psychische veranderingen (‘pseudodementie’) kunnen de neurologische afwijkingen begeleiden. Hematologische afwijkingen lopen niet parallel aan de neurologische afwijkingen en zijn vaak pas laat aanwezig.
Het is onduidelijk of cognitieve stoornissen, spierzwakte en vermoeidheidsklachten het gevolg zijn van een vitamine B12-deficiëntie. Het is niet aangetoond of onduidelijk of suppletie van vitamine B12 deze klachten vermindert.
Bij deze klachten wordt daarom niet geadviseerd het vitamine B12-gehalte te bepalen.
Bij patiënten die langdurig metformine of protonpompremmers gebruiken en geen klachten van een vitamine B12-deficiëntie hebben, wordt niet geadviseerd te screenen op een vitamine B12-deficiëntie. Er is vooralsnog geen bewijs dat screening bij deze gebruikers tot gezondheidswinst leidt, noch dat het kosteneffectief is.
Ten slotte wordt ook bij personen zonder klachten niet geadviseerd het vitamine B12-gehalte te bepalen: in populatieonderzoek wordt vaak bij personen zonder klachten een verlaagd vitamine B12-gehalte gevonden. De serumspiegels blijken over verloop van tijd te fluctueren en herstellen vaak spontaan.
Voor verdere informatie wordt verwezen naar de NHG-Standaarden Anemie, Diabetes mellitus type 2 en Dementie en het NHG-Standpunt Diagnostiek van vitamine B12-deficiëntie.
Bepalingen voor het vaststellen van een vitamine B12-deficiëntie
Voor het vaststellen van een vitamine B12-deficiëntie wordt gewoonlijk het totaal vitamine B12-gehalte bepaald. Bij patiënten met pernicieuze anemie is de vitamine B12-spiegel niet altijd verlaagd. De afgelopen jaren is daarom onderzoek gedaan naar de waarde van andere bepalingen om een vitamine B12-deficiëntie beter vast te kunnen stellen. Het gaat hierbij om stoffen die een rol spelen in het vitamine B12-metabolisme waarbij men op pathofysiologische gronden van mening is dat zij een betere maat zijn voor een vitamine B12-deficiëntie: actief vitamine B12, methylmalonzuur (MMA) en homocysteïne. Meting van het actief vitamine B12-gehalte wordt gezien als een maat voor de vitamine B12-deficiëntie op weefselniveau. Verhoogde spiegels van methylmalonzuur en homocysteïne ontstaan bij gebrek aan vitamine B12.
Men schat de sensitiviteit van de totaal vitamine B12-bepaling (grenswaarde < 148 pmol/L) voor het vaststellen van een vitamine B12-deficiëntie bij patiënten met megaloblastaire anemie op 95-97%.
De specificiteit wordt geschat op minder dan 80%.
3-5% van de personen met een klinische vitamine B12-deficiëntie heeft een vitamine B12-spiegel > 148 pmol/L. Er zijn aanwijzingen dat methylmalonzuur een hogere sensitiviteit heeft dan het totaal vitamine B12-gehalte (in populatieonderzoek is het methylmalonzuur vaak verhoogd bij laag normale vitamine B12-gehaltes).
De specificiteit van homocysteïne lijkt lager te zijn dan die van methylmalonzuur (een verhoogde homocysteïnespiegel kan ook het gevolg zijn van een foliumzuurdeficiëntie, een tekort aan vitamine B6 of een verminderde nierfunctie en komt veel voor in de open populatie).
Behandelgrens
De afgelopen jaren is er discussie geweest over de behandelgrens bij een vitamine B12-deficiëntie. De oude behandelgrens van 59 pmol/L berustte op de aanwezigheid van anemie, maar wordt inmiddels als te laag beschouwd, omdat neurologische afwijkingen zonder anemie die verbetert op toediening van vitamine B12 bij waarden tot 150 pmol/L voorkomt. Omdat 3-5% van de personen met een klinische vitamine B12-deficiëntie een vitamine B12-spiegel > 150 pmol/L heeft, wordt ook wel geadviseerd de behandelwaarde voor de vitamine B12-spiegel nog verder te verhogen, bijvoorbeeld naar 250 pmol/L. Bij een hoger afkappunt loopt de prevalentie van een vitamine B12-deficiëntie bij ouderen in de open populatie echter enorm op (van 25% bij een afkappunt van 150 pmol/L naar 60% bij een afkappunt van 250 pmol/L).
Algoritme
Ondanks alle discussies over de waarde van de verschillende bepalingen voor het vaststellen van een vitamine B12-deficiëntie, is op grond van bovenstaande en praktische overwegingen (beschikbaarheid en kosten van de verschillende bepalingen) een algoritme gemaakt met afkapwaarden voor behandeling dat voor laboratoria en huisartsen kan dienen als houvast bij het aanvragen en bepalen van (vervolg)beleid bij vermoeden van een vitamine B12-deficiëntie.
Bij vermoeden van een vitamine B12-deficiëntie
Naar Samenvatting ›Bepalingen
- Vitamine B12
- MMA (indien vitamine B12-gehalte laag normaal)
Indicatie
De aanvraag voor vitamine B12-onderzoek past bij onderzoek naar oorzaken van anemieën en neurologische symptomen (met name paresthesieën en ataxie). Daarnaast kan het aangevraagd worden indien er sprake is van (vermoeden van een) deficiënte voeding en ziekten die leiden tot verminderde resorptie van vitamine B12.
Routinematig aanvragen van de vitamine B12-bepaling bij andere klachten, zoals vermoeidheid, duizeligheid, concentratiestoornissen of een verminderde cognitie, wordt niet aanbevolen. Ook bij patiënten die langdurig metformine of protonpompremmers gebruiken wordt routinematige controle van het vitamine B12-gehalte niet aanbevolen.
Bij een laag normale vitamine B12-spiegel kan een vervolgbepaling van methylmalonzuur meer zekerheid geven over het bestaan van een vitamine B12-deficiëntie (zie Algoritme Vitamine B12). Alternatief is een proefbehandeling met vitamine B12 (zie Verder beleid).
Achtergrondinformatie bij de bepalingen
Vitamine B12
Gewoonlijk wordt de concentratie van het totaal vitamine B12 -gehalte bepaald. Het totaal vitamine B12-gehalte betreft zowel aan haptocorrine als het aan transcobalamine gebonden vitamine B12. De bepaling kent geen stoorfactoren, kan uit serum worden bepaald en de patiënt hoeft niet nuchter te zijn of aan andere voorwaarden te voldoen. In de zwangerschap kan de vitamine B12-spiegel foutief verlaagd zijn, bij leveraandoeningen (levercirrose, levermetastasen) en hematologische maligniteiten foutief (sterk) verhoogd. Houd er rekening mee dat aanwezigheid van antistoffen tegen intrinsic factor in het bloed van de patiënt kan interfereren met de bepaling van vitamine B12. Ook dit is een reden waardoor de uitslag foutief te hoog kan uitvallen. Het vitamine B12-gehalte kan over de tijd fluctueren.
Als alternatief voor de bepaling van het totaal vitamine B12 gebruiken sommige laboratoria bepaling van het actief vitamine B12 (ook wel: holotranscobalamine, transcobalamine II). Met deze test wordt het vitamine B12-gehalte gemeten dat in het plasma aan het transporteiwit transcobalamine II is gebonden (6-20% van het totale vitamine B12-gehalte in serum). In onderzoek met methylmalonzuur als gouden standaard heeft actief vitamine B12 iets betere accuratesse dan totaal vitamine B12.
Onduidelijk is of dit ook klinisch relevant is.
Methylmalonzuur
Methylmalonzuur is een van de metabolieten van biochemische reacties waarbij vitamine B12 betrokken is en is daarmee een merker voor tekort van vitamine B12 op weefselniveau. Bij een pernicieuze anemie worden vaak waarden van > 1 umol/L gevonden. Methylmalonzuur wordt renaal geklaard en kan licht verhoogd zijn bij een verminderde nierfunctie. 20% van de ouderen in de open populatie heeft een verhoogde spiegel van het methylmalonzuurgehalte. Dit betekent dat de interpretatie van een licht verhoogde MMA bij een verminderde nierfunctie moeilijk te interpreteren is. Voor bepaling van het methylmalonzuurgehalte zijn massaspectometrische technieken vereist: niet alle laboratoria voeren de bepaling uit. Daarnaast is de bepaling kostbaar.
Afkap- en referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Vitamine B12 en Methylmalonzuur.
Verder beleid
- De huisarts overweegt bij een verlaagd vitamine B12-gehalte een (proef)behandeling met (oraal) vitamine B12. Ook bij een laag normale vitamine B12-spiegel (150-250 pmol/L) kan een proefbehandeling met vitamine B12 gedurende drie maanden een alternatief voor het bepalen van de MMA-spiegel zijn.
- De huisarts overweegt om bij klachten en een normaal vitamine B12-gehalte het foliumzuurgehalte te bepalen (het klinisch beeld bij een foliumzuurdeficiëntie is vergelijkbaar met dat van een vitamine B12-deficiëntie).
- De huisarts verwijst naar een internist of bepaalt antistoffen tegen intrinsic factor bij vermoeden van een atrofische gastritis (omdat hierbij levenslang behandeld moet worden). De aanwezigheid van antistoffen maakt pernicieuze anemie waarschijnlijk (hoge specificiteit), maar de afwezigheid sluit de diagnose niet uit (lage sensitiviteit).
Bespreekpunten voor regionaal overleg
Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- voorkeur laboratorium totaal of actief vitamine B12-bepaling;
- kosten MMA-bepaling, als reflexbepaling aanbieden bij laag normaal vitamine B12?
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Vitamine B12-deficiëntie(met name bij paresthesieën en ataxie) op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›Koppeling aan de ICPC-code B81 Pernicieuze/foliumzuurdeficiëntie-anemie bij patiënten met anemie vindt plaats in het LESA-hoofdstuk Anemie. Aangezien de overige indicaties voor het aanvragen van een vitamine B12-spiegel in de huisartsenpraktijk weinig voorkomen, wordt koppeling aan andere ICPC-codes niet geadviseerd.
Belangrijkste aanbevelingen
Naar Samenvatting ›- De Gezondheidsraad adviseert bij grote groepen in de bevolking vitamine D-suppletie, onafhankelijk van de vitamine D-spiegel.
- Bepaling van het vitamine D-gehalte is daarom slechts zelden aangewezen.
- De huisarts kan de vitamine D-spiegel wél aanvragen bij:
- personen bij wie onduidelijk is of zij voldoende aan zonlicht blootgesteld worden;
- personen met osteoporose of een (matig) verhoogd valrisico die voldoende intake van calcium in de voeding hebben;
- klachten die kunnen wijzen op osteomalacie: diffuse bot- en spierpijnen en proximale spierzwakte.
- Streefwaarde voor het vitamine D-gehalte is 30 nmol/L voor personen jonger dan 70 jaar en 50 nmol/L voor personen ouder dan 70 jaar.
Inleiding
Naar Samenvatting ›Epidemiologie
Een verlaagde vitamine D-spiegel komt veel voor. Circa 50% van de thuiswonende ouderen en 85 tot 90% van de bewoners van een verzorgings- of verpleeghuis hebben een vitamine D-spiegel van < 50 nmol/L. In een Nederlands, cross-sectioneel onderzoek onder 613 volwassenen werd bij 19 tot 51% van de personen met een niet-westerse afkomst (Turkse, Marokkaanse en Surinaamse afkomst) een vitamine D-deficiëntie (< 25 nmol/L) gevonden vergeleken met 6% bij personen van Nederlandse afkomst. In een onderzoek bij zwangeren (n = 358) werd bij vrouwen van niet-westerse afkomst een vitamine D-spiegel van 15-26 nmol/L gevonden (vergeleken met een spiegel van 52 nmol/L bij vrouwen van Nederlandse afkomst). In een ander Nederlands onderzoek met 538 zwangeren van West-Europese afkomst en 131 van niet-Europese afkomst werd bij 55% van de niet-westerse zwangeren een deficiëntie < 20 nmol/L gevonden, ten opzichte van 5% van de zwangeren van West-Europese afkomst. Bij de niet-westerse pasgeborenen had 54% een vitamine D-gebrek < 13 nmol/L en bij de groep westerse pasgeborenen 6%. Vitamine D-concentraties bij de moeder rond de bevalling en bij haar pasgeborene waren sterk gecorreleerd (r = 0,84).
In een onderzoek naar de vitamine D-status bij een steekproef uit de Surinaamse en autochtoon Nederlandse bevolking van Amsterdam werd bij 40% van de Surinamers tot 50 jaar een vitamine D-spiegel < 30 nmol/L (autochtone Nederlanders: 8%) gevonden en bij 80% van de Surinaamse vrouwen ouder dan 50 jaar een vitamine D-spiegel < 50 nmol/L (autochtone Nederlanders: 40%).
Pathofysiologie
Het is al lang bekend dat vitamine D van belang is voor de calciumabsorptie uit voeding en botmineralisatie. Een groeiend aantal onderzoeken laat zien dat behalve de calciëmische effecten, vitamine D ook niet-calciëmische effecten bezit. Zo reguleert vitamine D, direct of indirect, de activatie van talloze genen, waaronder genen die betrokken zijn bij regulatie van groei, differentiatie en apoptosis van cellen en angiogenese. Vitamine D is nodig voor een goed functionerend immuunsysteem en voor de insulineproductie en daarmee wordt vitamine D-tekort in verband gebracht met vermindering van de afweer en insulineresistentie.
De belangrijkste bron van vitamine D is de aanmaak in de huid (vitamine D3) onder invloed van UVB uit zonlicht. Dit bepaalt meer dan 90% van onze vitamine D-status. Vitamine D is in voeding en supplementen aanwezig als vitamine D3 (van dierlijke oorsprong) of D2 (van plantaardige oorsprong). De gemiddelde vitamine D-inname via de voeding is beperkt.
In de lever wordt vitamine D omgezet in 25-hydroxyvitamine-D (calcidiol), dat vervolgens onder invloed van onder andere parathyroïdhormoon (PTH), calcium en fosfaat in de nier en lokaal wordt omgezet in de biologisch actieve vorm 1,25-dihydroxyvitamine-D (calcitriol).
De vitamine D-voorraad wordt met name opgebouwd door voldoende zonexpositie in de zomermaanden. In de wintermaanden, met name in de periode februari-maart, is de concentratie vitamine D 20-40 nmol/L lager dan in de zomer.
Met vitamine D-gebrek geassocieerde morbiditeit
Vitamine D is van belang voor een goede botopbouw en tandvorming. Een gebrek aan vitamine D veroorzaakt rachitis bij kinderen. Bij volwassenen leidt een langdurig ernstig gebrek aan vitamine D door onvoldoende mineralisatie van het bot tot osteomalacie met diffuse bot- en spierpijnen en proximale spierzwakte (pijn in de bovenbenen en heupen, moeite met overeind komen, waggelgang). Klachten van vermoeidheid, malaise en duizeligheid hangen niet samen met een verlaagd vitamine D-gehalte. Bij ouderen kan een vitamine D-gebrek door verlies van botmassa osteoporose met een verhoogd risico op fracturen veroorzaken.
In observationeel onderzoek ziet men verder een verband tussen een laag vitamine D-gehalte en een hoger risico op hart- en vaatziekte, diabetes mellitus type 2, colorectale kanker, infecties en auto-immuunziekten. Of dit verband causaal is, is onduidelijk. Dat vitamine D-suppletie deze risico’s vermindert, is niet bewezen. Ten slotte is vitamine D in verband gebracht met hypertensie en neuropsychologische aandoeningen, waaronder cognitieve stoornissen, autisme en depressie. Er zijn echter onvoldoende aanwijzingen dat de serumvitamine-D-concentratie samenhangt met het neuropsychologische functioneren en dat vitamine D-suppletie dit functioneren verbetert.
Diagnostiek en behandeling
- Osteoporose en valpreventie: de NHG-Standaard Fractuurpreventie adviseert vitamine D-suppletie bij patiënten met osteoporose en patiënten met een verhoogd fractuurrisico.
- Chronische nierschade: de NHG-Standaard Chronische nierschade adviseert bij patiënten met een sterk verhoogd risico op cardiovasculaire aandoeningen of eindstadium nierfalen (eGFR < 30 ml/min/1,73 m2 of eGFR < 45 ml/min/1,73 m2 in combinatie met een matig verhoogde albuminurie of eGFR < 60 ml/min/1,73 m2 in combinatie met een sterk verhoogde albuminurie) om 2-4 keer per jaar de calcium-, fosfaat- en PTH-concentratie te bepalen om een verstoring van de calcium-fosfaathuishouding op te sporen. Het vitamine D-gehalte hoeft hierbij niet bepaald te worden. Behandeling met vitamine D wordt niet standaard meer aanbevolen.
- Risicogroepen voor een vitamine D-deficiëntie: de Gezondheidsraad adviseert suppletie van vitamine D, ongeacht de vitamine D-spiegel, bij alle kinderen jonger dan 4 jaar, bewoners van verzorgings- en verpleeghuizen, vrouwen ouder dan 50 jaar, mannen ouder dan 70 jaar en personen met een donkere huidskleur of personen die gesluierd gekleed gaan (tabel 16).
- Zwangeren: de NHG-Standaard Zwangerschap en kraamperiode ontraadt bepaling van de vitamine D-spiegel en suppletie van vitamine D (tenzij de zwangere op grond van een andere indicatie al een indicatie voor suppletie heeft). De richtlijn wijkt op dit punt af van het advies van de Gezondheidsraad. Bepaling van de vitamine D-spiegel wordt ontraden, omdat er geen duidelijkheid is over de referentiewaarden van vitamine D in de zwangerschap. Suppletie wordt niet aanbevolen, omdat suppletiestudies vooralsnog onvoldoende effect op klinische uitkomsten laten zien en er ook onduidelijkheden bestaan over de juiste dosering van vitamine D.
Bij vermoeden van een vitamine D-deficiëntie
Naar Samenvatting ›Bepalingen
Vitamine D
Indicatie
Bepaling van het vitamine D-gehalte is slechts zelden aangewezen: de Gezondheidsraad adviseert bij grote groepen in de bevolking vitamine D-suppletie, onafhankelijk van de vitamine D-spiegel (zie tabel 16). Ook bij zwangeren hoeft niet routinematig de vitamine D-spiegel bepaald te worden.
De huisarts kan de vitamine D-spiegel wél aanvragen bij:
- personen bij wie onduidelijk is of zij voldoende aan zonlicht blootgesteld worden (en bij wie er geen andere indicatie is om altijd suppletie van vitamine D te adviseren);
- personen met osteoporose of een (matig) verhoogd valrisico die voldoende intake van calcium in de voeding hebben (> 1200 mg/dag), geen bisfosfonaten gebruiken en geen suppletie van vitamine D wensen;
- klachten die kunnen wijzen op osteomalacie: diffuse bot- en spierpijnen en proximale spierzwakte.
|
Kinderen 0-4 jaar |
|
Vrouwen ≥ 50 jaar |
|
Mannen ≥ 70 jaar |
|
Personen die onvoldoende blootgesteld worden aan zonlicht* |
|
Bewoners van verpleeg- of verzorgingshuizen |
|
Personen met osteoporose |
|
Personen met een donkere huidskleur |
| * Onvoldoende zonlichtblootstelling wordt gedefinieerd als dagelijks minder dan 15 tot 30 minuten blootstelling aan hoogstaande zon (tussen 11.00 en 15.00 uur) met hoofd en handen ontbloot bij alledaagse activiteiten. |
Achtergrondinformatie bij de bepalingen
Voor de vitamine D-status geeft de bepaling van 25-hydroxyvitamine-D3 de meeste informatie, omdat die de meest aanwezige vorm in het serum is, de kleinste dag-tot-dagvariatie heeft (vanwege de lange halfwaardetijd (twee tot drie weken).
Er zijn meerdere methoden om de concentratie van vitamine D vast te stellen. De meest gebruikte is de immunoassay, waarbij gebruik wordt gemaakt van specifieke antistoffen die kruisreageren met zowel 25-OH-vitamine-D3 als -D2. De uitslag wordt weergegeven in ‘totaal 25-OH-vitamine-D’. Andere methoden betreffen HPLC (high-performance liquid chromatografie) en LC-tandem MS (liquid chromatografie tandem-massaspectrometrie) waarmee de concentratie van 25-OH-vitamine-D3 en totaal 25-OH-vitamine-D (25-OH vitamine-D3 én D2)op basis van chemische eigenschappen van de stof worden vastgesteld.
Vitamine D3 is de endogene vorm die in de huid wordt aangemaakt, maar ook in supplementen aanwezig kan zijn. Vitamine D2 is met name afkomstig uit de voeding en supplementen. Vrijwel alle supplementen die in Nederland worden verkocht bestaan alleen uit vitamine D3. Enkele laboratoria bepalen alleen de vitamine D3-concentratie. Het is daarom van belang om te weten of de gerapporteerde uitslag de concentratie van het totale 25-OH-vitamine-D (D2 én D3), of alleen de 25-OH-vitamine-D3 betreft.
Streefwaarden vitamine D (25-OH-vitamine-D)
Zie de referentiewaarden tabel voor de referentiewaarden van Vitamine-D.
De Gezondheidsraad heeft bovenstaande streefwaarden afgeleid van de niveaus van suppletie met vitamine D die het risico op ‘harde’ klinische eindmaten (fracturen, rachitis) verminderen.
Er is discussie over de te hanteren streefwaarden. In andere Europese landen wordt vaak voor alle leeftijdsgroepen een streefwaarde van 50 nmol/L aangehouden. Soms wordt een streefwaarde van 60, 75 of 100 nmol/L aanbevolen. Er is echter onvoldoende bewijs voor het effect van suppletie met vitamine D bij hogere streefwaarden op klinisch relevante uitkomstmaten.
Verder beleid
De huisarts overweegt bij een te lage vitamine D-spiegel suppletie van vitamine D (zie NHG-Standaard Fractuurpreventie en/of www.thuisarts.nl). De doseringsadviezen van de Gezondheidsraad zijn zodanig opgesteld dat vrijwel iedereen de streefwaarden voor het vitamine D-gehalte bereikt. Controlebepalingen van het vitamine D-gehalte hebben daarom over het algemeen geen toegevoegde waarde.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Vitamine D-deficiëntie op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›Aangezien de indicaties voor het aanvragen van een vitamine D-spiegel in de huisartsenpraktijk weinig voorkomen, wordt koppeling aan ICPC-codes niet geadviseerd.
U. Urinewegen
Naar Samenvatting ›Hematurie
Naar Samenvatting ›Dit hoofdstuk is in 2025 opgesteld, het betreft de eerste versie (2025.1).
Belangrijkste aanbevelingen
Naar Samenvatting ›- Ga na of er bij patiënten met hematurie een waarschijnlijke oorzaak is. Volg bij vaststelling hiervan het bij die oorzaak passende beleid.
- Vraag een urinesediment, eGFR en albuminecreatinine-ratio (ACR) aan bij patiënten met een positieve urinestick voor erytrocyten als er geen waarschijnlijke oorzaak is.
- Bij een positief urinesediment: bepaal aan de hand van leeftijd en risicofactoren voor een urologische maligniteit, de eGFR en ACR het verdere beleid.
- Verwijs bij macroscopische hematurie zonder waarschijnlijke oorzaak naar de uroloog voor verdere diagnostiek.
Inleiding
Naar Samenvatting ›Leeswijzer: de inleiding bespreekt pathofysiologie, epidemiologie en diagnostiek om een waarschijnlijke oorzaak van hematurie vast te stellen. De verdere diagnostiek, opgesplitst naar macro- en microscopische hematurie, volgt in de daaropvolgende paragrafen.
Pathofysiologie
Naar Samenvatting ›Hematurie is de aanwezigheid van bloed (erytrocyten) in de urine. Er wordt onderscheid gemaakt tussen hematurie zonder klachten en hematurie met klachten. Deze zijn beide weer onder te verdelen in macroscopische of microscopische hematurie. Macroscopisch betekent dat het bloed met het blote oog zichtbaar is, microscopische hematurie is alleen door laboratoriumonderzoek aantoonbaar.
Veelvoorkomende oorzaken van hematurie zijn bijvoorbeeld cystitis, pyelonefritis en urolithiasis. De oorzaken van hematurie variëren met de leeftijd: bij kinderen staan cystitis, pyelonefritis en glomerulonefritis op de voorgrond en is urolithiasis zeldzaam. Bij ouderen is de kans op een maligniteit groter. Er kunnen vele andere oorzaken zijn, zie tabel 1 voor een overzicht van hematurie bij volwassenen in de eerste lijn. Bij een deel (onbekend hoe groot) van de patiënten is de oorzaak onbekend.
| Aandoeningen van nieren en urinewegen |
|
|
|
|
|
|
|
| Aandoeningen buiten de urinewegen |
|
|
| Algemene aandoeningen |
|
Overig
|
Epidemiologie
Naar Samenvatting ›ICPC-code U06 (hematurie) heeft in de huisartsenpraktijk een prevalentie van 4,2 en een incidentie van 4,7 per 1000 patiënten per jaar. Hematurie komt bij mannen ongeveer 1,5 keer vaker voor dan bij vrouwen. De ICPC-code maakt geen onderscheid tussen microscopische en macroscopische hematurie. Indien hematurie een symptoom is bij een andere aandoening, zoals een urineweginfectie, wordt het vastgelegd onder de ICPC-code van de aandoening en is dit dus niet meegenomen in de hierboven genoemde prevalentie- en incidentiecijfers.
In het Transitieproject (zorgepisoderegistratie) zijn bij huisartsen onder andere epidemiologische gegevens verzameld over de ICPC-code bij eerste presentatie van de klachten en uiteindelijke diagnose. Van de 746 patiënten met de klacht hematurie (ICPC-code U06), kreeg 33% de diagnose urineweginfectie (ICPC-code U71) en 3% een maligniteit van de blaas (ICPC-code U76). 46% kreeg geen andere diagnose (de ICPC-code bleef code U06 hematurie). Het aandeel nefrogene diagnoses op basis van ICPC-code was < 1%.
Door middel van een uitgangsvraag is in de literatuur nagegaan hoe groot het risico op een ernstige onderliggende nefrogene of urologische oorzaak is bij patiënten met microscopische hematurie op een urinestick zonder waarschijnlijke oorzaak (Zie Bijlage Hematurie). Van de mensen zonder klachten en met een positieve urinestick voor erytrocyten had, afhankelijk van het onderzoek, 1,6% tot 6,4% (gemiddeld 3,3%) een blaascarcinoom. De gevonden onderzoeken waren veelal in de tweede lijn verricht. Het gevonden percentage komt overeen met het percentage beschreven in de NVU-richtlijn. Hier wordt ook benoemd dat dit risico op een maligniteit afhankelijk is van geslacht, leeftijd en risicofactoren.
In de huisartsenpraktijk worden soms urinesticks op erytrocyten herhaald als er bij toeval een positieve urinestick is gevonden. Er is bij de werkgroep geen wetenschappelijke onderbouwing bekend of herhaling van de urinestick zinvol is om de verdere diagnostiek of beleid te kunnen bepalen.
De ernst van de hematurie is geen aanwijzing voor de oorsprong van de erytrocyten (nieren, urinewegen, blaas, aandoening buiten de urinewegen). Hematurie kán een symptoom zijn van een ernstige aandoening, bijvoorbeeld van een maligniteit of een acute glomerulonefritis (bijvoorbeeld IgA-nefropathie) met acute nierinsufficiëntie. Bij asymptomatische macroscopische hematurie bij patiënten in de tweede lijn is de kans op een maligniteit afhankelijk van geslacht, leeftijd en risicofactoren; circa 11-18%. Bij patiënten met asymptomatische microscopische hematurie in de tweede lijn is de kans op een maligniteit veel lager en afhankelijk van geslacht, leeftijd en risicofactoren; gemiddeld 3%.
Het risico op een urologische maligniteit is voor patiënten die antistolling gebruiken vergelijkbaar met patiënten die geen antistolling gebruiken.
Diagnostiek
Naar Samenvatting ›Voor de huisarts is het van belang na te gaan of de hematurie van de patiënt past bij klachten of aandoening(en) van de patiënt. Met behulp van anamnese (zie Tabel 2) en lichamelijk onderzoek (zie Tabel 3) kan worden nagegaan of een onderliggende nefrogene of urologische aandoening of aandoening buiten de urinewegen de waarschijnlijke oorzaak kan zijn.
| Urologische oorzaak |
|
| Nefrogene oorzaak |
|
| Oorzaak buiten de urinewegen |
|
| Andere oorzaken of redenen voor verkleuring urine óf voor aankleuren van testveld ‘bloed’ op urinestick |
|
| *deze tabel geeft de meest voorkomende oorzaken, maar beoogd niet volledig te zijn | |
Afhankelijk van de anamnese en de voorgeschiedenis kan het lichamelijk onderzoek bestaan uit:
| |
| Bij vermoeden nefrogene oorzaak |
|
| Bij vermoeden ontsteking |
|
| Bij vermoeden urologische of enterologische oorzaak |
|
| Bij vermoeden gynaecologische oorzaak |
|
Tussenevaluatie
Naar Samenvatting ›- Overweeg of er een waarschijnlijke oorzaak is. Volg bij vaststelling van een waarschijnlijke oorzaak het beleid dat bij die oorzaak past. Voor verdere diagnostiek en beleid bij andere oorzaken (buiten de urinewegen) wordt verwezen naar de betreffende NHG-Standaarden (onder andere Urineweginfecties, Urinesteenlijden, Mictieklachten bij mannen, Chronische nierschade, Vaginaal bloedverlies, Soa-consult, Lichen sclerosus).
- Regelmatig zal een positieve urinestick voor erytrocyten een toevalsbevinding zijn, bijvoorbeeld bij urineonderzoek vanwege een andere klacht. De werkgroep verwacht dat 1-2 weken na een mogelijke verklaring (zoals een behandelde urineweginfectie of een menstruatie) de urinestick op erytrocyten weer negatief is.
- Bij volwassenen zonder een waarschijnlijke oorzaak is een urologische oorzaak het meest waarschijnlijk.
- De kans op een nefrogene oorzaak neemt toe bij een verhoogde bloeddruk, recent ontstaan oedeem, een verminderde nierfunctie of een verhoogde albuminurie (zie Nieraandoeningen).
- Consulteer of verwijs naar de kinderarts bij kinderen met hematurie zonder waarschijnlijke oorzaak.
- Voer bij patiënten met hematurie en antistolling dezelfde diagnostiek en hetzelfde beleid uit als bij patiënten zonder antistolling.
Diagnostiek macroscopische hematurie
Naar Samenvatting ›Indicatie
Naar Samenvatting ›Bij twijfel over de aanwezigheid van macroscopische hematurie of wanneer de verkleuring van de urine mogelijk door een andere oorzaak komt.
Achtergrondinformatie bij de bepalingen
Naar Samenvatting ›De verandering in kleur van de urine hoeft niet noodzakelijk de mate van bloedverlies weer te geven, aangezien slechts 1 mL bloed per liter urine al een waarneembare kleurverandering kan veroorzaken. Bovendien kan het sporadisch optreden van rood tot bruin gekleurde urine worden waargenomen bij diverse aandoeningen die niet gerelateerd zijn aan bloedingen in de urinewegen. Rode of donker gekleurde urine zonder (zwak) positieve urinestickuitslag kan voorkomen door kleurstoffen in voedingsmiddelen (zoals rode bieten, rabarber, bramen, zwarte bessen) of medicijnen (zoals rifampicine, nitrofurantoïne, doxorubicine, methyldopa, fenytoïne, hydroxocobalamine, senna, mesalazine, watroodbruin kan kleuren bij contact met bleek in het toilet), verhoogde metabolieten bij bepaalde zeldzame aandoeningen (bijvoorbeeld porfyrie, alkaptonurie), of de aanwezigheid van bilirubine of toxische stoffen (zoals lood of kwik).
Urinestick op erytrocyten:
- Een urinestick is ook wel bekend als een urinestriptest, urinesticktest, urineteststrook of urinedipstick. We gebruiken in dit hoofdstuk de term urinestick.
- Werking testveld: De heemgroep, afkomstig van hemoglobine, heeft (pseudo)peroxidaseactiviteit. Hierbij splitst het een (organisch) peroxide, waardoor een kleurindicator wordt geoxideerd tot een gekleurd product. Hierbij wordt zowel het vrije hemoglobine als het hemoglobine in de erytrocyt gemeten. Intacte erytrocyten lyseren op het testveld en het daarbij vrijkomende hemoglobine brengt de kleurreactie op gang, waardoor gekleurde stippen ontstaan. Vrij hemoglobine zorgt voor een egale verkleuring.
- Stoorfactoren:
- Een positief resultaat op het erytrocytentestveld van de urinestick kan worden veroorzaakt door hemoglobinurie (bijvoorbeeld na intensieve lichamelijke inspanning of hemolyse), myoglobinurie (bijvoorbeeld bij rabdomyolyse) of de aanwezigheid van oxiderende stoffen zoals povidonjodium. Ook kan een aanzienlijke bacteriurie positieve resultaten veroorzaken als gevolg van bacteriële peroxidasen.
- Foutpositieve resultaten kunnen ontstaan door het gebruik van oxiderende schoonmaakmiddelen voor het reinigen van verzamelpotjes.
- Foutnegatieve resultaten kunnen optreden als gevolg van de aanwezigheid van hoge concentraties eiwit (> 5 g/L), vitamine C (een antioxidant), nitriet (> 2,5 mmol/L; de teststrook voor nitriet wordt positief bij > 11 mmol/L), sperma, urinezuur, gentisinezuur (een metaboliet van aspirine) en het gebruik van conserveermiddelen voor de urine, zoals formaldehyde en glutaraldehyde. Bovendien kan bij een zure pH (< 6) onvoldoende hemoglobine vrijkomen uit de erytrocyten (onvoldoende cel-lysis), wat fout-negatieve resultaten kan veroorzaken.Dit kan bijvoorbeeld gebeuren bij het gebruik van cranberry’s en/of bij sterk geconcentreerde urine. De werkgroep verwacht dat 1-2 weken na het staken van vitamine C of cranberry’s, het gebruik hiervan geen invloed meer heeft op de betrouwbaarheid van de urinestick.
Referentiewaarden
Naar Samenvatting ›Zie de referentiewaarden tabel voor de afkapwaarden van een urinestick.
Verder beleid
Naar Samenvatting ›- Verwijs bij macroscopische hematurie zonder waarschijnlijke oorzaak naar de uroloog voor verdere diagnostiek, dit geldt ook voor patiënten met antistolling en macroscopische hematurie. Er hoeft geen PSA-bepaling plaats te vinden voorafgaand aan een verwijzing.
Diagnostiek microscopische hematurie
Naar Samenvatting ›Bepalingen
Naar Samenvatting ›- Urinestick op erytrocyten
- Urinesediment
- creatinine (serum) + eGFR, ACR (ochtend)urine
Indicatie
Naar Samenvatting ›- Vraag een urinesediment aan bij patiënten met een positieve urinestick op erytrocyten als er geen waarschijnlijke oorzaak is
- Vraag ook direct een creatinine + eGFR en een ACR aan
- Zie figuur 1 voor een overzicht van de diagnostiek bij microscopische hematurie
- Bij patiënten zonder klachten of bij bijvoorbeeld keuringen is er geen indicatie om een urinestick op erytrocyten te verrichten. Een urinestick op erytrocyten heeft geen plaats in de diagnostiek van urineweginfecties (zie NHG-Standaard Urineweginfecties)
Achtergrondinformatie bij de bepalingen
Naar Samenvatting ›- Ga na of er een waarschijnlijke oorzaak is bij patiënten met een toevallig gevonden microscopische hematurie en volg, indien dit het geval is, het passende beleid (zie Inleiding):
- Een urinestick op erytrocyten is positief voor erytrocyten > 5-10 erytrocyten per µL:
- Bij de meeste urinesticks wordt de kleuromslag op het erytrocytenveld waarneembaar vanaf 5-10 erytrocyten per µL (dit komt overeen met > 2 erytrocyten per gezichtsveld bij urinesedimentanalyse). De bijbehorende kwalificatie spoor, zwak positief of 1+ is afhankelijk van de fabrikant. Ga na welke kwalificatie bij de gebruikte urinestick overeenkomt met > 5-10 erytrocyten en wanneer deze als positief moet worden beoordeeld. De wachttijden tussen het contact van het testveld met de urine en het beoordelen van de kleur van het testveld, kan per soort testvlak verschillen. Daarnaast zijn de kleuren van de testvelden soms lastig te beoordelen. Er bestaan apparaten die een urinestick geautomatiseerd kunnen aflezen. Deze methode is gebruiksvriendelijk, kan menselijke fouten voorkomen, lijkt betrouwbaar en leidt mogelijk tot een betere standaardisatie.
- Sensitiviteit/specificiteit: afhankelijk van de gebruikte afkapwaarde varieert de sensitiviteit van de urinestick tussen de 20% en 100% en de specificiteit tussen 18% en 100%. [Rodgers 2006] Bij een afkapwaarde van meer dan 3 erytrocyten per gezichtsveld is de sensitiviteit 92% en de specificiteit 57%.
- Testeigenschappen: de onderzoeken over de diagnostische accuratesse van een urinestick ten opzichte van microscopische analyse van het urinesediment (referentietest) zijn zeer heterogeen en moeilijk met elkaar te vergelijken voor een betrouwbare conclusie. Op basis van een recenter onderzoek en praktijkervaringen komt 85-100% van de negatieve urinestickuitslagen voor het erytrocytentestveld overeen met een negatieve urinesedimentanalyse. Van de positieve urinestickuitslagen (spoor tot 5+) kan 5 tot 80% niet bevestigd worden met urinesedimentanalyse.
- Aanvraag urinesediment:
- Het urinesediment is positief voor erytrocyten bij een afkapwaarde van ≥ 3 erytrocyten/gezichtsveld. De oorzaak hiervan kan zowel nefrogeen als urologisch zijn.
- Bepaling van dysmorfe erytrocyten of erytrocytencilinders in het urinesediment heeft geen plaats in de diagnostiek bij microscopische hematurie in de eerste lijn. Het is onvoldoende onderscheidend om het vervolgbeleid te kunnen bepalen. Er bestaat geen eenduidige test om onderscheid te maken tussen een nefrologische of urologische oorzaak van de hematurie. De aanwezigheid van proteïnurie naast hematurie is een sterkere voorspeller voor een nefrologische oorzaak dan het percentage dysmorfe erytrocyten.
- Instructie urineverzameling voor sediment:
- Laat de patiënt een middenstroom urine verzamelen, bij voorkeur de eerste of tweede ochtendurine
- Zie patiënteninstructie voor het verzamelen van urine.
Referentiewaarden
Naar Samenvatting ›Zie de referentiewaarden tabel voor de afkapwaarde van het urinesediment.
Verder beleid
Naar Samenvatting ›- Urinesediment is negatief voor erytrocyten:
- Er hoeft geen vervolgonderzoek plaats te vinden. Er zijn geen afwijkingen gevonden.
- Bij een afwijkende eGFR en/of ACR: volg het verdere beleid volgens de NHG-Standaard Chronische nierschade (zie Nieraandoeningen). Overweeg consultatie van of verwijzing naar de nefroloog.
- Urinesediment is positief voor erytrocyten:
- Indien nog niet verricht: meet de bloeddruk en onderzoek de aanwezigheid van (recent ontstaan) oedeem in het gelaat of in de benen (dit kan passen bij een mogelijk nefrogene oorzaak, zoals een nefrotisch syndroom)
- Ga na of er risicofactoren zijn voor een urologische maligniteit, zie tabel 4.
- Bepaal daarna het verdere beleid:
- Mannen en vrouwen < 60 jaar zonder risicofactoren voor een urologische maligniteit:
- indien eGFR en/of ACR afwijkend zijn: volg het beleid in de NHG-Standaard Chronische nierschade (zie Nieraandoeningen). Overweeg consultatie van of verwijzing naar de nefroloog.
- Indien eGFR en/of ACR niet afwijkend zijn: herhaal het urinesediment op erytrocyten, de eGFR en ACR na 6 maanden.
- Indien na 6 maanden urinesediment positief: verwijs naar de uroloog.
- Indien na 6 maanden urinesediment negatief: geen urologisch vervolgonderzoek nodig, er hoeven geen verdere controles van de urine plaats te vinden.
- Indien eGFR en/of ACR afwijkend zijn: volg het beleid in de NHG-Standaard Chronische nierschade (zie Nieraandoeningen). Overweeg consultatie van of verwijzing naar de nefroloog.
- Mannen en vrouwen < 60 jaar met ≥ 1 risicofactoren (zie tabel 4): verwijs naar de uroloog.
- Mannen en vrouwen ≥ 60 jaar (onafhankelijk van eventuele risicofactoren): verwijs naar de uroloog.
- Stuur bij verwijzing de gegevens mee (bloeddruk, oedemen, eGFR en ACR), zo kan de uroloog beoordelen of ook nefrologische analyse zinvol is en zo nodig verwijzen.
- Behoudens bovenstaande controles of indicaties voor verwijzing worden verdere routinematige controles niet geadviseerd.
- Indicaties voor herevaluatie (na eerdere negatieve urologische analyse) zijn
:
- Patiënten met microscopische hematurie en ≥ 1 risicofactoren voor een urologische maligniteit (zie tabel 4)
- Patiënten met macroscopische hematurie
- Mannen en vrouwen < 60 jaar zonder risicofactoren voor een urologische maligniteit:
| Risicofactoren voor een urologische maligniteit: |
|
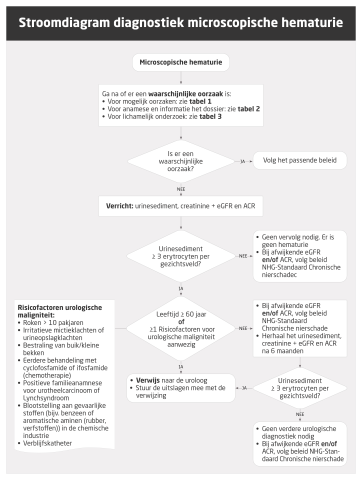
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- Afspraken over instructies over het verzamelen en inleveren van urine voor een urinesediment.
- Mogelijkheid voor het geautomatiseerd aflezen van een urinestick.
- Afspraken over het uitvoeren van een urinestick voorafgaand aan een urinesediment in het laboratorium.
- Afspraken over het meesturen van een vraagstelling bij een aanvraag voor een urinesediment bij het laboratorium.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Hematurie op het probleemgeoriënteerd aanvraagformulier.
Nieraandoeningen
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in januari 2019 ten opzichte van de versie van 2012. De aanpassingen zijn gebaseerd op de NHG-Standaard Chronische nierschade.
Belangrijkste wijzigingen
Naar Samenvatting ›- Voor het bepalen van de mate van albuminurie heeft de albumine-creatinineratio de voorkeur boven de albumineconcentratie.
- De nierfunctie wordt geschat (eGFR) met behulp van de CDK-EPI-formule in plaats van met de MDRD-formule.
- Screening op metabole complicaties van chronische nierschade wordt alleen nog aanbevolen bij patiënten met een sterk verhoogd risico op cardiovasculaire aandoeningen of eindstadium nierfalen.
- Bij screening op metabole complicaties van chronische nierschade wordt bepaling van het parathormoon (PTH) niet meer aanbevolen.
Inleiding
Naar Samenvatting ›Chronische nierschade is gedefinieerd als de aanwezigheid gedurende tenminste 3 maanden van:
- een verminderde eGFR en/of
- een verhoogde albuminurie en/of
- specifieke sedimentafwijkingen
De meest voorkomende oorzaken van chronische nierschade zijn hypertensie, diabetes mellitus en atherosclerotisch vaatlijden. Een enkele keer zijn erfelijke nierziekten (bijvoorbeeld polycysteuze nieren) de oorzaak.
Er is acute nierschade bij een abrupte nierfunctiedaling in enkele dagen tot 1 week:
- stijging van het serumcreatininegehalte ≥ 25 µmol/l binnen 48 uur, of:
- stijging van het serumcreatininegehalte > 50% binnen 1 week
Patiënten met chronische nierschade hebben een verhoogd risico op hart- en vaatziekten dat vergelijkbaar is met patiënten met diabetes mellitus.
Het stadium van de chronische nierschade wordt vastgesteld op basis van eGFR en de albumine-creatinineratio. De stadia van de eGFR en albuminurie bepalen gezamenlijk het risico op cardiovasculaire schade, progressie van nierschade en mortaliteit in 3 categorieën: mild, matig of sterk verhoogd.
De termen micro- en macroalbuminurie zijn vervangen door matige en ernstig verhoogde albuminurie. Voor meer informatie over epidemiologie en pathofysiologie, zie NHG-Standaard Chronische nierschade.
De NHG-Standaard adviseert om het parathormoon (PTH) bij patiënten met chronische nierschade niet meer te bepalen omdat:
- niet goed bekend is wat de optimale waarde voor het PTH-gehalte is bij patiënten met chronische nierschade;
- er bovendien geen bewijs is voor de effectiviteit van behandeling van een verhoogd PTH middels (actief) vitamine D op verlaging van het risico op metabole complicaties.
Diagnostiek nierschade
Naar Samenvatting ›Bepalingen
- eGFR + creatinine
- albumine-creatinineratio (ochtend)urine
Indicatie
- Het advies is om eGFR en albumine-creatinineratio in de urine te bepalen:
- bij patiënten met diabetes mellitus
- bij patiënten bij wie het cardiovasculair risicoprofiel opgesteld wordt, of die gecontroleerd worden bij cardiovasculair risicomanagement
- Een klinisch vermoeden van een nierfunctiestoornis (bijvoorbeeld bij oedemen) kan een reden zijn om de eGFR en de albumine-creatinineratio in de urine te bepalen.
- Bij patiënten vanaf 70 jaar bij wie medicatie wordt voorgeschreven, kan de nierfunctie van belang zijn.
Achtergrondinformatie bij de bepalingen
Bepaling eGFR (estimated glomerular filtration rate), op basis van creatinine
- Schatting van de nierfunctie
- Met ‘de nierfunctie’ wordt de glomerulaire filtratiesnelheid (GFR) bedoeld, als maat voor de hoeveelheid functionerend nierweefsel.
- De gouden standaard voor het meten van de GFR is het berekenen van de klaring van een stof die ongehinderd het glomerulaire filter passeert en niet in de niertubulus wordt teruggeresorbeerd of uitgescheiden. Voorbeelden van deze stoffen zijn inuline, iothalamaat en DTPA. GFR-metingen met deze stoffen zijn tijdrovend en kostbaar.
- Een alternatief is bepaling van de 24-uurs creatinineklaring in de urine. Dit is echter een omslachtige procedure, die aanleiding kan geven tot fouten indien niet exact gedurende 24 uur verzameld wordt.
- Daarom zijn er de laatste jaren verschillende formules ontwikkeld waarmee met behulp van klinische parameters (zoals geslacht, leeftijd en ras) en het serumcreatinine de GFR geschat wordt.
- Creatinine is een afbraakproduct uit het spiermetabolisme. Het passeert ongehinderd de glomerulaire filter en wordt niet gereabsorbeerd in de niertubuli, maar wordt wel gedeeltelijk actief uitgescheiden door de proximale niertubuli.
- De productie van creatinine is vrij constant en is vooral afhankelijk van de spiermassa, die per patiënt varieert. De productie is afhankelijk van geslacht, leeftijd en lichaamsbouw.
- CKD-EPI-formule
- Voorheen werd geadviseerd de MDRD-formule te gebruiken voor het schatten van de GFR. De later gepubliceerde CKD-EPI-formule is echter nauwkeuriger dan de MDRD-formule en sterker geassocieerd met renale en cardiovasculaire uitkomsten dan de MDRD-formule.
- Het wordt daarom aanbevolen om voor het schatten van de nierfunctie de formule van de Chronic Kidney Disease Epidemiology Collaboration (CKD-EPI) te gebruiken.
- Deze formule schat de nierfunctie voor volwassen patiënten met een gemiddelde spiermassa voor hun geslacht en leeftijd bij min of meer stabiele nierfunctie.
- Over- en onderschatting van de GFR
- De eGFR betreft een schatting van de glomerulaire filtratiesnelheid naar leeftijd bij personen met een normaal postuur.
- Bij grote afwijkingen van de spiermassa en het lichaamsoppervlak kan er sprake zijn van een over- dan wel onderschatting van de nierfunctie. Bij patiënten met te weinig spiermassa, bijvoorbeeld als gevolg van spieratrofie (bijvoorbeeld bij bedlegerigheid) of amputatie wordt de GFR overschat. Bij patiënten met spierhypertrofie (bijvoorbeeld bodybuilders en zware spierarbeid) wordt de GFR onderschat.
- Bepaling van de nierfunctie kent ook een variatie ten gevolge van biologische variatie en ten gevolge van de meting zelf. Bij afname van de eGFR met meer dan 15% ten opzichte van de voorafgaande waarde bij een (verder stabiele) patiënt is dit toe te schrijven aan een achteruitgang van de nierfunctie.
- De CKD-EPI-formule is bij een GFR boven 90 ml/min/1,73 m2 minder betrouwbaar en wordt daarom vermeld als > 90 ml/min/1,73 m2.
- Point-of-care creatininebepaling
- Er is weinig goed onderzoek naar de diagnostische accuratesse van point-of-care creatininebepalingen voor het opsporen van chronische nierschade bij patiënten met onbekende nierfunctie. In een systematische review naar de testeigenschappen van een point-of-care creatininebepaling om patiënten at risk voor contrastnefropathie te herkennen (13 onderzoeken, 3.185 patiënten) varieerde de sensitiviteit tussen 16% en 97% en de specificiteit tussen 84% en 100%. Deze onderzoeken zijn niet bij eerstelijnspopulaties gedaan (bijvoorbeeld bij vermoeden van maligniteit). Op grond van de beperkte diagnostische accuratesse wordt routinematig gebruik van de point-of-carebepaling van creatinine daarom niet aanbevolen.
- In uitzonderingssituaties kan gebruik van een point-of-carebepaling wél overwogen worden, bijvoorbeeld in het kader van de medicatiebewaking als spoed vereist is en de voorschrijver niet bereikbaar is voor overleg.
- Indien in een dergelijke uitzonderingssituatie toch gebruik wordt gemaakt van point-of-caretesting, dient zo snel mogelijk confirmatie van de nierfunctie via de voorschrijver op de gebruikelijke wijze plaats te vinden.
Albumine-creatinineratio urine
- Voor de diagnostiek naar verhoogde albuminurie gaat de voorkeur uit naar het bepalen van de albumine-creatinineratio boven het bepalen van de albumineconcentratie in de urine, omdat de ratio voor concentratie- en verdunningseffecten van de urine corrigeert.
- De albumine-uitscheiding in de urine varieert gedurende de dag en van dag tot dag. Bepaling in de eerste ochtendurine en meerdere bepalingen worden daarom aanbevolen.
- Een albumine-creatinineratio > 3,5 mg albumine/mmol creatinine heeft een sensitiviteit van 88 tot 100% en een specificiteit van 95 tot 99% om een albumine-uitscheiding van > 30 mg in de 24-uurs urine te voorspellen.
- De teststroken die doorgaans in de huisartsenpraktijk worden gebruikt, zijn onvoldoende nauwkeurig en worden daarom niet geadviseerd. Zij worden pas bij ernstig verhoogde albuminurie positief. Er bestaan ook teststroken die veel lagere concentraties albumine meten (vanaf 10 à 20 mg/l). Ook deze teststroken worden niet geadviseerd: zij geven slechts semi-kwantitatieve resultaten en zijn gevoelig voor interferenties en onpraktisch, omdat ze koel moeten worden bewaard, enkele uren voor gebruik uit de koelkast moeten worden gehaald en tijdsafhankelijk moeten worden afgelezen.
- De uitslag van een teststrook of een albuminebepaling in het laboratorium kan (tijdelijk) positief zijn door andere oorzaken dan een nieraandoening zoals:
- contaminatie van de urine (met bloed of fluor)
- koorts
- urineweginfectie
- ontregelde diabetes mellitus
- manifest hartfalen
- zware lichamelijke inspanning
- koude-expositie
- recent doorgemaakt epileptisch insult
Afkap- en referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Creatinine, eGFR en Albumine-creatinineratio (ACR) in urine.
Verder beleid
- De huisarts gaat bij een verhoogde albuminurie na of er sprake is van een niet-nefrogene oorzaak van de verhoogde albuminurie: contaminatie van de urine (met bloed of fluor), koorts, urineweginfectie, ontregelde diabetes mellitus, manifest hartfalen, zware lichamelijke inspanning, recent doorgemaakt epileptisch insult. Zo nodig kan bij vermoeden van een niet-nefrogene oorzaak op indicatie aanvullend laboratoriumonderzoek aangevraagd worden (bijvoorbeeld nitrietbepaling, glucose).
- De huisarts herhaalt bij een verminderde eGFR en/of verhoogde albuminurie de bepalingen:
- binnen 1 week in geval het een eerste bepaling was of indien de waarde duidelijk afwijkend is ten opzichte van eerder laboratoriumonderzoek (ter uitsluiting van acute nierschade)
- na 3 maanden (ter bevestiging van de diagnose chronische nierschade)
- Bij acute nierschade is directe verwijzing naar de internist-nefroloog aangewezen.
- Bij chronische nierschade bepaalt de huisarts het beleid aan de hand van de risicocategorie (zie tabel 17), de oorzaak en het beloop van de chronische nierschade, en factoren als leeftijd en co-morbiditeit, zie NHG-Standaard Chronische nierschade.
- Bij vermoeden van een specifieke nierziekte volgt verdere laboratoriumdiagnostiek, zie Vermoeden/uitsluiten specifieke nierziekte.
- Bij een eGFR < 50 ml/min/1,73 m2 dient deze doorgegeven te worden aan de apotheek voor de medicatiebewaking.
Vermoeden/uitsluiten specifieke nierziekte
Naar Samenvatting ›Bepalingen
urinesediment: (dysmorfe) erytrocyten/celcilinders
Indicatie
De huisarts overweegt beoordeling van het sediment:
- bij patiënten met een verminderde nierfunctie of verhoogde albuminurie die geen hypertensie en/of diabetes mellitus hebben
- bij patiënten met aanwijzingen voor een specifieke nierziekte (zoals een auto-immuunziekte, polycysteuze nieren in de familie)
Achtergrondinformatie bij bepaling urinesediment
- Dysmorfe erytrocyten en celcilinders wijzen op een specifieke nierziekte.
- Bij erytrocyturie kan de oorzaak zowel nefrogeen als urologisch zijn.
- De aanwezigheid van dysmorfe erytrocyten en erytrocytencilinders wijst op een glomerulaire oorsprong van een hematurie.
- Er kunnen ook andere cilinders (vet- en/of hemoglobinecilinders) aanwezig zijn.
- Vindt men monomorfe erytrocyten, dan wijst dit op een bloeding in de afvoerende urinewegen.
- Ziet men in het sediment < 40% dysmorfe erytrocyten en geen erytrocytencilinders (bij minstens 20 erytrocyten/µl) dan is de sensitiviteit voor een bloeding (oorzaak) in de lagere urinewegen 100% en de specificiteit 66,7%.
- Voor een optimale beoordeling van het sediment op dysmorfe erytrocyten en celcilinders is fasecontrastmicroscopie nodig. De beoordeling is niet eenvoudig en dient in het laboratorium plaats te vinden.
- Voor het beoordelen van het sediment op dysmorfe erytrocyten en celcilinders wordt een 2e bepaling van de ochtendurine aanbevolen (met een verblijfsduur van circa 2-4 uur in de blaas).
- Houd er bij verwijzing naar het laboratorium rekening mee dat de urine zo snel mogelijk na productie (maar in elk geval binnen 1 uur) beoordeeld dient te worden. Op perifere bloedafnamelocaties is dit niet altijd zonder meer mogelijk.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Urinesediment.
Verder beleid
- Dysmorfe erytrocyten en celcilinders wijzen op een specifieke nierziekte: verwijs naar de internist-nefroloog.
- Erytrocyturie met < 40% dysmorfe erytrocyten en geen erytrocytencilinders (bij minstens 20 erytrocyten/µl) > overweeg verwijzing uroloog.
Als er geen afwijkingen van het urinesediment zijn dan hoeft deze bepaling in de toekomst alleen herhaald te worden als er (nieuwe) aanwijzingen zijn voor een specifieke nieraandoening.
Vermoeden/uitsluiten specifieke nierziekte
Naar Samenvatting ›Bepalingen
- eGFRcys (berekend op basis van cystatine C)
- 24-uurs creatinineklaring (urine)
Indicatie
De meeste patiënten met een verminderde eGFR hebben diabetes mellitus, hypertensie of een specifieke nierziekte. Bij patiënten met geen van deze aandoeningen kan de huisarts bij een eGFR rondom het afkappunt voor behandeling schatting van de nierfunctie op basis van cystatine C overwegen (vooral bij een afwijkende spiermassa). Met bepaling van de eGFR op basis van cystatine C kan hij de diagnose chronische nierschade met meer zekerheid bevestigen of verwerpen.
Anno 2018 zijn er in Nederland slechts enkele laboratoria die de cystatine C-bepaling uitvoeren. De overige laboratoria kunnen wel de bepaling door een van deze laboratoria laten uitvoeren. In dit geval kan het enkele weken duren voor de uitslag binnen is.
Alternatieven:
- bepaling van de creatinineklaring in 24-uurs urine
- consultatie van een internist-nefroloog
Achtergrondinformatie bij de bepalingen
eGFRcys (op basis van cystatine C)
- Cystatine C is een eiwit dat door alle kernhoudende cellen wordt geproduceerd (in tegenstelling tot creatinine dat alleen door spiercellen wordt geproduceerd).
- Dit eiwit wordt ongehinderd glomerulair gefiltreerd en vervolgens tubulair teruggeresorbeerd en aldaar volledig afgebroken. In tegenstelling tot creatinine vindt er geen tubulaire secretie van cystatine C plaats.
- Een schatting van de nierfunctie op basis van cystatine C (eGFRcys) is in meerdere onderzoeken vergeleken met een schatting van de nierfunctie op basis van creatinine (eGFRcreat) bij mensen met een eGFRcreat < 60 ml/min/1,73 m2.
- De groep mensen met zowel eGFRcreat als eGFRcys < 60 ml/min/1,73 m2 (dat is bij circa 2/3 van de groep), heeft een verhoogd risico op overlijden, hart- en vaatziekten en eindstadium nierfalen in vergelijking met personen met een eGFRcreat > 60 ml/min/1,73 m2.
- Echter, de groep waarbij eGFRcreat < 60 ml/min/1,73 m2maar eGFRcys > 60 ml/min/1,73 m2 (circa 1/3 van de groep), heeft een vergelijkbaar risico als de groep personen met een eGFRcreat > 60 ml/min/1,73 m2. De CKD-EPI-formule, die gebruikmaakt van cystatine C, is accurater in patiënten met een afwijkende spiermassa. De CKD-EPI-formule, die gebruik maakt van zowel creatinine als cystatine C, is accurater dan de aparte formules.
24-uurs creatinineklaring
- Deze bepaling is niet alleen een maat voor de glomerulaire filtratiesnelheid, maar ook voor de additionele tubulaire secretie van creatinine.
- Dit betekent dat de klaring van creatinine bij 24-uurs urinebepaling circa 15% hoger ligt dan de glomerulaire filtratiesnelheid.
- Bij een lagere filtratiesnelheid neemt de tubulaire creatinine secretie disproportioneel toe en kan de klaring zelfs bijna 2× zo hoog uitvallen als de GFR.
- De eenheid waarin de eGFR wordt uitgedrukt, is in het algemeen anders dan die van de creatinineklaring.
- De eenheid van eGFR is ml/min/1,73 m2, terwijl de eenheid van de 24-uurs creatinineklaring meestal ml/min is. Beide maten kunnen dus niet zonder meer 1 op 1 vergeleken worden, ook niet als er al gecorrigeerd is voor de tubulaire secretie.
- Om een vergelijking te maken moet de creatinineklaring ook uitgedrukt worden per 1,73 m2 (creatinineklaring* [1,73/daadwerkelijke BSA]).
- Een 24-uurs urineverzameling kent praktische bezwaren.
- Het verzamelen van de urine ervaren veel patiënten als belastend.
- Eventuele verzamelfouten geven aanleiding tot foutief (fors) afwijkende uitslagen.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Creatinineklaring 24 uurs (in urine).
Verder beleid
Bij een verminderde GFR, geschat op basis van cystatine C of 24-uurs creatinineklaring, is er chronische nierschade. Voor het beleid zie NHG-Standaard Chronische nierschade.
Opsporing metabole complicaties (bij sterk verhoogd risico)
Naar Samenvatting ›Bepalingen
- Hb
- kalium
- calcium (gecorrigeerd voor albumine)
- fosfaat
Indicatie
De prevalentie van metabole complicaties met therapeutische consequenties bij een eGFR > 30 ml/min/1,73 m2 is laag. Daarom beveelt de NHG-Standaard Chronische nierschade deze bepalingen alleen aan bij patiënten die (ondanks een verwijsindicatie) bij de huisarts onder controle zijn met:
- sterk verhoogd risico op cardiovasculaire aandoeningen
- eindstadium nierfalen (risicocategorie rood in tabel 1)
Laat deze waarden 2- tot 4-maal per jaar bepalen.
Achtergrondinformatie bij de bepalingen
- Hb: vanaf een eGFR < 30 ml/min/1,73 m2 kan er door een verminderde erytropoëtineproductie in de nieren een normocytaire anemie ontstaan. Voor achtergrondinformatie over de Hb-bepaling, zie hoofdstuk Anemie.
- Kalium: bij een eGFR < 10 ml/min/1,73 m2 kan het kaliumgehalte verhoogd zijn.
- Calcium: door de verminderde nierfunctie is de aanmaak van
1,25-(OH)2D3 gestoord en wordt minder calcium teruggeresorbeerd uit de tubuli. Eventuele fosfaatstijging in het bloed versterkt de verlaging van het serumcalcium. Houd bij de interpretatie van het totaalcalciumgehalte rekening met de binding van calcium aan eiwitten. Vooral bij verlaagde albuminewaarden, hetgeen bij de patiënten met nierschade relatief frequent voorkomt, moet hiervoor gecorrigeerd worden. - Fosfaat: bij een eGFR < circa 20 ml/min/1,73 m2 kan hyperfosfatemie ontstaan ten gevolge van een stijging van het parathormoon (PTH).
Referentie- en afkapwaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Kalium, Calcium en Fosfaat.
Verder beleid
- De huisarts gaat bij een anemie na of er andere dan renale oorzaken zijn voor het bestaan van de anemie. Volg hiervoor de adviezen voor diagnostiek en beleid conform NHG-Standaard Anemie. Blijft de anemie bestaan ondanks adequate behandeling dan wordt geadviseerd de internist-nefroloog te consulteren ter overweging van behandeling met erytropoëtine.
- Overleg over het te volgen beleid met de internist-nefroloog bij:
- verhoogde kaliumconcentratie
- verhoogde fosfaatconcentratie
- verlaagde calciumconcentratie
Risico-inventarisatie (cardiovasculair)
Naar Samenvatting ›Bepalingen
- totaal cholesterol
- HDL-cholesterol
- LDL-cholesterol
- triglyceriden
- totaal-cholesterol-HDL-cholesterolratio
- glucose
Indicatie
Een verminderde eGFR en een verhoogde albuminurie zijn vaak het gevolg van hypertensie en diabetes mellitus en zijn tevens onafhankelijke risicofactoren voor cardiovasculaire morbiditeit en mortaliteit. Daarom worden deze bepalingen aanbevolen bij patiënten indien niet recentelijk bepaald.
Achtergrondinformatie bij de bepalingen en afkap- en referentiewaarden
- Totaal cholesterol, HDL-cholesterol, LDL-cholesterol en triglyceriden: zie hoofdstuk Cardiovasculair risicomanagement.
- Glucose: zie hoofdstuk Diabetes mellitus type 2
Verder beleid
- In geval van een patiënt in risicocategorie oranje en rood (zie tabel 1): start medicamenteuze behandeling bij een LDL > 2,5 mmol/l om zo het cardiovasculair risico te verlagen, zie NHG-Standaard Chronische nierschade.
- In geval van een patiënt in risicocategorie geel (zie tabel 1): overweeg een statine afhankelijk van de schatting van het cardiovasculair risico waarbij chronische nierschade als additionele risicofactor moet worden meegenomen, zie NHG-Standaard Chronische nierschade.
- Voor het beleid bij een verhoogde serumglucoseconcentratie, zie NHG-Standaard Diabetes mellitus type 2.
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg en regionale nascholing. Bij het regionale overleg tussen huisartsen, internist-nefrologen en het huisartsen- of ziekenhuislaboratorium kunnen er de volgende aandachtspunten zijn.
- Creatininebepaling: serum- of plasmacreatinine is de eerste keuze voor het evalueren van de nierfunctie in ieder klinisch-chemisch laboratorium in Nederland. Het wordt aanbevolen om gebruik te maken van een selectieve (veelal enzymatische) creatininebepaling. Het gebruik van de niet-specifieke Jaffé-methode wordt afgeraden.
- CKD-EPI-formule: laboratoria dienen te vermelden welke formule zij gebruiken. Bij een eGFR tot 60 ml/min/1,73 m2 kan er enkele ml/min/1,73 m2 verschil liggen tussen de uitslagen berekend met de CKD-EPI-formule en die met de MDRD-formule. De uitslag berekend met de CKD-EPI-formule wordt gebruikt voor de classificatie.
- Schatting van de nierfunctie aan de hand van de serum cystatine C concentratie: bij twijfel over de diagnose chronische nierschade kan een schatting van de nierfunctie op basis van cystatine C overwogen worden. Anno 2018 zijn er in Nederland slechts enkele laboratoria die de cystatine C-bepaling uitvoeren. De overige laboratoria kunnen wel de bepaling door een van deze laboratoria laten uitvoeren. In dit geval kan het enkele weken duren voor de uitslag binnen is. Spreek regionaal af hoe dit praktisch in te richten.
- Bepaling van de albuminurie: een deel van de laboratoria kan op grond van interne afspraken alleen de ACR rapporteren in combinatie met zowel de urine albumine concentratie als de urinecreatinineconcentratie. In dit geval is de ACR leidend. Incidenteel is de creatinineconcentratie in de urine zo sterk afwijkend (bijvoorbeeld wanneer de patiënt extreem weinig spiermassa heeft) dat dit consequenties heeft voor de interpretatie van de ACR. De laboratoria wordt geadviseerd in elk geval een waarschuwing mee te sturen, indien de creatinine concentratie in urine buiten het referentie-interval ligt. Indien het laboratorium geen (betrouwbare) ACR kan rapporteren, is de albumine concentratie een alternatief. Consulteer zo nodig de laboratoriumspecialist klinische chemie. Maak regionaal afspraken welke bepalingen het laboratorium uitvoert, en (vooral bij het rapporteren van de ACR én de onderliggende concentraties) hoe de communicatie naar de huisarts is bij sterk afwijkende urinecreatinineconcentraties.
- Urinesediment: voor beoordeling van het urinesediment op (dysmorfe) erytrocyten en/of celcilinders dient de urine zo snel mogelijk na productie (en bij voorkeur binnen een uur) onderzocht te worden. Dit is op perifere locaties niet altijd zonder meer mogelijk. Maak afspraken met de lokale laboratoria over de te hanteren tijdslimiet en de wijze waarop de urine moet worden aangeleverd.
- 24-uurs creatinineklaring: een 24-uurs urineverzameling kent praktische bezwaren. Het verzamelen van de urine wordt door veel patiënten als belastend ervaren en eventuele verzamelfouten geven aanleiding tot foutief (fors) afwijkende uitslagen. Maak afspraken over de correcte uitvoering.
- Point-of-carebepaling van creatinine: wordt vooralsnog niet aanbevolen op grond van de beperkte diagnostische accuratesse.
Vermelding op probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Nieraandoeningen op het probleemgeoriënteerd aanvraagformulier.
(Vroeg-)diagnostiek prostaatcarcinoom
Naar Samenvatting ›Dit hoofdstuk vervangt het hoofdstuk Prostaat- en mictieklachten uit 2006. De aanpassingen zijn gebaseerd op de NHG-Standaard Mictieklachten bij mannen uit 2014.
Belangrijkste wijzigingen
Naar Samenvatting ›- De titel van dit hoofdstuk is aangepast omdat diagnostiek ter opsporing van een urineweginfectie niet meer bij alle mannen met mictieklachten wordt verricht, maar alleen bij klachten die suggestief zijn voor een urineweginfectie. Zie hiervoor het hoofdstuk Urineweginfecties.
- ‘Mogelijke botmetastasen, zonder afwijkingen bij rectaal toucher’, is toegevoegd als indicatie voor bepaling van het prostaatspecifiek antigeen (PSA).
ICPC-codering
Naar Samenvatting ›A97.01 Preventief onderzoek/consult
A 79 Maligniteit met onbekende primaire lokalisatie
Y77 Maligniteit prostaat
Inleiding
Naar Samenvatting ›Prostaatcarcinoom is bij mannen de meest voorkomende solide tumor en na longcarcinoom de tweede oorzaak van sterfte door kanker. Het is een langzaam groeiend carcinoom dat zich meestal niet of pas laat manifesteert met klachten. Prostaatcarcinoom is zelden de oorzaak van mictieklachten, maar patiënten leggen vaak (ten onrechte) een verband tussen beide. Veel meer mannen overlijden met een prostaatcarcinoom dan aan een prostaatcarcinoom.
Mede door de hoge prevalentie van prostaatcarcinoom verzoeken veel mannen hen hierop te controleren. Wanneer huisartsen dit verzoek honoreren zonder dat er aanwijzingen zijn voor een prostaatcarcinoom, is er sprake van vroegdiagnostiek. Zie voor gegevens over pathofysiologie en epidemiologie van prostaatcarcinoom de NHG-Standaard Mictieklachten bij mannen.
(Vroeg-)diagnostiek prostaatcarcinoom
Naar Samenvatting ›Bepalingen
PSA
Indicatie
Bepaling van het prostaatspecifiek antigeen (PSA) in de eerste lijn is zinvol bij patiënten met mogelijke botmetastasen (botpijnen in rug of heup, al dan niet met algemene malaise), zonder afwijkingen bij rectaal toucher. In dit geval kan een PSA-bepaling worden gebruikt om te differentiëren tussen prostaatcarcinoom (doorverwijzen naar uroloog) en andere oorzaken (doorverwijzen naar oncoloog).
Bij patiënten met aanwijzingen voor prostaatcarcinoom bij rectaal toucher wordt een PSA-bepaling niet geadviseerd, omdat een normale PSA-waarde een prostaatcarcinoom niet uitsluit.
Screening op prostaatcarcinoom leidt niet tot minder mortaliteit of een betere kwaliteit van leven. PSA-bepaling heeft een zeer beperkt nut, omdat bij een verhoogde PSA-waarde de diagnose niet zeker is en een normale waarde prostaatcarcinoom niet uitsluit. Voor een zekere diagnose is verwijzing naar de tweede lijn voor nadere diagnostiek nodig. Veel mannen zullen door vroegdiagnostiek zinloos onderzoek en behandeling moeten ondergaan met risico’s op complicaties en verlies van kwaliteit van leven. Ook een negatieve biopsie na een verhoogde PSA-waarde heeft een nadelige invloed op de kwaliteit van leven. Het actief ongevraagd aanbieden van een PSA-bepaling aan mannen zonder klinische symptomen van prostaatcarcinoom wordt dan ook niet aanbevolen.
Mannen met (aspecifieke) mictieklachten hebben geen verhoogd risico op prostaatcarcinoom. Als patiënten hun huisarts verzoeken om een onderzoek naar prostaatkanker, is het belangrijk om hen voorafgaand aan een eventuele PSA-bepaling goed te informeren over de mogelijke consequenties van een afwijkende uitslag. Als in overleg met de patiënt toch tot PSA-bepaling wordt besloten, is het raadzaam dit in combinatie met een rectaal toucher te doen.
Bepaling van andere waarden dan het totale PSA, zoals de verhouding tussen het vrije en totale PSA, PSA-velocity en de PSA-verdubbelingstijd, wordt niet geadviseerd binnen de eerste lijn (zie NHG-Standaard Mictieklachten bij mannen).
Achtergrondinformatie bij de bepalingen
Het PSA wordt voornamelijk gevormd door het prostaatepitheel. Daarnaast komt het in zeer geringe hoeveelheden voor in andere weefsels. De PSA-waarde correleert met het volume van de prostaat en neemt langzaam toe met de leeftijd. Het PSA kan niet alleen bij prostaatcarcinoom, maar onder andere ook bij een urineweginfectie, benigne prostaathyperplasie en prostatitis verhoogd zijn. Na een urineweginfectie met koorts of prostatitis normaliseert het PSA meestal na een tot drie maanden, maar het kan tot zes maanden na de infectie verhoogd blijven. Bij gebruik van een 5-alfa-reductaseremmer is de PSA-waarde ongeveer 50% lager. Deze factoren maken de interpretatie van de PSA-bepaling bijzonder moeilijk (zie NHG-Standaard Mictieklachten bij mannen).
In een Amerikaans onderzoek werden 6630 Amerikaanse vrijwilligers, ouder dan 50 jaar, onderzocht door middel van rectaal toucher in combinatie met een PSA-bepaling. Bij 4920 mannen (74%) waren beide testuitslagen niet afwijkend (< 4 µg/l). Van de overgebleven 1710 mannen stemden er 1167 toe in het verrichten van een biopsie. Bij 264 mannen (23%) werd op grond hiervan de diagnose prostaatcarcinoom gesteld. Bij 98 van deze carcinomen (37%) was zowel het rectaal toucher afwijkend als het PSA verhoogd (> 4 µg/l), in 48 gevallen (18%) was het rectaal toucher verdacht en de PSA-waarde niet verhoogd en in 118 gevallen (45%) was het rectaal toucher niet afwijkend en de PSA-waarde wel verhoogd. 153
In de Prostate Cancer Prevention Trial (PCPT), ondergingen 2950 mannen tussen 62 en 91 jaar een prostaatbiopsie, 6 jaar nadat zij een PSA-waarde lager dan 4 µg/l hadden (in combinatie met een normaal rectaal toucher en geen eerdere operatie). De kans dat daarbij prostaatcarcinoom werd aangetoond, hing af van de PSA-waarde: van 6,6% bij mannen met een PSA < 0,5 µg/l tot 26,9% bij degenen met een PSA tussen 3,1 en 4,0 µg/l. De kans op een hooggradig carcinoom was veel lager bij PSA-waarden: < 0,5; 0,6 tot 1,0; 1,1 tot 2,0; 2,1 tot 3,0 en 3,1 tot 4,0, respectievelijk 0,8%; 1,0%; 2,0%; 4,6% en 6,7%. Hierbij zijn geen leeftijdsverschillen aangegeven. De kans om een klinisch relevant prostaatcarcinoom te ontwikkelen (vastgesteld via bioptie) binnen 6 jaar na een PSA < 2,0 µg/l is dus kleiner dan 4%. 154
Het hanteren van een PSA van 3,0 µg/l als afkapwaarde voor het doen van vervolgdiagnostiek had in de European Randomized Study of Screening for Prostate Cancer (ERSPC) een positief voorspellende waarde van 21,7% voor prostaatcarcinoom (78,3% fout-positieve uitslagen) en een afkapwaarde van 4,0 µg/l had een positief voorspellende waarde van 30,2% voor prostaatcarcinoom (69,8% fout-positieve uitslagen). Bij een afkapwaarde van 3,0 µg/l betreft het vaker een klinisch niet relevant carcinoom. 155
Afkapwaarden
Zie de referentiewaarden tabel voor de referentiewaarden van PSA.
De NHG-Standaard Mictieklachten bij mannen adviseert om een PSA 3,0 µg/l als afkapwaarde te hanteren bij bepaling in het kader van (vroeg)diagnostiek prostaatcarcinoom. Deze afkapwaarde is afgestemd op de multidisciplinaire richtlijn Prostaatcarcinoom. In deze richtlijn wordt aangegeven dat deze afkapwaarde van toepassing is op mannen vanaf 50 jaar. 156 De afkapwaarde van 3 µg/l is gebaseerd op meetmethoden die gekalibreerd zijn tegen de zogenaamde Hybritech-kalibrator. Sommige laboratoria gebruiken een PSA-methode die gekalibreerd is tegen de WHO-kalibrator, daarvoor geldt een lagere afkapwaarde, namelijk 2,4 µg/l. 157 De referentiewaarden die het laboratorium hanteert zijn dan ook afhankelijk van de gebruikte methode; daarnaast zijn de referentiewaarden leeftijdsafhankelijk, omdat de PSA-waarde in het bloed stijgt met de leeftijd. 52 Met de app 'PSA calculator' kunnen de uitslagen van de meeste Nederlandse laboratoria worden omgerekend naar de Hybritech-methode, waarop de afkapwaarde van 3,0 µg/l is gebaseerd.
Verder beleid
Verwijs een patiënt bij een vermoeden van botmetastasen en een PSA-waarde ≥ 3 µg/l naar de uroloog. Bij een PSA-waarde < 3 µg/l is de kans op prostaatcarcinoom klein en wordt de patiënt naar een oncoloog verwezen.
Als de PSA-waarde in het kader van (vroeg)diagnostiek is bepaald, hanteert de NHG-Standaard Mictieklachten bij mannen de volgende categorieën:
- PSA < 1 µg/l en leeftijd > 60 jaar: zeer klein risico dat ooit een klinisch relevant prostaatcarcinoom zal ontstaan.
- PSA < 3 µg/l: waarde is normaal en verder onderzoek en controle zijn niet nodig.
- PSA ≥ 3 µg/l: verwijs, als er geen aanwijzingen zijn voor een recente prostatitis, naar de uroloog met het verzoek om de Prostaatwijzer toe te passen voorafgaand aan eventuele invasieve diagnostiek.
- Bij een leeftijd < 50 jaar kan bij een PSA <3 µg/l, maar boven de referentiewaarden voor die leeftijd, al aanvullende diagnostiek gewenst zijn.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie (Vroeg-)diagnostiek prostaatcarcinoom op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›A91 Afwijkende uitslag(en) onderzoek
U06 Hematurie
U99.01 Nierfunctiestoornis/nierinsufficiëntie (U99 - Andere ziekte(n) urinewegen)
U98.03 Albuminurie (U98 Afwijkende uitslag urine-onderzoek)
Urineweginfecties
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd in 2020 ten opzichte van de versie uit 2013. De aanpassingen zijn gebaseerd op de herziening van de NHG-Standaard Urineweginfecties uit 2020.
Belangrijkste wijzigingen
Naar Samenvatting ›- De erytrocytentest heeft geen plaats meer in de diagnostiek van urineweginfecties.
- Er is 1 diagnostisch stroomschema dat geldt voor alle patiënten.
Inleiding
Naar Samenvatting ›De huisarts kan voor diagnostiek en behandeling van urineweginfecties gebruiken:
- teststroken: nitriettest en leukocytentest
- dipslide
- microscopie: sediment
- laboratoriumkweek: bepaling van antibioticaresistentie
Voor het opvangen van urine zijn in het algemeen geen speciale voorzorgen nodig.
- Laat bij voorkeur een urine opvangen die ongeveer 4 uur in de blaas heeft gezeten. Indien de verblijftijd van de bacterie in de blaas namelijk te kort is, kan nitrietvorming achterwege blijven en waardoor de test fout-negatief kan zijn.
- Laat bij een kind dat nog niet op verzoek kan plassen, bij voorkeur de urine opvangen door middel van ‘clean catch’, dus zonder plaszakje: urine uit een plaszakje is alleen geschikt om een urineweginfectie uit te sluiten als de nitriettest negatief is.
- Bij ‘clean catch’ dient het kind eerst gewassen te worden.
- Vang bij patiënten met een katheter de urine bij voorkeur op uit een nieuw geplaatste katheter: vanwege het risico op contaminatie.
Onderzoek van bij kamertemperatuur bewaarde urine is alleen betrouwbaar als deze binnen 2 uur na lozing wordt onderzocht. Als dit niet mogelijk is:
- plaats de urine onmiddellijk na opvang in een koelkast met een temperatuur van maximaal 10o C
- bewaar de urine hierin niet langer dan 24 uur
Voor de epidemiologie en pathofysiologie van urineweginfecties zie NHG-Standaard Urineweginfecties.
Diagnostiek
Naar Samenvatting ›Bepalingen
- nitriettest (urineteststrook)
- leukotest (urineteststrook)
Indicatie
De huisarts voert bij het vermoeden van een urineweginfectie in eerste instantie een nitriettest uit en daarna een leukocytentest (vaak een combinatietest).
Verricht geen urineonderzoek bij:
- patiënten met een verblijfskatheter zonder duidelijke tekenen van weefselinvasie
- kwetsbare ouderen met aspecifieke klachten en symptomen
Bij patiënten met een verblijfskatheter zonder duidelijke tekenen van weefselinvasie bestaat vrijwel steeds bacteriurie en is er bovendien geen duidelijke relatie tussen klachten en infectie. Urine uit een verblijfskatheter is alleen geschikt om een urineweginfectie uit te sluiten als de nitriettest negatief is.
Bij kwetsbare ouderen met aspecifieke klachten en symptomen komt asymptomatische bacteriurie vaak voor. Bij ouderen kan daarom een aangetoonde bacteriurie ook niet zonder meer als enige oorzaak van koorts of een delier worden gezien (zie ook NHG-Standaard Delier).
Achtergrondinformatie bij de bepalingen
Nitriettest
De nitriettest maakt gebruik van het gegeven dat sommige bacteriesoorten het enzym nitraatreductase produceren, waarmee nitraat omgezet kan worden in nitriet. Een positieve testuitslag is hiermee een indicatie voor het bestaan van bacteriurie.
Ongeveer 25% van de uitslagen is fout-negatief, bijvoorbeeld doordat:
- het infecterende micro-organisme dit enzym mist
- de urine niet lang genoeg in de blaas aanwezig is geweest om de omzetting mogelijk te maken
Andere mogelijke oorzaken van fout-negatieve uitslagen zijn:
- afwezigheid van nitraat in de voeding
- een hoge concentratie ascorbinezuur in de urine
|
Populatie |
Sensitiviteit (%) |
Specificiteit (%) |
Voorafkans (%) |
Positief |
Negatief |
|---|---|---|---|---|---|
|
Niet-zwangere, gezonde vrouwen en hoogrisicopatiënten (mannen en vrouwen) |
53 (44-65) |
88 (81-96) |
55 |
84 |
61 |
|
Gezonde mannen |
47-58 |
88-98 |
61 |
88-97 |
54-57 |
|
Kinderen |
50 (16-88) |
97 (76-100) |
20 |
81 |
89 |
Leukocytentest
De werking van de leukocytentest berust op het aantonen van uit leukocyten afkomstig leukocytenesterase. Dompel hiertoe een witte teststrip in urine. Bij aanwezigheid van leukocytenesterase treedt binnen 60 seconden een kleuromslag op. Elke verkleuring geldt als een positieve uitkomst.
Leukocyten in urine zijn niet altijd het gevolg van een urineweginfectie; ze kunnen ook ontstaan door:
- contaminatie vanuit de vagina
- een urethritis
- andere koortsende ziekten (vooral bij kinderen)
|
Populatie |
Sensitiviteit (%) |
Specificiteit (%) |
Voorafkans (%) |
Positief |
Negatief |
|---|---|---|---|---|---|
|
Niet-zwangere, gezonde vrouwen en hoogrisicopatiënten (mannen en vrouwen) |
87 (83-92) |
36 (21-64) |
55 |
62 |
69 |
|
Gezonde mannen |
78 |
59 |
61 |
71 |
68 |
|
Kinderen |
81 (38-100) |
82 (69-98) |
20 |
53 |
95 |
Combinatietest
Voor de combinatietest (nitriettest en indien negatief leukocytentest) geldt het volgende.
- De aantallen fout-positieve en fout-negatieve testuitslagen zijn in alle patiëntengroepen klein, zie de volgende tabel: Testuitslagen per 1.000 fictieve patiënten.
- Bij onduidelijke testuitslagen zal in een groot gedeelte vervolgonderzoek worden uitgevoerd (zoals dipslide of sediment, en eventueel kweek).
- Deze combinatie is voor de huisarts intuïtief logisch.
- Het is een combinatie zonder de erytrocytentest, waarvan de kwaliteit van bewijs in alle onderzochte patiëntengroepen zeer laag was en waarvan de testuitslag mogelijk verstoord wordt door menstruatie.
|
Uitslag |
Populatie en voorafkans |
||
|---|---|---|---|
|
Niet-zwangere, gezonde vrouwen en hoogrisicopatiënten (mannen en vrouwen) |
Gezonde mannen |
Kinderen |
|
|
Voorafkans 55% |
Voorafkans 61% |
Voorafkans 20% |
|
|
Aantal terecht-positief |
292 |
372 |
100 |
|
Aantal terecht-negatief |
142 |
215 |
636 |
|
Aantal fout-positief |
54 |
28 |
24 |
|
Aantal fout-negatief |
34 |
63 |
19 |
|
Onduidelijke testuitslag* |
478:
|
367:
|
221:
|
| * Onduidelijke testuitslag: berekend met sensitiviteit en specificiteit van de nitriettest en de leukocytentest, zie de 2 voorafgaande tabellen UWI = urineweginfectie |
|||
|
|
Achterafkans UWI per per patiëntengroep |
||
|---|---|---|---|
|
Niet-zwangere, gezonde vrouwen en hoogrisicopatiënten (mannen en vrouwen) |
Gezonde mannen |
Kinderen |
|
|
Voorafkans 55% |
Voorafkans 61% |
Voorafkans 20% |
|
|
Uitslag van de test |
|||
|
Positieve uitslag urineteststrook (N+) |
84% |
92% |
81% |
|
Negatieve uitslag urineteststrook (N–/L–) |
19% |
23% |
3% |
|
Onduidelijke testuitslag |
47% |
40% |
37% |
| UWI = urineweginfectie | |||
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Nitriettest en Leukocytentest.
Verder beleid
- De huisarts stelt de diagnose cystitis of urineweginfectie op grond van:
- ≥ 12 jaar: positieve nitriettest
- < 12 jaar: urinekweek, voor bepaling verwekker en resistentiepatroon, om te bezien of het juiste antibioticum gegeven wordt
- Bij twijfel over de diagnose (negatieve nitriettest, positieve leukocytentest) moet een dipslide ingezet worden of het urinesediment beoordeeld worden (zie stroomschema urineonderzoek).
Vervolgdiagnostiek
Naar Samenvatting ›Bepalingen
- dipslide
- urinesediment
- kweek met resistentiebepaling
Indicatie
Dipslide
Verricht aanvullend urineonderzoek met een dipslide in de volgende gevallen:
- negatieve nitriettest, maar positieve leukocytentest
- aanhoudend vermoeden van een urineweginfectie ondanks een negatieve nitriet- en leukocytentest
Urinesediment
Vanaf 12 jaar kan, als alternatief voor de dipslide, het urinesediment microscopisch worden beoordeeld op de aanwezigheid van bacteriën, indien de beoordelaar hiertoe adequaat geschoold is.
Kweek met resistentiebepaling
Verricht aanvullend urineonderzoek door middel van kweek met resistentiebepaling in de volgende situaties:
- tweemaal therapiefalen bij een cystitis bij gezonde niet-zwangere vrouwen
- eenmaal therapiefalen bij een cystitis bij kwetsbare ouderen
- cystitis bij patiënten die antibiotische profylaxe gebruiken
- cystitis bij patiënten uit een risicogroep, met uitzondering van patiënten met goed gereguleerde diabetes mellitus
- cystitis bij kinderen < 12 jaar
- urineweginfectie met tekenen van weefselinvasie
- aanhoudend vermoeden van een urineweginfectie terwijl urineteststrook, dipslide of sediment negatief blijven
Bij het inzetten van de dipslide kan de overige urine worden bewaard in de koelkast. Indien de dipslide na 24 uur positief is, kan de in de koelkast bewaarde urine worden opgestuurd naar het laboratorium voor resistentiebepaling. Eventueel kan de dipslide zelf ingestuurd worden.
Achtergrondinformatie bij de bepalingen
Dipslide
Bewaar de dipslide minstens 18 uur in een broedstoof of minstens 24 uur bij kamertemperatuur (20° C, ook ’s nachts) voordat deze wordt afgelezen. De optimale incubatietemperatuur van de broedstoof is 35-37° C.
Geef desgewenst (bijvoorbeeld op vrijdag overdag in de huisartspraktijk of op zondag op de huisartsenpost) de dipslide na inzetten aan de patiënt mee met het advies deze bij kamertemperatuur te bewaren en de volgende dag te laten beoordelen in de huisartspraktijk of huisartsenpost.
Een dipslide heeft 2 kanten:
- CLED-agar (groen) voor het tellen van het aantal kolonies
- MacConkey-agar (rood) waarop vooral gramnegatieve bacteriën groeien (de meest voorkomende uropathogenen zijn gramnegatieve staven zoals E. coli, P. mirabilis, K. pneumoniae en M. morganii)
Schat het aantal kolonievormende eenheden per ml urine door het ontstane groeibeeld te vergelijken met een standaardafbeelding (zie bijlage Groeidichtheid dipslide). In verschillende onderzoeken kwamen zowel de sensitiviteit als de specificiteit van de dipslide ruim boven 90% uit. Hiermee is de dipslide een geschikte methode om urineweginfecties aan te tonen en uit te sluiten.
De dipslide heeft als aanvullende test de voorkeur boven het sediment vanwege de testeigenschappen, het gemak en de mogelijkheid om alsnog een resistentiebepaling in te laten zetten bij een positieve uitslag, mits het laboratorium voor resistentiebepaling een dipslide accepteert.
Urinesediment
Centrifugeer voor onderzoek van het sediment 10 ml verse urine gedurende 5 minuten met 2500 toeren per minuut. Schenk hierna de urine af en suspendeer het sediment in de resterende urine. Bekijk het natte, ongekleurde preparaat bij 400 × vergroting. De aanwezigheid van epitheelcellen wijst op contaminatie.
Onder optimale condities heeft het criterium van minstens 20 bacteriën per gezichtsveld een sensitiviteit van 89% en een specificiteit van 95% ten opzichte van de gouden standaard: urinekweek. Gemeten onder omstandigheden die overeenkomen met die in de dagelijkse praktijk, lijkt vooral de sensitiviteit belangrijk lager (47%), terwijl ook de specificiteit afneemt (81%). Als ook de aanwezigheid van leukocyten wordt beoordeeld, neemt de sensitiviteit toe, maar dit gaat voor een deel ten koste van de specificiteit.
Het urinesediment heeft geen rol in de diagnostiek van urineweginfecties bij kinderen < 12 jaar.
Kweek met resistentiebepaling
Niet alle laboratoria accepteren dipslides voor een kweek met resistentiebepaling. Kies bij voorkeur voor verse urine. De urine kan binnen 2 uur na lozing bij kamertemperatuur op kweek gezet worden. Wanneer de urine niet binnen 2 uur op kweek kan worden gezet, wordt deze maximaal 24 uur in de koelkast bewaard, of kan gebruik worden gemaakt van een transportmedium met boorzuur.
Het monster dient voor inname van antibiotica afgenomen te zijn.
Vermeld bij voorkeur op het formulier:
- of er tekenen van weefselinvasie zijn
- of het katheter-urine betreft
- of en wanneer antibiotica zijn gebruikt
Het laboratorium kan een voorscreening toepassen die, indien de uitslag negatief is, een urineweginfectie onwaarschijnlijk maakt en een kweek overbodig kan maken.
Afkap- en referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Dipslide en Sediment.
Verder beleid
- De huisarts behandelt de urineweginfectie meestal met antibiotica bij een positieve dipslide, sediment of kweek. Bij gezonde, niet zwangere vrouwen kan in eerste instantie ook een expectatief beleid worden gevoerd (zie NHG-Standaard Urineweginfecties).
- De huisarts stelt de verloskundige op de hoogte als er bij een zwangere vrouw een groep B-streptokok wordt geïsoleerd. Dan is er namelijk een indicatie voor intraveneuze profylaxe tijdens de partus om – een potentieel fatale – infectie bij de pasgeborene te voorkomen.
Controle na behandeling
Naar Samenvatting ›Bepalingen
- nitriettest, leukocytentest (urineteststrook)
- dipslide
- urinesediment
- kweek met resistentiebepaling
Indicatie
- Bij goed klinisch herstel is controle niet nodig.
- Bij > 1 week aanhoudende klachten na behandeling met alleen pijnstilling: de huisarts verricht opnieuw urineonderzoek (urineteststrook).
- Bij niet duidelijk afgenomen klachten 24-48 uur na antibioticumkuur: de huisarts verricht opnieuw urineonderzoek (urineteststrook).
- Bij aanhoudende klachten bij vrouwen (niet-zwanger en gezond) na een tweede antibioticumkuur: de huisarts stuurt een dipslide of verse urine naar een laboratorium voor kweek met resistentiebepaling, zodat behandeling kan plaatsvinden op grond van de uitslag.
- Bij kinderen, risicogroepen en tekenen van weefselinvasie (bijvoorbeeld koorts) dient een kweek met resistentiebepaling te worden verricht.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Diagnostiek en Vervolgdiagnostiek.
Verder beleid
- Bij gezonde, niet-zwangere vrouwen met een positieve nitriettest geeft de huisarts een tweede, alternatieve antibioticakuur.
- De huisarts past zo nodig de behandeling aan op geleide van de kweekuitslag (zie NHG-Standaard Urineweginfecties).
Bespreekpunten voor regionaal overleg
Naar Samenvatting ›Regionale werkafspraken kunnen de basis vormen voor een diagnostisch toetsoverleg (DTO) en regionale nascholing. Bij het regionaal overleg tussen huisartsen en het huisartsen- of ziekenhuislaboratorium kunnen aandachtspunten zijn:
- of het laboratorium voor resistentiebepaling een dipslide accepteert
- of het laboratorium bij het insturen van een urinekweek een voorscreening gebruikt en welke consequenties dat heeft
- eventuele lokale verschillen in resistentie (kan vooral in verzorgingshuizen voorkomen)
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Urineweginfecties op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›U01 Pijnlijke mictie
U02 Frequente mictie/aandrang
U70 Acute pyelonefritis/pyelitis
U71 Cystitis/urineweginfectie
W/X/Y. Zwangerschap/ anticonceptie/ geslachtsorganen man/ vrouw
Naar Samenvatting ›Seksueel overdraagbare aandoeningen
Naar Samenvatting ›Dit hoofdstuk is in 2023 geactualiseerd en vervangt de vorige versie uit 2017. De aanpassingen zijn gebaseerd op versie 3.0 van NHG-Standaard Het soa-consult (2022).
Belangrijkste wijzigingen
Naar Samenvatting ›- Diagnostiek en behandeling van Mycoplasma genitalium zijn toegevoegd.
- Materiaal voor het diagnostisch onderzoek naar chlamydia en gonorroe bij vrouwen wordt afgenomen met een vaginale wattenstok (door de vrouw zelf of door de huisarts).
- Eerste keus bij de diagnostiek van chlamydia, gonorroe en trichomoniasis bij mannen is onderzoek van de eerstestraalsurine.
Inleiding
Naar Samenvatting ›In dit hoofdstuk wordt een aantal tests voor de diagnostiek van seksueel overdraagbare aandoeningen beschreven (hiv, syfilis, hepatitis B, chlamydia, gonorroe, trichomonas, herpes genitalis en mycoplasma genitalium).
Indicatie
Naar Samenvatting ›- Verricht bij patiënten met klachten, behorend tot een hoogrisicogroep (zie NHG-Standaard Het soa-consult) onderzoek naar chlamydia, gonorroe, syfilis, hiv en hepatitis B. Vul dit aan met onderzoeken op andere soa’s, afhankelijk van de klachten.
- Hoogrisicogroepen kunnen voor diagnostiek, behandeling en counseling, afhankelijk van lokale capaciteit, vaak ook (anoniem) terecht bij de centra seksuele gezondheid. Kosten van aanvullend onderzoek bij centra seksuele gezondheid worden dan mogelijk vergoed via de Regeling Aanvullende Seksuele Gezondheidszorg. Voor de patiënt zijn hier geen kosten aan verbonden.
- Verricht bij patiënten met klachten, niet behorend tot een hoogrisicogroep onderzoek naar chlamydia, tenzij er duidelijke aanwijzingen zijn voor een andere diagnose zoals herpesinfectie, condylomata acuminata of schaamluis die de klachten kan verklaren. Vul dit aan met onderzoeken op andere soa’s, afhankelijk van de klachten.
- Maak bij patiënten zonder klachten, behorend tot een risicogroep een inschatting op grond van afkomst en gedrag (nu of in het verleden) of er onderzoek verricht moet worden.
- Adviseer patiënten die door hun huidige gedrag (veel wisselende contacten) risico lopen op een soa zich te laten testen op chlamydia, gonorroe, syfilis, hiv en hepatitis B.
- Bied MSM die alleen in het verleden risicogedrag hebben vertoond laagdrempelig een hiv- en een syfilistest aan, eventueel aangevuld met een hepatitis B-test bij ongevaccineerden.
- Bied patiënten uit hiv-endemische gebieden laagdrempelig een hiv-test aan en vul deze aan met een hepatitis B-test voor patiënten uit gebieden waar hepatitis B hoogendemisch is.
- Bied patiënten met een hiv-indicatorziekte laagdrempelig een hiv-test aan (zie NHG-Standaard Het soa-consult, Hiv-indicatorziekten)
- Bij patiënten die pre-expositieprofylaxe (PrEP) gebruiken, worden specifieke controles geadviseerd. Het voorschrijven en het begeleiden bij het gebruik van PrEP valt onder het bijzondere aanbod voor de huisarts en is facultatief. Zie voor meer informatie de HIV Pre-expositie profylaxe (PrEP) richtlijn Nederland.
- Maak bij patiënten zonder klachten, niet behorend tot een hoogrisicogroep een inschatting van het risico op soa en bespreek of tests nodig zijn. Bied jongeren < 25 jaar laagdrempelig een chlamydiatest aan.
- Voor gegevens over pathofysiologie en epidemiologie, en voor meer informatie over de indicaties voor diagnostiek van soa, zie NHG-Standaard Het soa-consult.
Diagnostiek chlamydia (inclusief LGV)
Naar Samenvatting ›Bepalingen
C. trachomatis NAAT/PCR
Indicatie
- Test 14 dagen na een potentieel risicocontact.
- Test bij klachten (zoals urethritis of intermenstrueel bloedverlies) direct. Herhaal de test 2 weken na risicocontact bij een negatieve testuitslag.
- Materiaalafname:
- bij vrouwen: vaginale swab, bij voorkeur door de vrouw zelf afgenomen
- bij mannen: eerstestraalsurine
- bij anale seks en/of anale klachten en bij MSM daarnaast een rectale swab
- bij MSM met proctitis bij wie Chlamydia trachomatis gevonden is: aanvullend onderzoek op lymphogranuloma venereum (LGV), indien dit nog niet gedaan is. Het laboratorium kan deze test uitvoeren op het reeds ingestuurde materiaal.
Achtergrondinformatie bij de bepalingen
Een infectie met Chlamydia trachomatis wordt aangetoond met een nucleïnezuuramplificatietest (NAAT) zoals de polymerasekettingreactie (PCR). Materiaal hiervoor wordt bij mannen bij voorkeur verkregen uit de eerstestraalsurine. Bij vrouwen wordt materiaal bij voorkeur door henzelf afgenomen met een vaginale swab; alternatief is afname van endocervicaal materiaal door de huisarts.
Een positieve NAAT is vrijwel bewijzend voor een actieve infectie. Kweek en antistofdetectie door middel van ELISA of immunofluorescentie zijn minder sensitief en worden in Nederland, behalve in een researchsetting, niet meer verricht. Serologisch onderzoek (antistofdetectie) naar Chlamydia trachomatis heeft in de huisartsenpraktijk alleen een plaats bij fertiliteitsproblemen (zie Subfertiliteit).
Vrouwen
- Materiaal dat (door de vrouw zelf) is afgenomen met een vaginale swab is minstens even betrouwbaar als materiaal van een endocervicale swab of eerstestraalsurine, zowel bij vrouwen met als bij vrouwen zonder symptomen.
- NAAT/PCR: Verschillende onderzoeken bestudeerden de sensitiviteit en specificiteit van de PCR voor het aantonen van Chlamydia in vaginaal materiaal, afgenomen met behulp van een swab. De sensitiviteit was 93-98%, de specificiteit 97-100%.
- De sensitiviteit van de PCR voor het aantonen van Chlamydia trachomatis in endocervicaal materiaal is 88-92%. De sensitiviteit voor het aantonen in eerstestraalsurine is 81-92%. De gevoeligheid bij urine is over het algemeen 5-10% lager dan bij endocervicaal of urethraal materiaal.
Mannen
- NAAT/PCR voor Chlamydia trachomatis en Neisseria gonorrhoeae is onderzocht bij 2109 patiënten met en zonder klachten. Bij mannen was de test op urine sensitiever dan op materiaal uit de urethra (93,1 versus 92,5%), maar minder specifiek (93,8 versus 96,4%). Op grond van het gebruiksgemak en de vergelijkbare testeigenschappen heeft eerstestraalsurine de voorkeur. De patiënt mag vóór afname > 1 uur niet geplast hebben.
- LGV komt met name voor bij MSM en kan leiden tot proctitis, colitis en abcederende lymfadenitis in de liesstreek. Om die reden adviseert de Multidisciplinaire richtlijn Seksueel overdraagbare aandoeningen (SOA) laboratoria om bij een positieve rectale PCR-test op chlamydia trachomatis bij MSM een LGV-typering te doen. Het stellen van de diagnose LGV gebeurt gewoonlijk in 2 stappen. Eerst wordt het monster getest op Chlamydia trachomatis. Is de uitslag positief, dan wordt vervolgens diagnostiek naar LGV verricht met een LGV-specifieke NAAT. In Nederland zijn deze LGV-specifieke tests in enkele laboratoria beschikbaar.
Referentiewaarden
Voor de referentiewaarden van Chlamydia trachomatis NAAT/PCR, zie Tabel Referentiewaarden.
Verder beleid
- Herhaal de test bij patiënten met klachten 2 weken na het risicocontact als de eerste test een negatieve uitslag geeft.
- Informeer de patiënt bij een positieve uitslag en besteed aandacht aan partnerwaarschuwing. Als dit nog niet is gebeurd, verricht dan onderzoek naar de andere seksueel overdraagbare aandoeningen. Behandel de patiënt conform de adviezen in NHG-Standaard Het soa-consult.
Diagnostiek gonorroe
Naar Samenvatting ›Bepalingen
- N. gonorrhoeae NAAT/PCR
- N. gonorrhoeae kweek
Indicatie
- Een infectie met Neisseria gonorrhoeae wordt bij voorkeur aangetoond via NAAT/PCR-onderzoek op materiaal afgenomen uit vagina, urethra, rectum, conjunctiva en/of keel (afhankelijk van klachten, sekse en risicogedrag).
- De testuitslagen zijn betrouwbaar als het materiaal 14 dagen na een risicocontact wordt afgenomen.
- Als de klachten < 3 weken na een risicocontact ontstaan, kan de test wel worden uitgevoerd, maar moet zij bij een negatief testresultaat worden herhaald 3 weken na een risicocontact.
- Een kweek met resistentiebepaling is een alternatief, mits het materiaal snel op het microbiologisch laboratorium afgeleverd kan worden.
Achtergrondinformatie bij de bepalingen
- Materiaal voor een NAAT/PCR wordt bij mannen bij voorkeur verkregen uit de eerstestraalsurine. Bij vrouwen wordt materiaal bij voorkeur afgenomen met een vaginale swab, liefst door de vrouw zelf. Als hiervoor aanleiding is (na anale en/of orale seks en/of klachten) wordt bij zowel mannen als vrouwen een swab van keel en/of rectum en/of conjunctiva afgenomen.
- De sensitiviteit van de NAAT/PCR is hoger dan die van de kweek, maar het maakt wel uit welke NAAT/PCR op welk materiaal wordt gebruikt. De specificiteit van de huidige generatie NAAT’s is zeer hoog. Doorgaans zijn de tests niet door de producent gevalideerd voor rectum- en keeluitstrijken, maar ook hier kan de specificiteit hoog zijn. Het is de verantwoordelijkheid van het laboratorium om aan te geven of een confirmatietest na een NAAT nog noodzakelijk is. Ook bij een specificiteit > 99% kunnen foutpositieve uitslagen voorkomen. Bij een lage a-priorikans en ingrijpende consequenties van een positief testresultaat (bijvoorbeeld vermoeden van seksueel misbruik bij kinderen) moet overleg plaatsvinden met de arts-microbioloog over confirmatiediagnostiek.
- Tweede keus is een kweek. Verricht een kweek op Neisseria gonorrhoeae met resistentiebepaling alleen bij een contra-indicatie voor behandeling met ceftriaxon (allergie voor cefalosporines en anafylactische reactie op penicilline (kruisovergevoeligheid)) en bij aanhoudende klachten na behandeling.
- Serologische bepalingen zijn niet zinvol bij een infectie met Neisseria gonorrhoeae.
- Microscopisch onderzoek wordt ontraden. De sensitiviteit en specificiteit van een urethra-swab bij mannen met urethritisklachten zijn beide > 95%. Bij gebruik van andere materialen (uit keel of rectum) en bij asymptomatische patiënten daalt de sensitiviteit tot 50%, bij een specificiteit van 90-95%. Op grond hiervan wordt deze test in de praktijk niet meer uitgevoerd.
Vrouwen
- Materiaal dat (door de vrouw zelf) is afgenomen met een vaginale swab is minstens even betrouwbaar als endocervicaal materiaal, zowel bij vrouwen met als bij vrouwen zonder symptomen. Diagnostiek op eerstestraalsurine en microscopisch onderzoek wordt bij vrouwen als minder sensitief beschouwd en daarom ontraden.
- NAAT/PCR: In een vergelijkend onderzoek naar de testeigenschappen van de verschillende afnamematerialen was de sensitiviteit van de vaginale swab voor Neisseria gonorrhoeae 100%, van de endocervicale swab 95,5% en van urine 88,6%. De specificiteit was respectievelijk 94,7, 96,2 en 99,7%. In een ander onderzoek werd voor vaginale swab en urine een sensitiviteit van 96% gevonden. Bij zwangeren bij wie gonorroe wordt vermoed en bij patiënten met pelvic inflammatory disease (PID) moet altijd een diepvaginale swab of cervixuitstrijk afgenomen worden voor een NAAT.
- Kweek: De tweede keus bij vrouwen is een kweek. De sensitiviteit en specificiteit van de kweek voor het aantonen van een infectie met Neisseria gonorrhoeae zijn (bij een prevalentie van 11%) 45,5 en 100%. De gevoeligheid van de kweek neemt snel af naarmate de transporttijd toeneemt. Het afgenomen materiaal mag niet in de koelkast worden bewaard.
Mannen
- Op grond van het gebruiksgemak en de vergelijkbare testeigenschappen gaat de voorkeur uit naar diagnostiek op eerstestraalsurine.
- NAAT/PCR: De test voor chlamydia-infectie en gonorroe is onderzocht bij 2109 patiënten met en zonder klachten, met als gouden standaard een kweek. Bij mannen was de test op urethramateriaal sensitiever dan op urine (98,5 versus 97,9%), de specificiteit was hetzelfde (96,5%).
Referentiewaarden
Voor de referentiewaarden van N. gonorrhoeae NAAT/PCR en kweek, zie Tabel Referentiewaarden.
Verder beleid
- Een positieve NAAT/PCR of kweek is bewijzend voor een infectie met Neisseria gonorrhoeae.
- Herhaal de test bij klachten en bij een negatieve testuitslag ≥ 3 weken na het potentiële risicocontact.
- Informeer de patiënt bij een positieve uitslag en besteed aandacht aan partnerwaarschuwing. Als dit nog niet is gebeurd, verricht dan onderzoek naar andere soa’s. Bied daarbij ook een hiv-test aan, want gonorroe is een hiv-indicatorziekte (zie NHG-Standaard Het soa-consult, Hiv-indicatorziekten).
- Behandel de patiënt conform de adviezen in NHG-Standaard Het soa-consult.
- Verricht een kweek met resistentiebepaling als de klachten na behandeling aanhouden, en stem het beleid hierop af.
Diagnostiek syfilis
Naar Samenvatting ›Bepalingen
- TPHA/TPPA
- FTA-ABS
- VDRL/RPR
Indicatie
- Verricht diagnostiek naar syfilis ≥ 3 maanden na een potentieel risicocontact.
- Bij klachten (ulcus) kan direct getest worden. Herhaal in dat geval bij een negatieve testuitslag het onderzoek 3 maanden na het risicocontact, of eerder bij klachten.
Achtergrondinformatie bij de bepalingen
- De primaire test in de diagnostiek van syfilis (lues) is de Treponema pallidum hemagglutination assay (TPHA) of een modificatie hiervan (TPPA). Foutpositieve uitslagen kunnen worden veroorzaakt door diverse klinische aandoeningen (auto-immuunziekten, andere treponematosen). Ziekenhuislaboratoria gebruiken steeds vaker naast de TPHA/TPPA ook de enzymimmunoassay (EIA).
- Een positieve EIA of TPHA/TPPA kan bevestigd worden met een immunoblot met recombinantantigenen of met een immunofluorescentietest, de fluorescent treponemal antibody absorption test (FTA-ABS). In uitzonderlijke gevallen (zeer vroege lues en zwangerschap) wordt gebruikgemaakt van de IgM- en IgG-immunoblot.
- De testuitslagen van TPHA/TPPA, immunoblot en FTA-ABS kunnen ook na een succesvolle behandeling jarenlang (tot levenslang) positief blijven.
- De venereal disease research laboratory test (VDRL) en de rapid plasma reagin test (RPR) worden gebruikt om onderscheid te maken tussen actieve en genezen infecties met Treponema pallidum (zie Controle na behandeling syfilis).
- Verricht bij een ulcus, naast serologisch onderzoek, ook een NAAT/PCR op een ulcusuitstrijk om Treponema pallidum-DNA te detecteren.
TPHA/TPPA
Deze test wordt 3 weken tot 3 maanden na besmetting positief. De sensitiviteit is 50-85% in het vroege stadium van de ziekte en benadert 100% in latere fases. De specificiteit is > 99%. De testeigenschappen van de EIA zijn vergelijkbaar met die van de TPPA (met mogelijk een iets lagere sensitiviteit in het vroege stadium).
FTA-ABS
Deze indirecte immunofluorescentietest wordt 2-3 weken na infectie positief. Na behandeling van een recente infectie kan de test nog enige jaren positief blijven. Na behandeling van een minder recente infectie blijft de test meestal tientallen jaren positief. Door de hoge specificiteit zijn foutpositieve uitslagen van de FTA-ABS zeldzaam.
VDRL/RPR
De sensitiviteit van deze test is ongeveer 70% bij primaire syfilis, stijgt tot 99% bij secundaire syfilis en neemt weer af in latere stadia. De test wordt ongeveer 4-5 weken na infectie positief. De titer neemt tot in het secundaire stadium langzaam toe, om daarna geleidelijk te dalen. De reactiviteit kan bij 20-30% van de onbehandelde patiënten spontaan verdwijnen. Na behandeling van een recente infectie wordt de VDRL binnen 1-2 jaar negatief. Na behandeling van een minder recente infectie wordt de VDRL soms niet meer negatief, maar kan een geringe mate van reactiviteit (titer ≤ 1 : 8) gedurende vele jaren blijven bestaan. Lage VDRL-titers (≤ 1 : 4) worden meestal veroorzaakt door een oude infectie of endemische treponematose, of ze zijn foutpositief tijdens de zwangerschap.
Referentiewaarden
Voor de referentiewaarden van TPHA, VDRL/RPR en FTA-ABS-test, zie Tabel Referentiewaarden.
Verder beleid
- Een negatieve uitslag van de TPHA/TPPA maakt een infectie met Treponema pallidum onwaarschijnlijk, behalve in zeer vroege stadia van de infectie. Een negatieve vervolguitslag na 3 maanden (bijvoorbeeld bij mensen met een ulcus) sluit een infectie vrijwel uit. Een positieve TPHA-uitslag is suggestief voor een actieve of doorgemaakte infectie. Als de VDRL-titer laag is, kan de syfilisserologie na 3-4 weken worden herhaald.
- Informeer de patiënt bij een positieve TPHA/TPPA of EIA en een positieve confirmatietest (FTA-ABS) over de ziekte en besteed aandacht aan partnerwaarschuwing.
- Als dit nog niet is gebeurd, verricht dan onderzoek naar de andere soa’s, want syfilis is een hiv-indicatorziekte (zie NHG-Standaard Het soa-consult, Hiv-indicatorziekten).
- Kies als huisarts voor zelf behandelen (facultatief bij vroege syfilis, zie NHG-Standaard Het soa-consult) of verwijs naar een centrum seksuele gezondheid of dermatoloog. Verwijs zwangeren, patiënten die de aandoening ≥ 1 jaar geleden hebben opgelopen en patiënten met een hiv-co-infectie altijd.
Controle na behandeling syfilis
Naar Samenvatting ›Bepalingen
VDRL/RPR
Indicatie
Alleen indien de huisarts zelf de behandeling en controles verricht: controleer 6 en 12 maanden na behandeling. De VDRL-test en de RPR-test maken onderscheid tussen actieve en genezen infecties met Treponema pallidum.
Referentiewaarden
Voor de referentiewaarden van VDRL/RPR, zie Tabel Referentiewaarden.
Achtergrondinformatie bij de bepalingen en referentiewaarden
Zie Diagnostiek syfilis.
Verder beleid
- Een positieve VDRL/RPR (titer ≥ 1 : 8) is suggestief voor een actieve infectie.
- De behandeling is succesvol als de VDRL-titer een factor 4 daalt in een periode van 12 maanden en daarna niet meer stijgt. Als de titer niet daalt of na een aanvankelijke daling weer stijgt, faalt de behandeling of is er een recidief.
- Na een succesvolle behandeling zou de VDRL/RPR in de loop van 1-2 jaar negatief moeten worden. Ook zonder behandeling daalt de VDRL/RPR-titer in de loop van de jaren. De TPHA en FTA-ABS blijven doorgaans positief.
- Verwijs de patiënt bij falen van de behandeling naar de dermatoloog.
Diagnostiek hepatitis B
Naar Samenvatting ›Bepalingen
- HBsAg
- Totaal anti-HB-core
Indicatie
- Bij klachten, zoals een hepatitis: direct
- Bij risicocontact: na 3 maanden
Achtergrondinformatie bij de bepalingen
Zie Leveraandoeningen.
Referentiewaarden
Voor de referentiewaarden van HBsAg en anti-HB-core, zie Tabel Referentiewaarden.
Verder beleid
Zie Leveraandoeningen.
Diagnostiek hiv
Naar Samenvatting ›Bepalingen
hiv-antistoffen en hiv-p24-antigeen (duo- of combotest)
Indicatie
- De diagnostiek van een hiv-infectie berust op het aantonen van hiv-antistoffen en hiv-antigenen. Antilichamen verschijnen binnen 3-4 weken tot 3 maanden na de infectie. Viraal p24-antigeen kan 2-3 weken na de infectie al aantoonbaar zijn. Na 4 weken neemt de hoeveelheid p24-antigeen weer af. Gezien het belang van vroegtijdige behandeling kan bij risico op hiv gekozen worden voor een combotest 4 weken na blootstelling, gevolgd door een combotest na 12 weken. Bij symptomen die passen bij een acute hiv-infectie kan gelijk getest worden. Bij gebruik van PEP of PrEP kan de windowfase tot 6 maanden verlengd zijn.
- Bij een positieve hiv-test is een confirmatietest met een andere testmethode noodzakelijk. Ter confirmatie verricht men veelal een westernblottest op hiv-antilichamen. Deze test wordt later in het beloop positief. De werkgroep adviseert bij twijfel over verwisseling een tweede monster af te nemen om deze confirmatietest op te verrichten. Bij vermoeden van een acute hiv-infectie kan met moleculaire technieken hiv-RNA worden aangetoond, op zijn vroegst 11 dagen na infectie.
Achtergrondinformatie bij de bepalingen
- Combotest: hierbij wordt gezocht naar hiv-antistoffen en het p24-antigeen. De betrouwbaarheid van de huidige combotests is hoog: de sensitiviteit is 99-99,9% de specificiteit 98,5%. Foutpositieve antistofreacties kunnen voorkomen bij recente immunoglobulinetoediening, recente influenzavaccinatie, aanwezigheid van antistoffen tegen humaan leukocytenantigenen (HLA), leverziekten en maligniteiten.
- Westernblottest: hiermee kan de antistofrespons tegen de afzonderlijke structurele virale eiwitten zichtbaar worden gemaakt (sensitiviteit > 96%; specificiteit 99,4-99,9%), in combinatie met ELISA (specificiteit > 99,99%). Met deze bepaling kan ook onderscheid worden gemaakt tussen antistoffen tegen hiv-1 en hiv-2.
- Viraal RNA: dit wordt aangetoond met een amplificatiemethode zoals PCR, de sensitiviteit is 95-98%, de specificiteit 40-100%.
- We bevelen het gebruik van point-of-caretests op hiv in de huisartsenpraktijk niet aan.
Referentiewaarden
Voor de referentiewaarden van hiv-antistoffen en hiv-p24-antigeen, zie Tabel Referentiewaarden.
Verder beleid
- Herhaal de test in geval van een negatieve testuitslag > 3 maanden na het risicocontact, bij klachten eerder.
- Informeer de patiënt bij een positieve uitslag bevestigd door een confirmatietest en besteed aandacht aan partnerwaarschuwing. Als dit nog niet is gebeurd, verricht dan onderzoek naar de andere soa’s.
- Verwijs de patiënt voor behandeling en begeleiding naar de internist-infectioloog.
Diagnostiek trichomoniasis
Naar Samenvatting ›Bepalingen
- Microscopie
- T. vaginalis NAAT/PCR
- Fluorkweek
Indicatie
- Diagnostiek wordt 4 weken na een risicocontact verricht. Bij klachten kan direct getest worden.
- Voor het aantonen van een infectie met Trichomonas vaginalis wordt microscopisch onderzoek van een fysiologisch-zoutpreparaat van vaginale fluor aanbevolen.
- Bij een patiënt met klachten en een negatief preparaat, of als de huisarts niet de mogelijkheid heeft om een direct preparaat te maken, is NAAT/PCR van een vaginale swab aangewezen.
- Als ook deze test niet beschikbaar is, wordt een specifieke fluorkweek op Trichomonas aanbevolen. Bij mannen wordt bij voorkeur een PCR in eerstestraalsurine of anders een urethrale swab gedaan.
Achtergrondinformatie bij de bepalingen
De verschillende technieken om een infectie met Trichomonas vaginalis aan te tonen (microscopisch onderzoek, kweek en NAAT/PCR) zijn in een aantal onderzoeken direct met elkaar vergeleken.
- Microscopisch onderzoek van een fysiologisch-zoutpreparaat van vaginale fluor heeft een sensitiviteit van 50-80% en een specificiteit van 70-98%.
- NAAT/PCR: de sensitiviteit van de DNA-amplificatietests/RNA-detectietest bij afname met een vaginale swab is in diverse onderzoeken 81-97%, de specificiteit is 94-98%.
- Kweek van Trichomonas vaginalis op een uitstrijk of op sediment van eerstestraalsurine heeft een grotere sensitiviteit dan microscopie. Bij een onderzoek onder vrouwen (prevalentie 29%) was de sensitiviteit van microscopie 52% en van een kweek 78%. De gouden standaard in dit onderzoek was een positief direct preparaat, positieve kweek of positieve PCR.
Referentiewaarden
Voor de referentiewaarden van microscopie, NAAT/PCR en fluorkweek naar T. vaginalis, zie Tabel Referentiewaarden.
Verder beleid
- Herhaal de test > 4 weken na het potentiële risicocontact als de testuitslag negatief is en er klachten zijn.
- Informeer de patiënt en besteed aandacht aan partnerwaarschuwing.
- Behandel de patiënt zoals beschreven in de NHG-Standaard Het soa-consult.
Diagnostiek herpes-simplex virus type 1 en 2
Naar Samenvatting ›Bepalingen
- Herpessimplexvirus NAAT/PCR
- Serologisch onderzoek (op indicatie)
Indicatie
- Aanvullend onderzoek is meestal niet nodig. De diagnose wordt gesteld op basis van het klinisch beeld.
- Bij twijfel over de diagnose kan een NAAT/PCR naar herpessimplexvirus 1 en 2 (HSV-1 en HSV-2) worden verricht op materiaal uit een actieve laesie. Een kweek, voorheen beschouwd als de gouden standaard, is minder sensitief dan NAAT en wordt daarom tegenwoordig achterwege gelaten.
- De indicatie voor serologisch onderzoek is beperkt. Typespecifieke antistoffen in het bloed kunnen pas 8-12 weken na besmetting worden aangetoond. Overweeg serologisch onderzoek:
- als patiënt zelf niet bekend is met genitale herpes maar de partner wel, in verband met preventieve maatregelen (het gebruik van condooms verlaagt de transmissiekans van HSV maar kan transmissie niet geheel voorkomen)
- bij vrouwen bij wie in het laatste trimester van de zwangerschap (> 34 weken) voor het eerst symptomen worden vastgesteld
Achtergrondinformatie bij de bepalingen
- HSV-1 of HSV-2 aangetroffen in materiaal afkomstig van een laesie is een sterke aanwijzing voor een HSV-infectie. NAAT/PCR heeft een sensitiviteit van 100% voor HSV-1 en 98,6% voor HSV-2, bij een specificiteit van 98,2% voor HSV-1 en 84,5% voor HSV-2.
- Serologisch onderzoek is mogelijk, maar wordt in de praktijk weinig verricht.
Referentiewaarden
Voor de referentiewaarden van NAAT/PCR en serologisch onderzoek op HSV, zie Tabel Referentiewaarden.
Verder beleid
- Geef informatie over de aandoening en de besmettelijkheid.
- Overweeg antivirale medicatie conform NHG-Standaard Het soa-consult.
- Als bij patiënten met herpes genitalis geen typespecifieke antistoffen zijn aangetroffen, is er sprake van een primaire infectie. Bij vrouwen in het laatste trimester van de zwangerschap (> 34 weken) bestaat in dat geval een risico op herpes neonatorum. Verwijs deze patiënten naar een gynaecoloog.
Diagnostiek Mycoplasma genitalium
Naar Samenvatting ›Bepalingen
M. genitalium NAAT/PCR
Indicatie
- Mannen met > 4 weken persisterende urethritis, bij wie gonorroe en chlamydia zijn uitgesloten of adequaat behandeld.
- Testen bij mensen zonder klachten is ongewenst vanwege het risico op overbehandeling, antibioticaresistentie en kosten.
Achtergrondinformatie bij de bepalingen
De diagnostiek naar Mycoplasma genitalium berust op NAAT/PCR in materiaal uit urine, genitale of rectale swabs. Tot voor kort kon met PCR alleen de aan- of afwezigheid van Mycoplasma genitalium worden aangetoond, maar sinds 2020 biedt een aantal laboratoria een PCR-gebaseerde resistentiebepaling aan. Deze techniek werkt alleen bij een voldoende hoge bacteriële load in het monster.
Referentiewaarden
Voor de referentiewaarden van NAAT/PCR op Mycoplasma genitalium, zie Tabel Referentiewaarden.
Verder beleid
- Informeer en behandel de patiënt zoals beschreven in NHG-Standaard Het soa-consult.
- Een controletest wordt niet aangeraden.
- Test bij een patiënt met klachten en een aangetoonde infectie ook de vaste partner.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Soa op het probleemgeoriënteerd aanvraagformulier.
ICPC-codering
Naar Samenvatting ›B25 Angst voor AIDS
B90 HIV infectie (AIDS/ARC)
U01 Pijnlijke mictie
U07 Andere symptomen/klachten mictie
U71 Cystitis/urineweginfectie
U72 Niet specifieke urethritis
X14 Vaginale afscheiding
X23 Angst voor geslachtsziekte vrouw
X70 Lues vrouw
X71 Gonorroe vrouw
X73 Trichomonas urogenitale vrouw bewezen
X74 Ontsteking kleine bekken/PID
X84 Vaginitis/vulvitis NAO
X85 Cervicitis/andere ziekte cervix
X90 Herpes genitalis vrouw
Y03 Afscheiding penis/urethra
Y25 Angst voor geslachtsziekte man
Y70 Lues man
Y71 Gonorroe man
Y72 Herpes genitalis man
Y74 Orchitis/epidydimitis
Subfertiliteit
Naar Samenvatting ›Dit hoofdstuk is geactualiseerd ten opzichte van de versie uit 2006.
Belangrijkste wijzigingen
Naar Samenvatting ›- Het hoofdstuk is herzien op grond van de herziening van de NHG-Standaard Subfertiliteit en het verschijnen van de richtlijn Semenanalyse en de Netwerkrichtlijn Subfertiliteit.
- Bij de interpretatie van de uitslag van het semenonderzoek zijn de WHO-criteria niet meer leidend: het percentage progressief bewegende spermatozoën wordt gebruikt om de zwangerschapskans te bepalen.
- Bij een VCM < 3 x 106 en azoöspermie verwijst de huisarts het paar naar de gynaecoloog.
Inleiding
Naar Samenvatting ›In dit hoofdstuk is de laboratoriumdiagnostiek bij subfertiliteit ondergebracht zoals geadviseerd in de NHG-Standaard Subfertiliteit, de richtlijn Semenanalyse en de Netwerkrichtlijn Subfertiliteit. Onder subfertiliteit wordt verstaan: het gedurende meer dan twaalf maanden uitblijven van een zwangerschap bij onbeschermde, op conceptie gerichte coïtus. Het beleid van de huisarts bij subfertiliteit is gericht op het uitsluiten van een stoornis; in de tweede lijn is het beleid gericht op het opsporen daarvan. Naast een uitgebreide anamnese en lichamelijk onderzoek vindt in de huisartsenpraktijk aanvullen onderzoek plaats, bestaande uit semenanalyse en de chlamydia-antistoftest (CAT).
Indien er anamnestisch geen aanwijzingen zijn voor de tubapathologie en cyclusstoornissen, de CAT negatief is en de semenanalyse niet sterk afwijkend, kan met behulp van een predictiemodel aan de hand van de duur van de zwangerschapswens, de leeftijd van de vrouw, de aanwezigheid van primaire of secundaire subfertiliteit en het spermaonderzoek, de zwangerschapskans in het komende jaar geschat worden (zie Prognostisch model).
De bepaling van LH of FSH bij man of vrouw (voor het vaststellen van de menopauze) wordt in de huisartsenpraktijk niet aanbevolen.
Diagnostiek subfertiliteit: semenanalyse: percentage progressief bewegende spermatozoën, VCM
Naar Samenvatting ›Bij de keuze van het beleid (afwachten of verwijzen is de zwangerschapskans in het volgende jaar van belang. Deze wordt geschat met een prognostisch model. Voor gebruik van het prognostisch model is het percentage progressief bewegende spermatozoën van belang. Bij een VCM (volume x concentratie x percentage progressief bewegende spermatozoa/100) < 3 x 106 is het prognostisch model niet geldig. In dit geval verwijst de huisarts het paar naar de gynaecoloog. Ook bij azoöspermie wordt het paar verwezen naar de gynaecoloog. In de overige gevallen wordt het percentage progressief bewegende spermatozoën gebruikt in het prognostisch model. Bij een zwangerschapskans < 30% wordt het paar verwezen naar de gynaecoloog.
Achtergrondinformatie bij de bepalingen
Tot nog toe werden de WHO-criteria gebruikt ter definiëring van mannelijke subfertiliteit. Hoewel wijd toegepast, zijn de WHO-criteria nooit gevalideerd.
Als onderdeel van de langelijke Oriënterend Fertiliteits Onderzoek (OFO)-studie is bij meer dan 3.000 subfertiele paren uitgezocht wat de voorspellende waarde van de semenanalyse is voor de kans op een spontane zwangerschap. De uitkomsten daarvan zijn samengevat in tabel 22.In het prognostisch model blijkt het percentage progressief bewegende spermatozoa de belangrijkste prognostische betekenis te hebben, en blijken de andere semenparameters niet bij te dragen aan de kans op zwangerschap. Zoals hierboven beschreven gaat het model niet op als de VCM < 3 x 106.
VCM wordt als volgt berekend: VCM = volume (ml) x concentratie (106/ml) x percentage progressief motiele spermatozoa/100. Conform de aanbevelingen van de WHO uit 1999 werd tot voor kort de motiliteit onderverdeeld in 4 graderingen: graad a, sterk progressief motiel; graad b, langzaam progressief motiel; graad c, niet-progressief motiel en graad d, immotiel. Recent zijn deze aanbevelingen echter herzien: in de nieuwe WHO-manual wordt de motiliteit niet meer in a, b, c en d geclassificeerd maar in progressief (PR), niet-progressief (NP) en immotiel (IM). In de WHO-aanbeveling uit 1999 wordt het percentage progressief bewegende spermatozoën gedefinieerd als graad a plus graad b /100. Volgens de nieuwe WHO-richtlijn is dit PR/100.
| Normaal | Kans op zwangerschap | |
|---|---|---|
| Volume | > 2 ml | geleidelijk afnemend indien ≤ 2 ml |
| Concentratie | > 40 x 106/ml | geleidelijk afnemend indien ≤ 40 x106/ml |
| VCM* | linear gecorreleerd met kans op zwangerschap (minder motiel, minder kans) | |
| Morfologie | > 20% | geleidelijk afnemend indien ≤ 20% |
| Totaal aantal spermatozoën | > 200 x 106 | geleidelijk afnemend indien ≤ 200 x 106 |
| * VCM = volume x concentratie x percentage progressief bewegende spermatozoa | ||
Voor een optimale kwaliteit van het sperma dient het verkregen te worden door masturbatie, opgevangen te worden in een door het laboratorium geleverd potje, vervoerd te worden op lichaamstemperatuur (bij voorkeur in de binnenzak van de kleding) en binnen één uur na productie op het laboratorium ingeleverd te zijn. De kwaliteit van het sperma kan verminderd zijn door een verhoogde temperatuur, zoals een koortsende ziekte en blootstelling aan chemische stoffen zoals verfdampen en bestrijdingsmiddelen. Bij afwijkende resultaten van het spermaonderzoek wordt het onderzoek na enkele weken herhaald, waarbij de beste uitslag maatgevend voor het beleid is. Wel moet bedacht worden dat de cyclus van deen spermatocyt circa drie maanden is.
Tegenwoordig is er apparatuur beschikbaar voor het geautomatiseerd uitvoeren van het semenonderzoek. Er is apparatuur die het aantal bewegende deeltjes in de suspensie telt en er is apparatuur die van een microscoopbeeld een video maakt en het beeld analyseert met het behulp van 'frame grabbing'. Beide methoden worden in de literatuur omschreven als CASA-methoden (Computer Automated Semen Analysis). De richtlijn Semenanalyse spreekt de voorkeur uit voor de microscopische methoden.
Referentiewaarden
Zie de referentiewaarden tabel voor de referentiewaarden van Spermaonderzoek.
Diagnostiek subfertiliteit: CAT
Naar Samenvatting ›Bij het stellen van de diagnose subfertiliteit wordt aanvullend een chlamydia-antistoftest (CAT) in bloed gedaan. Met de CAT worden IgG-antistoffen tegen Chlamydia trachomatis bepaald. Een verhoogde titer van deze IgG-antistoffen is een aanwijzing voor een doorgemaakte infectie in het verleden. Bij aanwezigheid van anamnestische aanwijzingen voor tubapathologie heeft de CAT in de huisartsenpraktijk geen toegevoegde waarde (omdat vermoeden van tubapathologie op zichzelf een verwijsindicatie is) en wordt de test dan ook niet aanbevolen.
Achtergrondinformatie bij de bepalingen
Er bestaan veel serologische tests voor het aantonen van antistoffen tegen chlamydia. Micro-immunofluorescentie (MIF) is de gouden standaard. Naast MIF-tests zijn ook enzymimmunoassays (EIA's) in gebruik om een in het verleden doorgemaakte chlamydia-infectie serologisch aan te tonen. Aan deze laatste tests wordt in de meeste Nederlandse laboratoria de voorkeur gegeven (MIF-tests zijn erg arbeidsintensief en erg subjectief bij het aflezen).
De CAT wordt in serum verricht.
De testeigenschappen van de CAT in de tweede lijn voor het vaststellen van tweezijdige tubapathologie vergeleken met laparoscopie als gouden standaard, zijn als volgt: MIF: sensitiviteit 47 tot 71%, specificiteit 74 tot 95%, PVW 35 tot 65% en NVW 90 tot 93%; ELISA: sensitiviteit 37 tot 55%, specificiteit 77 tot 87%, PVW 29 tot 45%, NVW 88 tot 91%. De test is niet goed in staat om tubapathologie aan te tonen. Bij vrouwen met een positieve CAT dient daarom aanvullende diagnostiek (hysterosalpingografie of laparoscopie) gedaan te worden om tubapathologie aan te tonen. De kans dat een vrouw met een negatieve CAT géén tubapathologie heeft is groot.
Over de diagnostische waarde van een verhoogde CAT in de huisartsenpraktijk is niets bekend.
Referentiewaarden
De afkapwaarde verschilt per gebruikte test en per laboratorium. Voor MIF-tests wordt een titer > 32 meestal als afwijkend beschouwd. Voor EIA's is de afkapwaarde afhankelijk van de gebruikte test.
Zwangerschap en zwangerschapswens
Naar Samenvatting ›Dit hoofdstuk is in 2023 geactualiseerd en vervangt de vorige versie uit 2017. De aanpassingen zijn gebaseerd op de herziening van de NHG-Standaard Zwangerschap en kraamperiode (2023) en de NHG-Standaard Preconceptiezorg (2011).
Belangrijkste wijzigingen
Naar Samenvatting ›- Er is duidelijk zichtbaar gemaakt welke laboratoriumdiagnostiek preconceptie, tijdens de zwangerschap of na de bevalling wordt geadviseerd.
- Het aanvragen van het eerste trimesterbloedonderzoek is in principe geen taak meer van de huisarts, maar van de verloskundig zorgverlener en wordt alleen ter kennisgeving genoemd.
Inleiding
Naar Samenvatting ›Een aantal bepalingen is aangewezen bij het preconceptieconsult. Het preconceptieconsult dient voor het verstrekken van gezondheidsinformatie over zwangerschap en geboorte, en om mogelijke risico’s van de zwangerschap in kaart te brengen. Het eerste zwangerschapsconsult en de bijbehorende laboratoriumaanvragen worden door de verloskundig zorgverlener verricht. Bij een deel van de zwangeren is ook in een latere fase van de zwangerschap laboratoriumonderzoek nodig. Deels overlappen deze verschillende indicaties elkaar.
Preconceptieconsult
Indicaties voor laboratoriumdiagnostiek
- Bepaal het nuchter glucose bij risicofactoren voor diabetes, zoals BMI ≥ 30, Hindoestaanse afkomst en zwangerschapsdiabetes in de voorgeschiedenis.
- Onderzoek chlamydia, gonorroe, hepatitis B en/of hiv bij klachten die kunnen wijzen op een soa of seksueel risicogedrag (zie ook Seksueel overdraagbare aandoeningen).
- Bepaal rubella-antistoffen bij twijfel aan vaccinatie tegen rode hond.
- Bepaal varicella-antistoffen bij twijfel aan doorgemaakte waterpokken.
- Bepaal antistoffen tegen parvovirus B19 (vijfde ziekte) bij vrouwen die werken in de gezondheidszorg of beroepsmatig contact hebben met kleine kinderen.
- Bepaal foliumzuur bij gebruik van anti-epileptica.
- Bepaal TSH-R-antistoffen bij de ziekte van Graves.
- Bespreek de mogelijkheid van een dragerschapstest op hemoglobinopathie bij patiënten die:
- een migratieachtergrond hebben uit het Middellandse Zeegebied, Afrika, Azië, het Midden-Oosten of het Caribisch gebied;
- bekend zijn met een microcytair hypochroom bloedbeeld of persisterende anemie na ijzersuppletie (zie NHG-Standaard Anemie);
- een hemoglobinopathie in de familie hebben;
- een eerder kind in de familie hebben dat met de hielprik is gediagnosticeerd als zijnde ziek of drager van een hemoglobinopathie.
Dragerschapsonderzoek
- Begin dragerschapsonderzoek bij de vrouw.
- Onderzoek ook de man indien de vrouw drager blijkt te zijn.
- Weeg, als in de familie hemoglobinopatie voorkomt, dragerschapsonderzoek in de eerste lijn af tegen verwijzing naar een klinisch genetisch centrum voor onderzoek naar de specifieke mutatie.
- Voor meer informatie over de erfelijkheidsaspecten van hemoglobinopathieën, raadpleeg Arts en genetica of Erfocentrum.
Voor informatie en adviezen over COVID en zwangerschap wordt verwezen naar de NHG-Standaard COVID-19.
Eerste zwangerschapsconsult
Huisartsen die niet verloskundig actief zijn, begeleiden zelden het 1e trimester van de zwangerschap; voor hen wordt onderstaand takenpakket ter kennisgeving beschreven.
Indicaties
- Het aanvragen van een Prenatale Screening Infectieziekten en Erytrocytenimmunisatie (PSIE) is de taak van de verloskundig zorgverlener (zie Draaiboek PSIE). De PSIE bevat de volgende bepalingen:
- hepatitis B (HBsAg)
- hiv
- syfilis
- ABO-bloedgroep
- resus D- en c-antigeen
- irregulaire erytrocytenantistoffen (IEA)
- Op indicatie wordt de PSIE aangevuld met:
- rubella-antistoffen indien de vrouw niet gevaccineerd is
- varicella-antistoffen indien de zwangere of haar reeds aanwezige kinderen anamnestisch geen waterpokken hebben doorgemaakt of zijn opgegroeid in een (sub)tropisch gebied
- parvo-B19 bij werkenden in gezondheidszorg en onderwijs
- (niet-)nuchtere glucose bij vrouwen met een verhoogd risico op pre-existente diabetes mellitus
- TSH en vrij T4 bij een bekende schildklierfunctiestoornis of een positieve familieanamnese.
- screening op hemoglobinopathiedragerschap bij afkomst uit risicolanden
- Bij alle zwangeren worden randomglucose en Hb bepaald bij het intakebloedonderzoek.
- De verloskundig zorgverlener bespreekt ook de mogelijkheid van prenatale screening zoals de NIPT (zie Draaiboek Prenatale screening; zie ook Nevenbevindingen bij de NIPT).
- Voor de meest voorkomende indicaties voor onderlinge berichtgeving, consultatie en verwijzing tussen huisarts en verloskundige, zie NHG-Standaard Zwangerschap en kraamperiode, tabel 13.
Preconceptie: bij risicofactoren voor diabetes mellitus
Naar Samenvatting ›Bepalingen
Glucose, nuchter
Indicatie
Bij een vermoeden van of verhoogd risico op diabetes mellitus wordt het nuchtere glucose bepaald. Het gaat om vrouwen met:
- zwangerschapsdiabetes in de voorgeschiedenis
- BMI ≥ 30 bij de eerste prenatale controle
- eerder kind met geboortegewicht > P95 of > 4500 g
- eerstegraadsfamilielid met diabetes
- directe afkomst uit gebieden waarin diabetes veel voorkomt: Zuid-Azië (ook Hindoestanen), Midden-Oosten, Marokko en Egypte, Afro-Caribische afkomst
- onverklaarde intra-uteriene vruchtdood in de voorgeschiedenis
- polycysteusovariumsyndroom
Referentiewaarden
Voor de referentiewaarden van glucose, zie Tabel Referentiewaarden.
Verder beleid
Verwijs vrouwen met een actuele kinderwens die diabetes type 1 of diabetes type 2 hebben naar de internist en de gynaecoloog. Zowel de verloskundige als de medicamenteuze begeleiding van deze vrouwen vindt plaats in de tweede lijn.
Preconceptie: bij verhoogde kans op hemoglobinopathie
Naar Samenvatting ›Bepalingen
- Hb, MCV, erytrocytenaantal
- Hb-elektroforese of Hb-chromatografie, eventueel in combinatie met DNA-onderzoek naar alfathalassemie
Indicatie
Bespreek de mogelijkheid van onderzoek op hemoglobinopathiedragerschap bij patiënten met een hoog risico.
- Bespreek de mogelijkheid van onderzoek op hemoglobinopathiedragerschap bij:
- het preconceptieconsult
- het eerste zwangerschapsonderzoek bij hoogrisicovrouwen vanwege hun herkomst
- anemie bij een zwangere uit een hoogrisicogroep
- Ga na of er al eerder (bijvoorbeeld in het land van herkomst) onderzoek is verricht naar hemoglobinopathiedragerschap en wat de uitslagen hiervan zijn. Onderzoek eenmaal in het leven is voldoende.
- Voor meer informatie over de erfelijkheidsaspecten van hemoglobinopathieën, raadpleeg Arts en genetica of Erfocentrum.
Hoogrisicogroepen
- Migratieachtergrond uit gebieden waar dragerschap van een hemoglobinopathie veel voorkomt (Middellandse Zeegebied, Afrika, Azië, Midden-Oosten, Caribisch gebied):
- thalassaemia major en de heterozygote vorm thalassaemia minor (Middellandse Zeegebied, Midden- en Zuidoost-Azië, Surinaamse Hindoestanen en Javanen)
- sikkelcelziekte en de heterozygote vorm sickle cell trait (Antillianen en Surinaamse creolen, Turkse of Marokkaanse migratieachtergrond).
- Microcytair hypochroom bloedbeeld of persisterende anemie na ijzersuppletie (zie NHG-Standaard Anemie)
- Familieleden met een hemoglobinopathie
- Eerder kind in de familie dat met de hielprik is gediagnosticeerd als ziek of als drager van een hemoglobinopathie
Achtergrondinformatie bij de bepalingen
- Afhankelijk van de gebruikte methode (Hb-elektroforese of Hb-chromatografie) bepaalt het laboratorium allereerst separaat het HbF en het HbA2. De test is niet betrouwbaar bij patiënten met ijzergebrek.
- Hb-elektroforese en Hb-chromatografie kunnen de meeste hemoglobinopathieën met grote zekerheid aantonen dan wel uitsluiten, maar geven geen duidelijkheid over de aanwezigheid van homo- of heterozygote alfathalassemie. In dat geval biedt alleen DNA-onderzoek uitsluitsel.
- Naar aanleiding van de uitslag van de Hb-elektroforese of -chromatografie kan overwogen worden demografische kenmerken (alfathalassemie vooral in Zuidoost-Azië en China) te laten meewegen in het besluit om DNA-onderzoek aan te vragen.
- De kosten voor de Hb-elektroforese of Hb-chromatografie bedragen rond de 50 euro (zie Tarieven | Saltro, geraadpleegd 31 augustus 2022). De kosten voor DNA-diagnostiek zijn een stuk hoger (zie Kosten | Arts en Genetica, geraadpleegd 31 augustus 2022).
Referentiewaarden
- Voor de referentiewaarden van Hb en MCV, zie Tabel Referentiewaarden.
- Erytrocytenaantal, Hb-elektroforese en Hb-chromatografie, eventueel in combinatie met DNA-onderzoek naar alfathalassemie: zie Diagnostiek anemie
Preconceptie: bij klachten die kunnen wijzen op een soa of seksueel risicogedrag
Naar Samenvatting ›Bepalingen
- HBsAg
- Chlamydia NAAT/PCR
- Gonorroe NAAT/PCR
- Hiv-antistoffen
Indicatie
- Aanwezigheid van HBsAg wijst op actieve infectie met of dragerschap van het hepatitis B-virus. Ter preventie van verticale transmissie krijgen pasgeborenen van HBsAg-positieve moeders specifiek immunoglobuline toegediend; daarna volgt actieve immunisatie.
- Bij vrouwen met een zwangerschapswens en klachten die kunnen wijzen op een soa of seksueel risicogedrag is ook onderzoek naar chlamydia aanbevolen. Chlamydia-infecties kunnen leiden tot salpingitis, infertiliteit en ectopische zwangerschap. Onbehandelde chlamydia kan vroeggeboorte en ernstige conjunctivitis of pneumonie bij de neonaat veroorzaken.
- De diagnostiek van een hiv-infectie berust op het aantonen van antistoffen tegen hiv. Sinds januari 2004 is het advies bij alle zwangeren de hiv-status te bepalen, tenzij zij hiertegen bezwaar hebben.
De kans op overdracht van het virus van moeder op kind kan aanmerkelijk verkleind worden door:
- medicamenteuze behandeling tijdens de zwangerschap
- geboorte via een keizersnede
- af te zien van borstvoeding.
- Het voordeel van onderzoek naar hepatitis B en hiv bij hoogrisicogroepen vóór de zwangerschap is dat behandeling nog mogelijk is en eerder nagedacht kan worden over de consequenties voor vrouw en toekomstig kind.
Referentiewaarden
Voor de referentiewaarden van HBsAg, Chlamydia NAAT/PCR, Gonorroe NAAT/PCR en Hiv-antistoffen, zie Tabel Referentiewaarden.
Preconceptie: bij gebruik van anti-epileptica
Naar Samenvatting ›Bepalingen
Foliumzuur
Indicatie
Het gebruik van anti-epileptica is geassocieerd met congenitale aandoeningen.
Achtergrondinformatie bij de bepalingen
Foliumzuurgebrek kan leiden tot neuralebuisdefecten. Sommige anti-epileptica veroorzaken enzyminductie in de lever waardoor foliumzuur sneller afgebroken wordt. Ook remmen anti-epileptica de resorptie van foliumzuur in de dunne darm. Samen kan dit eenvoudiger resulteren in een foliumzuurdeficiëntie.
Referentiewaarden
- Voor de referentiewaarden van foliumzuur, zie Tabel Referentiewaarden.
Verder beleid
- De NHG-Standaard Preconceptiezorg adviseert om bij vrouwen die anti-epileptica gebruiken de concentratie foliumzuur te bepalen en ze te verwijzen naar de neuroloog.
- Bij foliumzuurdeficiëntie: geef een hogere dosis foliumzuur (gewoonlijk 5 mg in plaats van 0,4-0,5 mg per dag).
Preconceptie/zwangerschap: bij twijfel aan vaccinatiestatus rubella
Naar Samenvatting ›Bepalingen
Rubella-IgG-antistoffen
Indicatie
- Tijdens de zwangerschap is er een verminderde afweer tegen virussen en intracellulaire micro-organismen. Zwangeren hebben meer kans op infecties, deze kunnen ernstiger verlopen en kunnen soms ook effect hebben op de foetus. Dit is onder meer het geval bij varicella, parvovirus en rubella.
- De vaccinatiestatus van vooral rubella (‘rode hond’) is van belang, omdat infectie in de vroege zwangerschap het congenitaal rubellasyndroom kan veroorzaken.
- Bepaal de rubellatiter alleen bij vrouwen van wie het onwaarschijnlijk of onzeker is dat zij in het verleden gevaccineerd zijn (voor actuele informatie over het aantal rubellabesmettingen in Europa, zie Surveillance atlas of infectious diseases).
Achtergronden bij de bepalingen
Rubellaserologie is gewoonlijk gebaseerd op enzymatische immunoassays (EIA’s).
Referentiewaarden
Voor de referentiewaarden van rubella-IgG-antistoffen, zie Tabel Referentiewaarden.
Verder beleid
Bij onvoldoende bescherming is preconceptionele vaccinatie mogelijk. Vanwege theoretische bezwaren wordt geadviseerd het vaccin niet toe te dienen aan zwangeren (er zijn overigens geen gevallen van het congenitale rubellasyndroom beschreven na vaccinatie tijdens de zwangerschap).
Een daadwerkelijke rubella-infectie tijdens de zwangerschap kan worden aangetoond door enkele weken na het (vermoedelijke) contact de IgM-titer te bepalen. Een Ig-M titer ≥ 1 : 100 wijst op een recente infectie; prenataal onderzoek naar de conditie van de vrucht is dan geïndiceerd.
Preconceptie/zwangerschap: bij twijfel aan doorgemaakte varicella
Naar Samenvatting ›Bepaling
Varicella-IgG-antistoffen
Indicatie
- Geadviseerd wordt de varicellatiter te bepalen bij vrouwen die anamnestisch geen waterpokken hebben doorgemaakt. Van alle Nederlandse vrouwen heeft 93% voor het vijfde levensjaar varicella gehad.
- Een zwangere die geen waterpokken heeft gehad en nauw contact heeft met een varicellapatiënt loopt risico op besmetting, wat gevaar kan opleveren voor de zwangere en de foetus. ‘Nauw contact’ is omschreven als:
- behorend tot hetzelfde huishouden
- gezichtscontact op < 2 m gedurende ≥ 5 min.; verblijf in dezelfde ruimte gedurende ≥ 60 min.
- Zwangeren hebben bij een infectie met het varicellazostervirus verhoogde kans op een varicellapneumonie (5-10%), met verhoogde mortaliteit. Bovendien is er 5% kans op partus prematurus en circa 10% kans op transplacentaire infectie van de foetus.
- Een maternale infectie vóór week 13 leidt in 0,4% van de gevallen tot congenitaal varicellasyndroom (huiddefecten, oogdefecten, hypoplastische ledematen); infectie tussen week 13 en week 20 leidt in 2% van de gevallen tot dit syndroom. Bij maternale infectie na week 20 week is geen congenitaal varicellasyndroom beschreven.
- Als de infectie met het varicellazostervirus wordt overgedragen van de moeder op de neonaat tussen dag 5 vóór en dag 2 ná de bevalling, kan deze ernstig verlopen. De pasgeborene is dan transplacentair geïnfecteerd maar heeft geen maternale antistoffen meegekregen. Een infectie met het varicellazostervirus via broertjes of zusjes direct na de geboorte heeft in het algemeen een normaal beloop.
Achtergronden bij de bepalingen
- Voor het bepalen van varicellaspecifieke antistoffen geldt de fluorescent-antibody-to-membrane-antigen-test (FAMA) als gouden standaard. Deze test is echter bewerkelijk en geen routinediagnostiek.
- De complementbindingsreactie (CBR) is weinig gevoelig.
- De indirecte immuunfluorescentietest (IFT) en de enzymatische immunoassay (EIA) zijn geschikter. De grenswaarde voor de met EIA aangetoonde aanwezigheid van beschermende antistoffen (> 100 IU/L) kwam in 98,7% van de gevallen overeen met een positief resultaat in de FAMA-test (titer ≥ 2).
Referentiewaarden
Voor de referentiewaarden van varicella-IgG-antistoffen, zie Tabel Referentiewaarden. De laboratoria geven aan of de zwangere beschermd is of niet.
Verder beleid
Aan vrouwen met een zwangerschapswens die werkzaam zijn in de gezondheidszorg of (beroepsmatig) in contact komen met kleine kinderen, kan een vaccinatie worden aangeboden als zij onvoldoende beschermd zijn.
Preconceptie/zwangerschap: opsporing van doorgemaakte parvo B19–infectie (vijfde ziekte)
Naar Samenvatting ›Bepalingen
Parvo B19-IgG-antistoffen
Indicatie
- Zwangeren die werkzaam zijn in basisonderwijs, kinderopvang of gezondheidszorg hebben een verhoogd risico op contact met parvovirus B19. Veel volwassenen hebben als kind de vijfde ziekte doorgemaakt en zijn levenslang beschermd.
- Als vrouwen beroepsmatig met jonge kinderen in contact komen, adviseert de Nederlandse Vereniging voor Arbeids- en Bedrijfsgeneeskunde voorafgaand aan de zwangerschap bloedonderzoek te doen op parvovirus B19.
- Bij een deel van de niet-immune zwangeren leidt infectie met parvovirus B19 tot verticale transmissie. In de eerste 20 weken van de zwangerschap leidt 9% van de infecties tot spontane abortus of intra-uteriene vruchtdood.
- Bij kinderen geboren na een maternale infectie met parvovirus B19 virus zijn geen congenitale afwijkingen beschreven.
- Bij < 20 weken zwangerschap en klachten die passen bij de vijfde ziekte of nauw contact met een kind met de vijfde ziekte, bijvoorbeeld in het eigen gezin, kan bepaling van IgG- en IgM-antistoffen informatie geven over immuniteit en besmetting.
Achtergronden bij de bepalingen
Bepaling van parvovirus B19-IgM- en IgG-antistoffen vindt gewoonlijk plaats met EIA’s. De sensitiviteit van de verschillende tests is 90-97%, de specificiteit is 70-96%. Foutpositieve uitslagen worden gezien bij de aanwezigheid van IgM-antistoffen voor CMV, EBV, herpesvirussen en reumafactoren.
Referentiewaarden
Voor de referentiewaarden van parvo B19 IgG-antistoffen, zie Tabel Referentiewaarden. De laboratoria geven aan of de zwangere beschermd is of niet.
Verder beleid
- Bij seronegatieve vrouwen die beroepsmatig met jonge kinderen in contact komen, zijn maatregelen nodig zoals het mijden van de werkplek bij uitbraak van de vijfde ziekte.
- Als bij een zwangere met een recent risicocontact geen immuniteit aantoonbaar is, kan herhaling van het onderzoek 3 weken na de eerste bepaling de infectie aantonen. Voor het verdere beleid zie LCI-Richtlijn Parvovirus B19-infectie, Maatregelen bij zwangerschap.
- Therapeutische mogelijkheden bij een primaire infectie tijdens de zwangerschap zijn er niet.
Preconceptie/zwangerschap: bij schildklieraandoeningen (in de voorgeschiedenis)
Naar Samenvatting ›Bepalingen
- TSH
- Vrij T4
- TSH-R-antistoffen
Indicatie
- Tijdens de zwangerschap neemt de behoefte aan schildklierhormoon toe. De concentratie hCG stijgt in het eerste trimester en daarmee stijgen de concentraties van vrij T4 en T3. Tegelijkertijd daalt het TSH in het eerste trimester. Daarom hebben vrouwen tijdens de zwangerschap vaak lagere serumconcentraties TSH dan voor de zwangerschap. Voor de veranderingen in schildklierfunctietests en de consequenties hiervan, zie Multidisciplinaire richtlijn schildklierfunctiestoornissen.
- Gezonde zwangeren kunnen aan de extra behoefte aan schildklierhormoon voldoen door meer schildklierhormoon te produceren. Bij hypothyreoïdie is dit niet mogelijk. Dan is verhoging van de dosis levothyroxine nodig om ervoor te zorgen dat de zwangere euthyreoot blijft. Euthyreoïdie is noodzakelijk voor een goede ontwikkeling van het embryo. On(der)behandelde hypothyreoïdie verhoogt het risico op zwangerschapscomplicaties. Hyperthyreoïdie geeft een verhoogd risico op een thyreotoxische storm bij de moeder, vooral rond bevalling en kraambed. Bovendien is er een verhoogd risico op intra-uteriene groeivertraging en op vroeggeboorte.
- Bepaal daarom bij een bekende schildklierfunctiestoornis (huidig of in de voorgeschiedenis) of bij een positieve familieanamnese bij aanvang van de zwangerschap het TSH en vrij T4. Dit kan ook als aanvulling op de PSIE zijn gedaan.
- Bepaal daarnaast de TSH-R-antistoffen bij patiënten met hypothyroïdie (met uitzondering van subklinische hypothyreoïdie) en bij patiënten met de ziekte van Graves (in de voorgeschiedenis), tenzij deze bepaling in het verleden al is gedaan. TSH-R-antistoffen kunnen de placenta passeren en via stimulering van de foetale TSH-receptoren foetale of neonatale hyperthyreoïdie doen ontstaan. TSH-R-antistoffen kunnen ook aanwezig zijn bij zwangeren die in het verleden succesvol behandeld zijn voor hyperthyreoïdie en die een normale of zelfs verlaagde schildklierfunctie hebben. De TSH-R-antistoffentiter heeft voorspellende waarde voor het ontstaan van foetale en/of neonatale hyperthyreoïdie.
- Antistoffen tegen thyroïdperoxidase (TPO) zijn vaak aantoonbaar bij thyreoïditis van Hashimoto, maar niet bewijzend voor de aandoening. Bepaling van TPO-antistoffen wordt niet aanbevolen in de NHG-Standaard Schildklieraandoeningen.
Referentiewaarden
Voor de referentiewaarden van TSH (vrij T4) en TSH-R-antistoffen, zie Tabel Referentiewaarden.
Zwangerschap: vervolgdiagnostiek bij anemie
Naar Samenvatting ›Bepalingen
- Hb
- MCV
- Ferritine
Indicatie
- De verloskundig zorgverlener bepaalt het Hb in het eerste trimester en bij 30 weken amenorroeduur; in risicogroepen ook bij 20 weken. Het beleid zal meestal door de verloskundig zorgverlener worden uitgevoerd.
- Bepaling van het Hb bij zwangeren wordt aanbevolen omdat aannemelijk is dat zij een verhoogde kans hebben op anemie.
- De meest waarschijnlijke oorzaken van anemie bij zwangeren van Nederlandse origine zijn ijzergebrek en (minder frequent) foliumzuurtekort. De kans op ijzergebreksanemie is vergroot bij:
- vrouwen met slechte voedingsgewoonten
- zwangere tieners
- vrouwen met binnen 1 jaar een nieuwe zwangerschap
- vrouwen met een meerlingzwangerschap.
- Indien het Hb lager is dan de referentiewaarden, bepaal MCV en ferritine.
- Verloskundigen verwijzen naar de huisarts voor verdere diagnostiek bij een MCV < 70 of > 100 fl, of als Hb-stijging uitblijft na ijzersuppletie.
Achtergrondinformatie bij de bepalingen
- De NHG-Standaard Zwangerschap en kraamperiode geeft per zwangerschapsduur grenswaarden aan voor anemie.
- Houd er rekening mee dat in de zwangerschap ook de referentiewaarden voor andere hematologische parameters, zoals ferritine, foliumzuur en vitamine B12, afwijkend zijn.
- Zie verder bij Anemie.
Referentiewaarden
Voor de referentiewaarden, zie Tabel Referentiewaarden.
|
Amenorroeduur (weken) |
Hb (mmol/L) |
|---|---|
|
≤ 13 |
7,1 |
|
14-17 |
6,8 |
|
18-21 |
6,5 |
|
22-37 |
6,3 |
|
≥ 38 |
6,5 |
|
Postpartum dag 1-5 |
6,5 |
|
Postpartum na dag 6 |
7,2 |
|
MCV |
|
|
Ferritine |
Verder beleid
- Bij Hb < 5,6 mmol/l of MCV < 70 fl: verricht aanvullend onderzoek volgens de NHG-Standaard Anemie.
- Houd bij zwangeren van niet-Noord-Europese afkomst rekening met hemoglobinopathie als oorzaak van anemie (zie paragraaf Preconceptie: bij verhoogde kans op hemoglobinopathie en NHG-Standaard Anemie).
- Verloskundigen verwijzen naar de huisarts voor verdere diagnostiek bij een MCV < 70 of > 100 fl, of als Hb-stijging uitblijft na ijzersuppletie.
- Voor het verdere beleid bij ijzergebreksanemie bij zwangeren, zie NHG-Standaard Zwangerschap en kraamperiode.
- Voor verdere diagnostiek en beleid bij overige oorzaken van anemie, zie NHG-Standaard Anemie.
Na de bevalling: vervolgdiagnostiek na zwangerschapsdiabetes
Naar Samenvatting ›Bepalingen
Glucose, nuchter
Indicatie
Controleer bij vrouwen met zwangerschapdiabetes:
- nuchter glucose 6 weken postpartum
- nuchter glucose jaarlijks gedurende de eerste 5 jaar, daarna om de 3 jaar
Referentiewaarden
Voor referentiewaarden zie Tabel Referentiewaarden.
Ter kennisgeving: opsporing van resusfactoren en irregulaire erytrocytenantistoffen
Naar Samenvatting ›Bepalingen
- ABO-bloedgroep
- Resus-D-antigeen
- Resus-c-antigeen
- Irregulaire erytrocytenantistoffen (IEA)
- Resus-D-antistoffen
- Resus-c-antistoffen
Indicatie
- De bepaling van ABO-bloedgroep, resusfactor en IEA bij zwangeren is gebaseerd op een advies van de Gezondheidsraad uit 2009.
- Vóór week 10 worden de resus-D- en de resus-c-bloedgroep bepaald.
- In week 27 worden alle resus-c-negatieve zwangeren gescreend op laat gevormde c-IEA (en andere IEA). Het dient om na te gaan of:
- een zwangere resus-D- of resus-c-negatief is, waardoor resusantagonisme zou kunnen optreden,
- IEA aanwezig zijn die ontstaan zijn ten gevolge van immunisatie door (foetale) erytrocyten.
- Toediening van anti-resus-D-immunoglobuline aan resus-D-negatieve zwangeren is geïndiceerd als er een verhoogde kans bestaat op foetomaternale bloedtransfusie. In het eerste trimester zijn bij resusnegatieve zwangeren vooral spontane miskraam na de tiende zwangerschapsweek en een buiktrauma voor de huisarts van belang. Sinds juli 2011 is het eerste bloedonderzoek uitgebreid met de bepaling van het resus-c-antigeen.
Resus-D-negatieve zwangeren
- Resus-D-negatieve zwangeren krijgen in de week 27 foetale resus-D-typering aangeboden (PCR op foetaal DNA uit de syncytiotrofoblast geïsoleerd uit maternaal plasma). Resus-D-negatieve vrouwen die zwanger zijn van een resus-D-positief kind krijgen in week 30 anti-resus-D-immunoglobuline toegediend omdat dit de kans op resusimmunisatie verder verkleint. Met deze foetale resustypering kan de navelstrengbloedbepaling bij pasgeborenen van resus-D-negatieve moeders vervallen. Voor meerlingen blijft de navelstrengbloedbepaling wel bestaan.
- Het lokale laboratorium bepaalt de resus-D-bloedgroep direct na de geboorte. Dit gebeurt ook als bij de geboorte geen resus-D-bloedgroep bekend is van de baby van een resus-D-negatieve moeder. Een resus-D-negatieve moeder krijgt na de geboorte van een resus-D-positief kind anti-resus-D-immunoglobuline (1000 IE).
- Sanquin screent alle resus-D en -c-negatieve zwangeren (18% van alle zwangeren) in week 27 op laat gevormde c-IEA en andere IEA.
- Sinds 1 juli 1998 wordt bij iedere zwangere behalve naar resus-D en resus-c ook routinematig onderzoek naar andere IEA gedaan. Ook deze antistoffen kunnen namelijk hemolytische anemie veroorzaken bij de foetus of de neonaat.
- De prevalentie van resus-D-antistoffen is 0,6% en die van IEA circa 0,25%. Als IEA zijn vastgesteld bij de zwangere is aanvullend bloedonderzoek door een gespecialiseerd laboratorium (Sanquin of het BIBO) noodzakelijk, omdat niet alle antistoffen klinisch relevant zijn. Soms stuurt het laboratorium het afgenomen bloed direct door naar Sanquin of BIBO, soms ook is een tweede bloedmonster nodig. Zie voor informatie en aanvraagformulieren Draaiboek PSIE.
Achtergrondinformatie bij de bepalingen
De sensitiviteit van resus-D- en andere IEA-bepalingen is hoog, maar de specificiteit voor het ontwikkelen van hemolytische ziekte bij de pasgeborene is laag. Aanvullende gegevens, zoals de bloedgroeptypering van de partner en de hoeveelheid en de biologische activiteit van de antistoffen, kunnen de specificiteit verhogen. Wat betreft IEA zijn vooral antistoffen tegen de antigenen in het resus-DCcEe, Kell-, Duffy-, Kidd- en MNSs-systeem van belang.
Hemolytische ziekte van de foetus of neonaat door IEA (waaronder resus-c) wordt vastgesteld bij circa 5 op de 100.000 zwangerschappen. Meestal betreft het anti-K- en anti-c-antistoffen.
Referentiewaarden
Voor de referentiewaarden van ABO-bloedgroep, resus-antistoffen en IEA, zie Tabel Referentiewaarden.
Verder beleid
Na vaststelling van resus–D- of andere IEA geeft Sanquin of BIBO advies over het te volgen beleid.
Vermelding op het probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›Zie Seksueel overdraagbare aandoeningen op het probleemgeoriënteerd aanvraagformulier.
Referentiewaarden
Naar Samenvatting ›Disclaimer: In deze tabel worden alleen de referentie-, afkap- of streefwaarden genoemd, zoals beschreven in de LESA Laboratoriumdiagnostiek. Voor de gebruikte bronnen en onderbouwing wordt verwezen naar de bijbehorende LESA hoofdstukken. Het is mogelijk dat individuele laboratoria afwijken van de hier genoemde waarden.
| Bepaling | LESA-hoofdstuk | Aanvullende informatie | Testuitslag | Referentie-, afkap of streefwaarde |
|---|---|---|---|---|
| ABO-bloedgroep | Zwangerschap en zwangerschapswens | Bloedgroep A, B, AB of O | Referentiewaarde | |
| ALAT | Leveraandoeningen Algemeen onderzoek CVRM Delier | Mannen | < 45 U/L | Referentiewaarde |
| Vrouwen | < 34 U/L | Referentiewaarde | ||
| Albumine-creatinineratio (ACR) in urine | Nieraandoeningen CVRM Diabetes mellitus type 2 Stabiele angina pectoris | Normaal (stadium A1) | < 3 g albumine/mol creatinine | Afkapwaarde |
| Matig verhoogd (stadium A2) | 3-30 g albumine/mol creatinine | Afkapwaarde | ||
| Ernstig verhoogd (stadium A3) | > 30 g albumine/mol creatinine | Afkapwaarde | ||
| APTT | Verhoogde bloedingsneiging | Afhankelijk van gebruikte meetmethode en laboratorium (meestal 30-40 seconden) | Referentiewaarde | |
| Bilirubine | Neonatale icterus | |||
| Afkapwaarden, zie Laboratoriumdiagnostiek Neonatale icterus (LESA), figuur 4 | Afkapwaarde | ||
| Een verhoogde serumconcentratie geconjugeerd bilirubine is gedefinieerd als een directe fractie (= geconjugeerde fractie) van:
| Afkapwaarde | ||
| BNP | Atriumfibrilleren | < 10-22 pmol/L (≈ 35-77 ng/L) | Afkapwaarde | |
| Hartfalen | 35 pg/mL (komt overeen met 10 pmol/L) (BNP in mg/L = waarde in pmol/L × 3,46) | Afkapwaarde | ||
| BSE | Algemeen onderzoek Anemie Delier Schildklieraandoeningen | Neonaat | 0-2 mm/uur | Referentiewaarde |
| Kind < 10 jaar | 3-13 mm/uur | Referentiewaarde | ||
| Vrouw ≤ 50 jaar | < 20 mm/uur | Referentiewaarde | ||
| Vrouw > 50 jaar | < 30 mm/uur | Referentiewaarde | ||
| Zwangere 1e/2e trimester | < 20 mm/uur | Referentiewaarde | ||
| Zwangere 3e trimester | < 30 mm/uur | Referentiewaarde | ||
| Man ≤ 50 jaar | < 15 mm/uur | Referentiewaarde | ||
| Man > 50 jaar | < 20 mm/uur | Referentiewaarde | ||
| Calcium (totaal, gecorrigeerd voor albumine) | Delier Controle op geneesmiddelentherapie Nieraandoeningen | 2,15-2,55 mmol/L | Referentiewaarde | |
| Chlamydia trachomatis | Seksueel overdraagbare aandoeningen Zwangerschap en zwangerschapswens | |||
| Dichotome testuitslag | Refentiewaarde | ||
| Chlamydia-IgG-antistoffentest (CAT) | Seksueel overdraagbare aandoeningen | Afhankelijk van gebruikte test en uitvoerend laboratorium | Referentiewaarde | |
Cholesterol
| CVRM Diabetes mellitus type 2 Nieraandoeningen Stabiele angina pectoris | De uitslagen van het laboratorium gaan vaak gepaard met vermelding van referentiewaarden op grond van bepalingen bij een referentiepopulatie. De referentiewaarden zijn geen indicatoren voor het starten of aanpassen van medicamenteuze behandeling; daarvoor gelden de risicoschatting en streefwaarden zoals vermeld in de Multidisciplinaire richtlijn Cardiovasculair risicomanagement (CVRM) en de NHG-Standaard Cardiovasculair risicomanagement. Er kan ook gekozen worden voor weergave van de streefwaarden. | ||
| CVRM | Patiënten ≤ 70 jaar met hart- en vaatziekten | < 1,8 mmol/L | Streefwaarde |
| < 2,6 mmol/L | Streefwaarde | ||
| Clozapine | Controle op geneesmiddelentherapie | Therapeutische spiegel (onderhoud) | 300-700 ug/L | Referentiewaarde |
| Toxisch | > 1000 ug/L | Referentiewaarde | ||
| CMV | Leveraandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Creatinine (in serum) | Nieraandoeningen | Man 19-50 jaar | 61-113 umol/L | Referentiewaarde |
| Man 51-65 jaar | 61-120 umol/L | Referentiewaarde | ||
| Man 66-80 jaar | 62-134 umol/L | Referentiewaarde | ||
| Man 80+ jaar | 65-149 umol/L | Referentiewaarde | ||
| Vrouw 19-50 jaar | 48-91 umol/L | Referentiewaarde | ||
| Vrouw 51-65 jaar | 48-99 umol/L | Referentiewaarde | ||
| Vrouw 66-80 jaar | 48-113 umol/L | Referentiewaarde | ||
| Vrouw 80+ jaar | 49-132 umol/L | Referentiewaarde | ||
| Creatinineklaring 24-uurs (in urine) | Nieraandoeningen | 60-120 mL/min | Referentiewaarde | |
| CRP | Algemeen onderzoek Delier Hemochromatose | Neonaat < 4 dagen | < 15 mg/L | Referentiewaarde |
| Neonaat > 4 dagen | < 10 mg/L | Referentiewaarde | ||
| Kind | < 10 mg/L | Referentiewaarde | ||
| Volwassene | < 10 mg/L | Referentiewaarde | ||
| D-dimeer | Diepe veneuze trombose en longembolie | Laboratorium | Afhankelijk van gebruikte test en uitvoerend laboratorium | Afkapwaarde |
| POCT | Dichotome testuitslag (meest gebruikte, kwalitatieve test). | Afkapwaarde | ||
| Digoxine | Controle op geneesmiddelentherapie | Therapeutische waarde atriumfibrilleren, vóór gift | 0,8-2,0 ug/L | Referentiewaarde |
| Therapeutische waarde hartfalen, vóór gift | 0,5-0,9 ug/L | Referentiewaarde | ||
| Toxisch | Mogelijk vanaf 2,0 ug/L | Referentiewaarde | ||
| EBV | Acute keelpijn Leveraandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
eGFR (berekend op basis van creatinine) (en eGFR berekend op basis van cystatine C) | Atriumfibrilleren Controle op geneesmiddelentherapie Diepe veneuze trombose en longembolie | > 50 mL/min/1,73 m2 | Afkapwaarde | |
Nieraandoeningen Algemeen onderzoek Anemie Artritis CVRM Diabetes mellitus type 2 Hartfalen Stabiele angina pectoris | Normaal of hoog (stadium G1) | ≥ 90 mL/min/1,73 m2 | Afkapwaarde | |
| Mild afgenomen (stadium G2) | 60-89 mL/min/1,73 m2 | Afkapwaarde | ||
| Mild tot matig afgenomen (stadium G3b) | 30-44 mL/min/1,73 m2 | Afkapwaarde | ||
| Ernstig afgenomen (stadium G4) | 15-29 mL/min/1,73 m2 | Afkapwaarde | ||
| Nierfalen (stadium G5) | < 15 mL/min/1,73 m2 | Afkapwaarde | ||
| Feces | Diarree | Bacteriën
| Dichotome testuitslag | Referentiewaarde |
| Diarree | Protozoa
| Dichotome testuitslag | Referentiewaarde | |
| Ferritine | Anemie | Mannen | 25-250 ug/L | Referentiewaarde |
| Premenopauzale vrouwen | 20-150 ug/L | Referentiewaarde | ||
| Postmenopauzale vrouwen | 20-250 ug/L | Referentiewaarde | ||
| Mannen en vrouwen > 65 jaar | 45-250 ug/L | Referentiewaarde | ||
| Hemochromatose | Afhankelijk van het laboratorium | Referentiewaarde | ||
| Foliumzuur | Anemie Delier Zwangerschap en zwangerschapswens | Afhankelijk van de gebruikte test en referentiepopulatie | Referentiewaarde | |
| Fosfaat | Nieraandoeningen | 0,9-1,5 mmol/L | Referentiewaarde | |
| Glucose (in veneus plasma) | Diabetes mellitus type 2 Algemeen onderzoek Atriumfibrilleren CVRM Delier Hartfalen Nieraandoeningen Stabiele angina pectoris Zwangerschap en zwangerschapswens | Normaal | < 6,1 mmol/L (nuchter) < 7,8 mmol/L (niet nuchter) | Referentiewaarde |
| Gestoorde nuchtere glucose | tussen 6,1 en 7,0 mmol/L (nuchter) én < 7,8 mmol/L (niet nuchter) | Referentiewaarde | ||
| Gestoorde glucosetolerantie | < 6,1 mmol/L (nuchter) én tussen 7,8 en 11,1 (niet nuchter) | Referentiewaarde | ||
| Diabetes mellitus | ≥ 7,0 mmol/L (nuchter) ≥ 11,1 mmol/L (niet nuchter) | Referentiewaarde | ||
| Diabetes mellitus type 2 | Glykemische parameters bij Diabetes mellitus type 2 | 4,5-8,0 mmol/L (nuchter) < 9,0 mmol/L (2 uur postprandiaal | Streefwaarde | |
| Gonorroe | Seksueel overdraagbare aandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Hb | Anemie Algemeen onderzoek Atriumfibrilleren Maagklachten Nieraandoeningen Stabiele angina pectoris | Mannen | 8,5-11,0 mmol/L | Referentiewaarde |
| Vrouwen | 7,5-10,0 mmol/L | Referentiewaarde | ||
| Kinderen (1 maand-6 jaar) | 6,0-9,0 mmol/L | Referentiewaarde | ||
| Kinderen (> 6 jaar) | 6,5-10,0 mmol/L | Referentiewaarde | ||
| Zwangerschap en zwangerschapswens | Amenorroeduur in weken
|
|
| |
| HbA1c | Diabetes mellitus type 2 | 20-42 mmol/mol | Referentiewaarde | |
| H. Pylori | Maagklachten | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Hepatitis A | Leveraandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Hepatitis B | Leveraandoeningen Seksueel overdraagbare aandoeningen Zwangerschap en zwangerschapswens | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| ≥ 10 IE/L | Afkapwaarde | ||
| Hepatitis C | Leveraandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Hepatitis E | Leveraandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Herpessimplexvirus 1 en 2 (HSV) | Seksueel overdraagbare aandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Hiv | ||||
| Seksueel overdraagbare aandoeningen | Dichotome testuitslag | Referentiewaarde | |
| Zwangerschap en zwangerschapswens | Dichotome testuitslag | Referentiewaarde | |
| HFE-gen DNA-diagnostiek | Hemochromatose | Geen mutatie C282Y en geen mutatie H63D (= wildtype) | Referentiewaarde | |
| IgE allergeenspecifiek | Overgevoeligheid | ≤ 0,35 kU/L | Afkapwaarde | |
| IJzer | Anemie | Mannen | 14-35 µmol/L | Referentiewaarde |
| Vrouwen | 10-25 µmol/L | Referentiewaarde | ||
| Neonaten | 17-40 µmol/L | Referentiewaarde | ||
| Inhalatieallergeenscreeningstest | Overgevoeligheid | Dichotome testuitslag | Referentiewaarde | |
| Irregulaire erytrocytenantistoffen | Zwangerschap en zwangerschapswens | Dichotome testuitslag | Referentiewaarde | |
| Kalium | Atriumfibrilleren Controle op geneesmiddelentherapie CVRM Delier Diabetes mellitus type 2 Hartfalen Nieraandoeningen | 3,4 tot 4,9 mmol/L (plasma) | Referentiewaarde | |
| 3,8 tot 5,2 mmol/L (serum) | Referentiewaarde | |||
| LDH | Anemie | 135-225 U/L | Referentiewaarde | |
| Leukocyten | Acute keelpijn Anemie Delier Schildklieraandoeningen | 4-10 × 109/L | Referentiewaarde | |
| Controle op geneesmiddelengebruik | Clozapine | > 3,5 × 109/L | Afkapwaarde | |
| Leukocytendifferentiatie (> 15 jaar) | Acute keelpijn | Neutrofiele granulocyten | 1,5-7,5 × 109/L | Referentiewaarde |
| Eosinofiele granulocyten | 0,1-0,5 × 109/L | Referentiewaarde | ||
| Basofiele granulocyten | 0-0,2 × 109/L | Referentiewaarde | ||
| Monocyten | 0,1-1 × 109/L | Referentiewaarde | ||
| Lymfocyten | 1-3,5 × 109/L | Referentiewaarde | ||
| Controle op geneesmiddelengebruik | Neutrofiele granulocyten (bij clozapine) | > 2,0 × 109/l | Afkapwaarde | |
| Leukocyten en differentiatie (bij clozapinegebruik) | Leukocyten | > 3,5 × 109/L | Afkapwaarde | |
| Neutrofiele granulocyten | > 2,0 × 109/L | Afkapwaarde | ||
| Lithium | Controle op geneesmiddelentherapie | Therapeutische spiegel (onderhoud) | 0,6-0,8 mmol/L | Referentiewaarde |
| Oudere patiënten of in combinatie met antidepressivum | 0,4-0,6 mmol/L | Referentiewaarde | ||
| Toxisch | ≥ 1,2 mmol/L | Referentiewaarde | ||
| MCV | Anemie | Volwassenen | 80-100 fL (femtoliter = 10-15L) | Referentiewaarde |
| Methylmalonzuur | Vitamine B12-deficiëntie | Afhankelijk van het laboratorium en de gebruikte methode (meestal < 0,35-0,45 umol/L) | Referentiewaarde | |
| Natrium | CVRM Delier Hartfalen | 136-145 mmol/L | Referentiewaarde | |
| Mycoplasma genitalium | Seksueel overdraagbare aandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| NT-pro-BNP | Atriumfibrilleren | < 15 pmol/L (≈ 125 ng/L) | Afkapwaarde | |
| Hartfalen | 125 pg/mL (komt overeen met 15 pmol/L) (NT-pro-BNP in ng/L = waarde in pmol/L × 8,47) | Afkapwaarde | ||
| Parvo B19 IgG-antistoffen | Zwangerschap en zwangerschapswens | Dichotome testuitslag | Referentiewaarde | |
| PSA | (Vroeg)diagnostiek prostaatcarcinoom | < 3,0 ug/L (Hybritech®) | Afkapwaarde | |
| PT | Verhoogde bloedingsneiging | Afhankelijk van gebruikte meetmethode en laboratorium (meestal 11-14 seconden) | Referentiewaarde | |
| PT-INR | Verhoogde bloedingsneiging | Aandoeningen van de eerste intensiteit | Streefgebied PT-INR 2,0-3,0 | Referentiewaarde |
| Aandoeningen van de tweede intensiteit | Streefgebied PT-INR 2,5-3,5 | Referentiewaarde | ||
| Resusantistoffen | Zwangerschap en zwangerschapswens | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Reticulocyten | Anemie | Relatieve telling: 5-25‰, Absolute telling: 25-120 × 109/L | Referentiewaarde | |
| Rubella-IgG-antistoffen | Zwangerschap en zwangerschapswens | IgG-titer ≥ 1 : 32 of IgG-spiegel ≥ 15 IU/mL | Afkapwaarde | |
| Spermaonderzoek | Subfertiliteit | |||
| < 3 × 106 | Referentiewaarde | ||
| Gebruik prognostisch model | Referentiewaarde | ||
| Syfilis (Lues) | Seksueel overdraagbare aandoeningen Zwangerschap en zwangerschapswens | |||
| Dichotome testuitslag | Referentiewaarde | ||
| < 1 : 8 | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Transferrine | Anemie | Volwassenen | 2,0-4,1 g/L | Referentiewaarde |
| Neonaten | 1,3-2,7 g/L | Referentiewaarde | ||
| Hemochromatose | Afhankelijk van het laboratorium | Referentiewaarde | ||
| Transferrinesaturatie (TSAT) | Hemochromatose | < 45% | Afkapwaarde | |
| Trichomonas | Seksueel overdraagbare aandoeningen | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Dichotome testuitslag | Referentiewaarde | ||
| Trombocyten | Anemie Verhoogde bloedingsneiging | Aantal, bij volwassenen | 150-400 × 109/L | Referentiewaarde |
| TSH | Schildklieraandoeningen Algemeen onderzoek Atriumfibrilleren Controle op medicamenteuze therapie CVRM Delier Hartfalen Stabiele angina pectoris Zwangerschap en zwangerschapswens | 0,4-4,0 mU/L | Referentiewaarde | |
| TSH-R-antistoffen | Schildklieraandoeningen Zwangerschap en zwangerschapswens | Afhankelijk van gebruikte test en laboratorium | Referentiewaarde | |
| tTG-IgA | Coeliakie | >7 kU/L normaal 7-10 kU/L dubieus >10 kU/L positief | Afkapwaarde | |
| Urine | Urineweginfecties Delier | |||
| Dichotome testuitslag | Referentiewaarde | ||
| Ordinale testuitslag; een +1 resultaat van de teststrook wijst op circa 5-10 leukocyten per gezichtsveld | Referentiewaarde | ||
| Urine dipslide (kweek) | Urineweginfecties Delier | Aantal kolonievormende eenheden van bacteriën < 104/mL | Referentiewaarde | |
| Urinesediment | Nieraandoeningen Urineweginfecties | Vergroting 400 × | < 20 bacteriën per gezichtsveld | Referentiewaarde |
| < 5 erytrocyten per gezichtsveld of 5 -10/uL | Referentiewaarde | |||
| < 5 leukocyten per gezichtsveld of 10-20/uL | Referentiewaarde | |||
| < 3 hyaliene cilinders per gezichtsveld | Referentiewaarde | |||
| Hematurie | ≥ 3 erytrocyten/gv (gv, gezichtsveld, HPF, high power field) met manuele microscopie of een aantal erytrocyten boven de door het laboratorium geverifieerde afkapwaarde met automatische sedimentanalyse (afhankelijk van de methode 15-20 erytrocyten/µL) | Afkapwaarde | ||
| Urinezuur | Artritis | ≤ 0,35 mmol/L | Afkapwaarde | |
| Varicella-IgG-antistoffen | Zwangerschap en zwangerschapswens | IgG-spiegel > 100 IU/L of > 150 IU/L, afhankelijk van het gebruikte standaardserum en de gebruikte test | Referentiewaarde | |
| Vitamine B1 | Delier | 60-120 nmol/L | Referentiewaarde | |
| Vitamine B12 | Vitamine B12-deficiëntie Delier | De afkapwaarden van vitamine B12 kunnen, afhankelijk van het laboratorium en de gebruikte methode afwijken. Het NHG-Standpunt Diagnostiek van vitamine B12-deficiëntie noemt een afkapwaarde van 148 pmol/L. Gezien het kritische verschil (een betekenisvol verschil tussen 2 laboratoriumbepalingen) van 15% is op grond van praktische overwegingen in het algoritme gekozen voor een afkappunt van 150 pmol/L) | ||
| Verlaagd | < 150 pmol/L | Afkapwaarde | |
| Dubieus | 150-250 pmol/L | Afkapwaarde | ||
| Normaal | > 250 pmol/L | Afkapwaarde | ||
| Verlaagd | < 20 pmol/L | Afkapwaarde | |
| Dubieus | 20-35 pmol/L | Afkapwaarde | ||
| Normaal | > 35 pmol/L | Afkapwaarde | ||
| Vitamine D (25-OH-vitamine-D) | Vitamine D-deficiëntie | < 70 jaar | > 30 nmol/L | Streefwaarde |
| > 70 jaar | > 50 nmol/L | Streefwaarde | ||
| Vrij T4 | Schildklieraandoeningen | 9,0-24,0 pmol/L | Referentiewaarde |
Probleemgeoriënteerd aanvraagformulier
Naar Samenvatting ›| LESA-hoofdstuk | Indicaties genoemd in het LESA-hoofdstuk | Bepaling |
|---|---|---|
| Acute keelpijn | Uitsluiten immunodeficiëntie of leukemie | □ Leukocyten, leukocytendifferentiatie |
| Diagnostiek mononucleosis infectiosa | □ EBV-serologie (klachtenduur > 7 dgn) | |
| Algemeen bloedonderzoek | □ BSE of CRP □ Hb (indien afwijkend MCV, ferritine) □ Glucose □ TSH (indien afwijkend vrij T4) | |
Op indicatie extra:
| □ eGFR + creatinine □ ALAT | |
| Anemie | Diagnostiek anemie (vrouwen met hevig menstrueel bloedverlies, kinderen met een recente infectieziekte) | □ Hb |
Diagnostiek anemie (overige patiënten) | □ Hb, indien anemie: MCV, ferritine □ Indien geen ijzergebreksanemie automatisch vervolgonderzoek: □ (vermoeden) chronische ziekte, infectieziekte of hematologische aandoening (BSE, ijzer, transferrine, eGFR + creatinine, trombocyten en leukocyten) □ (vermoeden) vitamine B12- en/of foliumzuurdeficiëntie (vitamine B12, foliumzuur, reticulocyten en LDH) | |
| Vermoeden hemoglobinopathie | □ Erytrocytenaantal en Hb-elektroforese of -chromatografie | |
| Controle | □ Hb | |
| Artritis | Diagnostiek jicht | □ Urinezuur |
| Controle onderhoudsbehandeling jicht | □ Urinezuur (elke 4 weken) □ Urinezuur, eGFR + creatinine (bij aanvang, daarna jaarlijks) | |
| Atriumfibrilleren | Opsporing onderliggende aandoening | □ Hb, TSH, glucose |
| Vermoeden hartfalen | □ (NT-pro-)BNP | |
Controle digoxinegebruik (bij aanvang en jaarlijks) | □ Kalium, eGFR + creatinine | |
| Aanvang behandeling met orale anticoagulantia | □ eGFR + creatinine | |
| Coeliakie | □ tTGA | |
| Geneesmiddelentherapie | Controle lithiumgebruik | □ Lithium (12 uur na inname), eGFR + creatinine (2 × per jaar) □ Calcium, TSH (1 × per jaar) |
| Controle clozapinegebruik | □ Leukocytentelling met differentiatie (1 × per maand en bij koorts/keelpijn/griep) □ Clozapinespiegel (12 uur na inname) (1 × per jaar en op indicatie) | |
| Controle digoxinegebruik | □ Kalium, eGFR + creatinine (1 × per jaar) □ Digoxine (voor gift, alleen bij vermoeden intoxicatie) | |
| Controle geneesmiddelentherapie | □ …. | |
| Cardiovasculair risicomanagement (CVRM) | Risico-inventarisatie | □ Totaal cholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden, ratio totaal cholesterol/HDL-cholesterol, glucose, eGFR + creatinine □ Albumine-creatinineratio in urine |
| Aanvang medicamenteuze behandeling | □ LDL-cholesterol (elke 3 mnd herhalen tot streefwaarde is bereikt) □ eGFR + creatinine, natrium, kalium (RAS-remmer en/of diureticum) | |
| Controle behandeling | □ eGFR + creatinine, natrium, kalium (RAS-remmer en/of diureticum, jaarlijks) □ Glucose (1 × per 3 jaar) □ Albumine-creatinineratio in urine (1 × per 3 jaar) | |
| Diagnostiek familiaire hypercholesterolemie | □ Totaal cholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden, ratio totaal cholesterol/HDL-cholesterol, glucose, TSH, ALAT | |
| Dreigende dehydratie | □ eGFR + creatinine, natrium, kalium | |
| Delier | Opsporing onderliggende aandoening | □ Glucose, BSE of CRP, Hb, leukocyten, eGFR + creatinine, TSH, natrium, kalium, ALAT □ Nitriet (indien negatief: dipslide of sediment) |
Op indicatie:
| □ Calcium □ Vitamine B1, vitamine B12, foliumzuur | |
| Vermoeden intoxicatie door geneesmiddelen | □......... (geneesmiddelspiegel) | |
| Diabetes mellitus type 2 | Diagnostiek en opsporing | □ Glucose (nuchter) |
| Risico-inventarisatie (nuchter) | □ HbA1c, totaal cholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden, ratio totaal cholesterol/HDL-cholesterol, eGFR + creatinine □ Albumineconcentratie of albumine-creatinineratio in urine | |
Driemaandelijkse controle
| □ Glucose (voorkeur nuchter, evt 2 uur postprandiaal) □ 4-punts dagcurve, HbA1c (1 × per 3-6 mnd) | |
| Jaarlijkse controle | □ Glucose (nuchter), HbA1c, eGFR + creatinine □ Albumineconcentratie of albumine-creatinineratio (urine) □ Kalium (bij gebruik RAS-remmer, diuretica) | |
| Aanvang/aanpassing behandeling met RAS-remmer/diuretica | □ eGFR + creatinine, kalium (herhalen > 2 weken) | |
| Diarree | Bacteriën Op indicatie:
| □ Campylobacter, Salmonella (PCR, indien niet beschikbaar: feceskweek) □ Shigella □ Yersinia □ EHEC/STEC □ Clostridium difficile |
Protozoa Op indicatie:
| □ Giardia lamblia (PCR, indien niet beschikbaar: DFT/TFT) □ Cryptosporidium (PCR, indien niet beschikbaar: DFT/TFT) □ Entamoeba histolytica | |
| Diepe veneuze trombose en longembolie | DVT (eerstelijnsbeslisregel ≤ 3)/longembolie (wellsregel ≤ 4) | □ D-dimeer |
| Aanvang behandeling met orale anticoagulantia | □ eGFR + creatinine | |
| Hartfalen | Diagnostiek | □ (NT-pro)BNP |
| Opsporing onderliggende aandoening | □ Hb, TSH, glucose | |
| Controle behandeling/vermoeden dehydratie | □ eGFR + creatinine, natrium, kalium | |
| Hematurie | Diagnostiek microscopische hematurie | □ urinesediment erytrocyten □ eGFR + creatinine, albumine-creatinineratio (ochtend)urine |
| Hemochromatose | Diagnostiek hereditaire hemochromatose | □ DNA-diagnostiek HFE-gen |
| Controle C282Y-homozygote patiënten | □ Transferrinesaturatie, ferritine, CRP | |
| Leveraandoeningen | Diagnostiek leveraandoening | □ ALAT |
| Vervolgdiagnostiek bij licht verhoogde ALAT (na 4 weken) | □ ALAT □ Spijtserum (ter overweging) | |
| Persisterend verhoogde ALAT na 4 weken | □ Hepatitis B en C (HBsAg en anti-HB-core, anti-HVC en indien positief HCV-RNA) □ EBV-serologie, CMV-serologie, hepatitis E (IgM-anti-HEV) | |
| Diagnostiek virushepatitis (geef klinische gegevens aan: indicatie, eerste ziektedag, klachten, datum mogelijk besmettingsmoment, vaccinatiestatus) | □ ALAT □ Hepatitis A (IgM anti-HAV) □ Hepatitis B (HBsAg en anti-HB-core) □ Hepatitis C (klachten/risicocontact > 10 weken, anti-HCV, indien positief HVC-RNA) □ Hepatitis C (klachten/risicocontact < 10 weken, HCV-RNA) □ Hepatitis E (IgM-anti-HEV) □ Spijtserum (bij acute klachten vooral icterus) | |
| Controle behandeling | □ ALAT □ Hepatitis B (na 6 maanden; HBsAg) □ Hepatitis C (na 3 maanden; HCV-RNA) | |
| Controle hepatitis B-vaccinatie | □ Hepatitis B (anti-HBs) | |
| Maagklachten | Diagnostiek H. pylori-infectie | □ Fecestest □ Ureum-ademtest |
| Controle na H. pylori-eradicatiebehandeling (6 wk na behandeling) | □ Fecestest □ Ureum-ademtest | |
| Vermoeden anemie | □ Hb | |
| Neonatale icterus | 24 uur tot 3 weken | □ Totale serumconcentratie bilirubine (TSB) |
| > 3 weken | □ Totale serumconcentratie bilirubine (TSB) en serumconcentratie geconjugeerd bilirubine | |
| Nieraandoeningen | Diagnostiek nierschade | □ Albumine-creatinineratio (ochtend)urine, eGFR + creatinine |
| Vermoeden/uitsluiten specifieke nierziekte (alleen op indicatie) | □ Urinesediment: (dysmorfe) erytrocyten/celcilinders | |
| Vervolgdiagnostiek verminderde eGFR (alleen op indicatie) | □ eGFRcys (berekend op basis van cystatine C) □ 24-uurs creatinineklaring (urine) | |
| Opsporing metabole complicaties (bij sterk verhoogd risico) | □ Hb, calcium, kalium, fosfaat | |
| Risico-inventarisatie (cardiovasculair) | □ Totaal cholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden, ratio totaal cholesterol/HDL-cholesterol, glucose | |
| Overgevoeligheid | Diagnostiek inhalatieallergenen | □ Inhalatieallergeenscreeningstest (indien positief uitsplitsing: huisstofmijt, kat, hond, graspollen, boompollen, kruiden, schimmels) □ Specifieke IgE tegen: … □ Anders, namelijk:... |
| (Vroeg)diagnostiek prostaatcarcinoom | □ PSA | |
| Schildklieraandoeningen | Diagnostiek | □ TSH, indien afwijkend vrij T4 |
| Vermoeden thyreoïditis | □ BSE, leukocyten | |
| (Subklinische) hyperthyreoïdie (tenzij thyreoïditis) | □ TSH-R-antistoffen | |
| Controle hypo-/hyperthyreoïdie (combinatietherapie) | □ TSH, vrij T4 | |
| Controle subklinische hypothyreoïdie (TSH > 6 mU/l) en hyperthyreoïdie | □ TSH, indien afwijkend vrij T4 | |
| Soa | □ Chlamydia (NAAT/PCR; vrouw vaginale swab; man eerstestraalsurine) □ Gonorroe (NAAT/PCR; vrouw vaginale swab; man eerstestraalsurine) □ Hiv (combotest) □ Syfilis (TPHA/TPPA, FTA-ABS, VDRL/RPR) □ Syfiliscontrole (VDRL/RPR) 6 en 12 maanden na behandeling □ Hepatitis B (HBsAg, totaal anti-HB-core) □ Trichomonas (NAAT/PCR fluor) □ Herpessimplexvirus 1 en 2 (NAAT/PCR swab ulcus) □ Mycoplasma genitalium (NAAT/PCR; man eerstestraalsurine) | |
| Stabiele angina pectoris | Risico-inventarisatie | □ Totaal cholesterol, HDL-cholesterol, LDL-cholesterol, triglyceriden, ratio totaal cholesterol/HDL-cholesterol, glucose, eGFR + creatinine, albumine-creatinineratio in urine |
| Bij vermoeden van anemie of hyperthyreoïdie | □ Hb □ TSH (indien afwijkend vrij T4) | |
| Subfertiliteit | □ Sperma-onderzoek: zie instructie laboratorium □ Chlamydia-IgG-antistoffentest | |
| Urineweginfecties | Diagnostiek en behandeling | □ Nitriet, leukocyten □ Kweek met resistentiebepaling (kinderen, zwangeren, koorts, risicogroepen) |
| Controle | □ Nitriet, leukocyten □ Kweek met resistentiebepaling (na falen therapie, bij profylaxe) | |
| Verhoogde bloedingsneiging | Diagnostiek | □ APTT, PT, trombocyten |
| Controle behandeling met cumarinederivaten | □ PT-INR | |
| Vitamine B12-deficiëntie | Met name paresthesieën en ataxie | □ Vitamine B12 □ Indien laagnormaal: MMA |
| Vitamine D-deficiëntie | □ Vitamine D | |
| Zwangerschapswens en zwangerschap | □ Glucose (nuchter) □ Hb-elektroforese, Hb, MCV, erytrocytenaantal (bij verhoogd risico op hemoglobinopathie) □ Chlamydia, gonorroe, HBsAg, hiv (bij verhoogd risico) □ Foliumzuur (bij gebruik anti-epileptica) □ Rubella (indien niet gevaccineerd) □ Varicella (indien niet doorgemaakt) □ Parvovirus B19 (vijfde ziekte, bij verhoogd risico) □ TSH, vrij T4 (schildklierafwijking (in de voorgeschiedenis)) □ TSH-R-antistoftiter (bij hypothyreoïdie en Graves (in de voorgeschiedenis)) | |
| Bij zwangerschap tevens | □ Hb, indien anemie: MCV, ferritine Pariteit: …………… Zwangerschapsduur: …………… |
Referenties
- Van Geldrop WJ, Lucassen PLBJ, Smithuis LOMJ. Een probleemgeoriënteerd aanvraagformulier voor laboratoriumonderzoek. Effecten op het aanvraaggedrag van huisartsen. Huisarts Wet 1992;35:192-6.
- Smithuis LOMJ, Van Geldrop WJ, Lucassen PLBJ. Beperking van het laboratoriumonderzoek door een probleemgeoriënteerd aanvraagformulier. Een partiële implementatie van NHG-Standaarden. Huisarts Wet 1994;37:464-6.
- Verstappen WH, Ter Riet RG, Dubois WI, Winkens R, Grol RP, Van der Weijden T. Variation in test ordering behaviour of GPs: professional or context-related factors? Fam Pract 2004;21:387-95.
- Schols A, Dinant GJ, Hopstaken RM, Price CJ, Kusters R, Cals JWL. International definition of a point-of-caretest in family practice: a modified e-Delphi procedure. Fam Pract 2018;35(4):475-80. DOI: 10.1093/fampra/cmx13.
- NHG, NVKC, NVMM, SAN. Richtlijn Point of care testing (POCT) in de huisartsenzorg. 2015. Ga naar bron: NHG, NVKC, NVMM, SAN. Richtlijn Point of care testing (POCT) in de huisartsenzorg. 2015.
- NHG,NVKC,NVMM,SAN,FMCC. Handleiding voor de opzet en uitvoering van het Diagnostisch Toetsoverleg (DTO) in de huisartsenzorg. 2018 Ga naar bron: NHG,NVKC,NVMM,SAN,FMCC. Handleiding voor de opzet en uitvoering van het Diagnostisch Toetsoverleg (DTO) in de huisartsenzorg. 2018
- Verstappen WHJM, Van der Weijden T, Sijbrandij J, Smeele IJM, Hermsen J, Grimshaw J, et al. Diagnostisch toetsoverleg (DTO) vermindert overbodig gebruik aanvullende diagnostiek door huisartsen. Huisarts Wet 2004;47:127-32.
- Olde Hartman TC, Blankenstein AH, Molenaar AO, Van den Bentz Berg D, Van der Horst HE, Arnold IA, Burgers JS, Wiersma Tj, Woutersen-Koch H. NHG-Standaard Somatisch Onvoldoende verklaarde Lichamelijk Klachten (SOLK). Huisarts Wet 2013;56:222-30. Ga naar bron: Olde Hartman TC, Blankenstein AH, Molenaar AO, Van den Bentz Berg D, Van der Horst HE, Arnold IA, Burgers JS, Wiersma Tj, Woutersen-Koch H. NHG-Standaard Somatisch Onvoldoende verklaarde Lichamelijk Klachten (SOLK). Huisarts Wet 2013;56:222-30.
- Pekelharing JM, Hooijkaas H, Punt JMHM, Smeets LC, Souverijn JHM. Handboek medische laboratoriumdiagnostiek. Houten: Prelum Uitgevers, 2009.
- Van Wijk MA, Van der Lei J, Mosseveld M, Bohnen AM, Van Bemmel JH. Compliance of general practitioners with a guideline-based decision support system for ordering blood tests. Clin Chem 2002;48:55-60.
- NHG. NHG-Standpunt Farmacogenetisch onderzoek in de huisartspraktijk. 2018. NHG-Standpunt Farmacogenetica. Ga naar bron: NHG. NHG-Standpunt Farmacogenetisch onderzoek in de huisartspraktijk. 2018. NHG-Standpunt Farmacogenetica.
- Commissie Farmacotherapeutische Hulp van het College voor zorgverzekeringen. Farmacotherapeutisch Kompas. Geraadpleegd 21 september 2018. Ga naar bron: Commissie Farmacotherapeutische Hulp van het College voor zorgverzekeringen. Farmacotherapeutisch Kompas. Geraadpleegd 21 september 2018.
- Sitsen JMA, Cohen AF, Franson KL, Smits P, Struiker Boudier HAJ, van Bortel LM. Farmacologie (6e druk). Bohn Stafleu van Loghum, 2017.
- NHG. NHG-Standpunt Herhalen gespecialiseerde ggz-medicatie, met bijlage Voorzorgen bij patiënten die lithium gebruiken en bijlage Voorzorgen bij patiënten die clozapine gebruiken. 2018. Ga naar bron: NHG. NHG-Standpunt Herhalen gespecialiseerde ggz-medicatie, met bijlage Voorzorgen bij patiënten die lithium gebruiken en bijlage Voorzorgen bij patiënten die clozapine gebruiken. 2018.
- Keurlings PAJ, Minkema HJ. Lithium en lithiumintoxicatie. Wat moet de huisarts weten? Huisarts Wet 2017;60(4):178-81. Ga naar bron: Keurlings PAJ, Minkema HJ. Lithium en lithiumintoxicatie. Wat moet de huisarts weten? Huisarts Wet 2017;60(4):178-81.
- Nederlandse Vereniging voor Psychiatrie. Multidisciplinaire Richtlijn Bipolaire stoornissen, 2015. Geraadpleegd 21 september 2018. Ga naar bron: Nederlandse Vereniging voor Psychiatrie. Multidisciplinaire Richtlijn Bipolaire stoornissen, 2015. Geraadpleegd 21 september 2018.
- Clozapine plus werkgroep. Richtlijn voor het gebruik van clozapine. Geraadpleegd 21 september 2018. Ga naar bron: Clozapine plus werkgroep. Richtlijn voor het gebruik van clozapine. Geraadpleegd 21 september 2018.
- NHG-werkgroep Atriumfibrilleren. NHG-Standaard Atriumfibrilleren. Utrecht: NHG, 2023. Geraadpleegd op 29 februari 2024.
- NHG-werkgroep Atriumfibrilleren. NHG-Standaard Atriumfibrilleren. Utrecht: NHG, 2013..
- NHG-werkgroep Hartfalen. NHG-Standaard Hartfalen. Utrecht: NHG, 2010.
- NVZA. Nederlandse Vereniging van Ziekenhuisapothekers monografieën. Geraadpleegd 21 september 2018. Ga naar bron: NVZA. Nederlandse Vereniging van Ziekenhuisapothekers monografieën. Geraadpleegd 21 september 2018.
- KNMP. KNMP Kennisbank. Geraadpleegd 30 juli 2018. Ga naar bron: KNMP. KNMP Kennisbank. Geraadpleegd 30 juli 2018.
- NHG-werkgroep Anemie. NHG-Standaard Anemie (eerste herziening). Utrecht: NHG, 2014.
- Eekhof JA, Groeneveld Y. Bepaling van de hemoglobineconcentratie met de HemoCue in de huisartsenpraktijk: bruikbaar, maar niet volledig betrouwbaar. Ned Tijdschr Geneeskd 2008;152:2294-7.
- Van Rijn HJM, Winckers EKA, van Eijk HG, Marx JJM. IJzergebrek, een eenvoudige diagnose? Ned Tijdschr Geneeskd 1993; 137:490-5.
- Mast AE, Blinder MA, Gronowski AM, Chumley C, Scott MG. Clinical utility of the soluble transferrin receptor and comparison with serum ferritin in several populations. Clin Chem 1998;44:45-51.
- Guyatt GH, Oxman AD, Ali M. Laboratory diagnosis of iron-deficiency anemia: an overview. J Gen Intern Med 1992;7:145-53.
- Sanders YV, De Wee EM, Meijer K, Eikenboom J, Van der Bom JG, Fijnvandraat CJ et al. De ziekte van Von Willebrand in Nederland. De WiN-studie. Ned Tijdschr Geneeskd 2014;158.
- NHG-werkgroep Vaginaal bloedverlies. NHG-Standaard Vaginaal bloedverlies. Utrecht: NHG, 2014. Ga naar bron: NHG-werkgroep Vaginaal bloedverlies. NHG-Standaard Vaginaal bloedverlies. Utrecht: NHG, 2014.
- Akkerman JWN, Harthoorn-Lasthuizen EJ, Hoffmann JJHL. Laboratoriumdiagnostiek van hemostase en trombose. Ned Tijdschr Klin Chem 1998;23:55-7.
- Karger R, Donner-Banzhoff N, Müller HH, Kretschmer V, Hunink M. Diagnostic performance of the platelet function analyzer (PFA-100) for the detection of disorders of primary haemostasis in patients with a bleeding history - a systematic review and meta-analysis. Platelets. 2007;18:249-60.
- Breukink-Engbers WG. Monitoring therapy with anticoagulants in The Netherlands. Semin Thromb Hemost 1999;25:37-42.
- Van Geest-Daalderop JH, Sturk A, Levi M, Adriaansen HJ. Omvang en kwaliteit van de antistollingsbehandeling met coumarinederivaten door de Nederlandse trombosediensten. Ned Tijdschr Geneeskd 2004;148:730-5.
- NIV. NIV-Richtlijn Antitrombotisch beleid. 2016. Ga naar bron: NIV. NIV-Richtlijn Antitrombotisch beleid. 2016.
- NHG-werkgroep Diep veneuze trombose en longembolie. NHG-Standaard Diep veneuze trombose en longembolie. Utrecht: NHG, 2015.
- Horikx A, Labots-Vogelesang SM, Delemarre J, Van Diermen DE, Eizenga WH, Van Holten-Verzantvoort ATM, Prins AJR, Schul LA, Verheij-Bakker AM, De Vries-Bots AMB, van Balen JAM, Lelie-van der Zande ACAM. Landelijke Eerstelijns Samenwerkings Afspraak Antistolling 2010.
- NVMM. Richtlijn Laboratoriumdiagnostiek van intestinale parasieten. Leeuwarden: Nederlandse Vereniging voor Medische Microbiologie, 2018. Ga naar bron: NVMM. Richtlijn Laboratoriumdiagnostiek van intestinale parasieten. Leeuwarden: Nederlandse Vereniging voor Medische Microbiologie, 2018.
- Hensgens MPM, Dekkers OM, Demeulemeester A, Buiting AGM, Bloembergen P, Van Benthem BHB, Le Cessie S, Kuijper EJ. Diarrhoea in general practice: when should a clostridium difficile infections be considered? Results of a nested case-control study. Clin Microbiol Infect 2014;20:O1067-74. Ga naar bron: Hensgens MPM, Dekkers OM, Demeulemeester A, Buiting AGM, Bloembergen P, Van Benthem BHB, Le Cessie S, Kuijper EJ. Diarrhoea in general practice: when should a clostridium difficile infections be considered? Results of a nested case-control study. Clin Microbiol Infect 2014;20:O1067-74.
- NHG-werkgroep Acute diarree. NHG-Standaard Acute diarree. Utrecht: NHG, 2014. Ga naar bron: NHG-werkgroep Acute diarree. NHG-Standaard Acute diarree. Utrecht: NHG, 2014.
- Kelly CP, Pothoulakis C, LaMont JT. Clostridium difficile colitis. N Eng J Med 1994;330:257-62.
- Jangi S, LaMont JT. A symptomatic colonization by clostridium difficile in infants: implications for disease in later life. J Pediatr Gastroenterol Nutr 2010;51:2-7.
- Sánchez-Hurtado K, Poxton IR. Enhancement of the cytotoxic activity of clostridium difficile toxin A by surface-associated antigens. J Med Microbiol 2008;57:739-44.
- Ten Hove R, Schuurman T, Kooistra M, Möller L, Van Lieshout L, Verweij JJ. Detection of diarrhoea-causing protozoa in general practice patients in the Netherlands by multiplex real-time PCR. Clin Microbiol Infect 2007;13:1001-7.
- NHG. NHG-Behandelrichtlijn Worminfecties. Utrecht: NHG, 2019. Ga naar bron: NHG. NHG-Behandelrichtlijn Worminfecties. Utrecht: NHG, 2019.
- Crobach MJT, Planche T, Eckert C, Barbut F, Terveer EM, Dekkers OM, Wilcox MH, Kuijper EJ, European society of clinical microbiology and infectious Diseases. Update of the diagnostic guidance document for clostridium difficile infection. Clin Microbiol Infect 2016;22:S63-S81.
- De Boer RF, Ott A, Kesztyüs B, Kooistra-Smid AMD. Improved detection of five major gastrointestinal pathogens by use of a molecular screening approach. J Clin Microbiol 2010;48:4140. Ga naar bron: De Boer RF, Ott A, Kesztyüs B, Kooistra-Smid AMD. Improved detection of five major gastrointestinal pathogens by use of a molecular screening approach. J Clin Microbiol 2010;48:4140.
- RIVM. LCI-richtlijn Clostridium difficile. Bilthoven: Rijksinstituut voor Volksgezondheid en Milieu, 2014. Ga naar bron: RIVM. LCI-richtlijn Clostridium difficile. Bilthoven: Rijksinstituut voor Volksgezondheid en Milieu, 2014.
- Holtman GA, Kranenberg JJ, Blanker MH, Ott A, Lisman-van Leeuwen Y, Berger MY. Dientamoeba fragilis colonization is not associated with gastrointestinal symptoms in children at primary care level. Fam Pract 2017;34:25-9.
- Weel JFL, Schuurs T, Mulder B, Bruijnesteijn van Coppenraet LES, Van der Zanden AGM, Van der Reijden W, Ruijs GJHM. PCR-fecesonderzoek bij gastro-enteritis. Huisarts Wet 2016;7:297-301.
- NHG-werkgroep Virushepatitis en andere leveraandoeningen. NHG-Standaard Virushepatitis en andere leveraandoeningen. Utrecht: NHG, 2023. Ga naar bron: NHG-werkgroep Virushepatitis en andere leveraandoeningen. NHG-Standaard Virushepatitis en andere leveraandoeningen. Utrecht: NHG, 2023.
- RIVM. Recente virologie uitslagen. Geraadpleegd 14 september 2021. Ga naar bron: RIVM. Recente virologie uitslagen. Geraadpleegd 14 september 2021.
- Hooijkaas H, Mohrmann K, Souverijn JHM, Smeets LC, Tax GHM (red.). Handboek medische laboratoriumdiagnostiek. Houten: Prelum Uitgevers, 2013.
- Schumann G, Bonora R, Ceriotti F, Férard G, Ferrero CA, Franck PF, et al. IFCC primary reference procedures for the measurement of catalytic activity concentrations of enzymes at 37 degrees C. International Federation of Clinical Chemistry and Laboratory Medicine. Part 4. Reference procedure for the measurement of catalytic concentration of alanine aminotransferase. Clin Chem Lab Med. 2002; 40: 718-24.
- LCI. CMV-infectie. Geraadpleegd 7 maart 2023. Ga naar bron: LCI. CMV-infectie. Geraadpleegd 7 maart 2023.
- LCI. Hepatitis B. Geraadpleegd 7 maart 2023. Ga naar bron: LCI. Hepatitis B. Geraadpleegd 7 maart 2023.
- NHG-werkgroep Maagklachten. NHG-Standaard Maagklachten. Versie 5.0, Utrecht: NHG; 2021. Ga naar bron: NHG-werkgroep Maagklachten. NHG-Standaard Maagklachten. Versie 5.0, Utrecht: NHG; 2021.
- Schweizer JJ, Von Blomberg BME, Bueno de Mesquita HB, Mearin ML. Prevalentie van gediagnosticeerde en ongediagnosticeerde coeliakie in Nederland. Ned Tijdschr Geneesk 2005;149:821-5
- Hin H, Bird G, Fisher P, Mahy N, Jewell D. Coeliac disease in primary care: case finding study. BMJ 1999;318:164-7.
- Green PH, Jabri B. Coeliac disease. Lancet 2003;362:383-91
- Nederlands Huisartsen Genootschap. Multidisciplinaire richtlijn Diagnostiek en behandeling van het prikkelbaredarmsyndroom (PDS). Utrecht: NHG, 2011.
- Lucassen PLBJ, Albeda FW, Van Reisen MT, Silvius AM, Wensing C, Luning-Koster MN. NHG-Standaard Voedselovergevoeligheid (Eerste herziening). Huisarts Wet 2010;53: 537-53
- Nederlandse Vereniging van Maag-Darm-Leverartsen. Richtlijn Coeliakie en Dermatitis Herpetiformis. Utrecht: Kwaliteitsinstituut voor de Gezondheidszorg CBO, 2008.
- Johnston SD, McMillan SA, Collins JS, Tham TC, McDougall NI, Murphy P. A Comparison of antibodies to tissue transglutaminase with conventional serological tests in the diagnosis of coeliad disease. Eur J Gastroenterol Hepatol 2003;15:1001-4
- NHG-werkgroep Zwangerschap en kraamperiode. NHG-Standaard Zwangerschap en kraamperiode. Utrecht: NHG, 2021. Ga naar bron: NHG-werkgroep Zwangerschap en kraamperiode. NHG-Standaard Zwangerschap en kraamperiode. Utrecht: NHG, 2021.
- CBO. Richtlijn preventie, diagnostiek en behandeling van hyperbilirubinemie bij de pasgeborene, geboren na een zwangerschapsduur van meer dan 35 weken. Utrecht: NVK, 2008. Ga naar bron: CBO. Richtlijn preventie, diagnostiek en behandeling van hyperbilirubinemie bij de pasgeborene, geboren na een zwangerschapsduur van meer dan 35 weken. Utrecht: NVK, 2008.
- Dijk PH, De Vries TW, De Beer JJA. Richtlijn Preventie, diagnostiek en behandeling van hyperbilirubinemie bij de pasgeborene, geboren na een zwangerschapsduur van meer dan 35 weken. Ned Tijdschr Geneeskd 2009;153:A93. Ga naar bron: Dijk PH, De Vries TW, De Beer JJA. Richtlijn Preventie, diagnostiek en behandeling van hyperbilirubinemie bij de pasgeborene, geboren na een zwangerschapsduur van meer dan 35 weken. Ned Tijdschr Geneeskd 2009;153:A93.
- Fetter WPF, Van der Born M, Brand PLP, et al. Hyperbilirubinemie bij gezonde voldragen pasgeborenen: richtlijnen voor diagnostiek en behandeling. Ned Tijdschr Geneeskd 1997;141:140-3. Ga naar bron: Fetter WPF, Van der Born M, Brand PLP, et al. Hyperbilirubinemie bij gezonde voldragen pasgeborenen: richtlijnen voor diagnostiek en behandeling. Ned Tijdschr Geneeskd 1997;141:140-3.
- NHG-werkgroep Stabiele angina pectoris. NHG-Standaard Stabiele angina pectoris. Utrecht: NHG, 2019. Ga naar bron: NHG-werkgroep Stabiele angina pectoris. NHG-Standaard Stabiele angina pectoris. Utrecht: NHG, 2019.
- Federatie van Nederlandse Trombosediensten. De kunst van het doseren. Richtlijn, leidraad en informatie voor het doseren van vitamine K-antagonisten. 3e versie, Voorschoten, 2014
- NHG. NHG-Standpunt Anticoagulantia. 2016. Ga naar bron: NHG. NHG-Standpunt Anticoagulantia. 2016.
- KNMP. Informatorium Medicamentorum. 's-Gravenhage: KNMP, 2014.
- Den Elzen WPJ, Brouwer N, Thelen MH, Le Cessie S, Haagen IA, Cobbaert CM. NUMBER: standardized reference intervals in the Netherlands using a ‘big data’ approach. Clin Chem Lab Med. 2018;57:42-56.
- Erasmusmc/NIVEL/Radboudumc/PHARMO. Eindrapport vervolgonderzoek medicatieveiligheid. Rotterdam/Utrecht/Nijmegen: Erasmusmc/NIVEL/Radboudumc/PHARMO, 2017. Ga naar bron: Erasmusmc/NIVEL/Radboudumc/PHARMO. Eindrapport vervolgonderzoek medicatieveiligheid. Rotterdam/Utrecht/Nijmegen: Erasmusmc/NIVEL/Radboudumc/PHARMO, 2017.
- Loh KC, Koay ES, Khaw MC, Emmanuel SC, Young WF Jr. Prevalence of primary aldosteronism among Asian hypertensive patients in Singapore. J Clin Endocrinol Metab 2000;85:2854-9.
- NHG/NIV/NVVC. Multidisciplinaire richtlijn Cardiovasculair risicomanagement. Utrecht: NHG/NIV/NVVC, 2018. Ga naar bron: NHG/NIV/NVVC. Multidisciplinaire richtlijn Cardiovasculair risicomanagement. Utrecht: NHG/NIV/NVVC, 2018.
- NHG-werkgroep Cardiovasculair risicomanagement. NHG-Standaard Cardiovasculair risicomanagement.
- Nordestgaard BG, Langsted A, Mora S, Kolovou G, Baum H, Bruckert E, et al. Fasting is not routinely required for determination of a lipid profile: clinical and laboratory implications including flagging at desirable concentration cut-points : – a joint consensus statement from the European Atherosclerosis Society and European Federation of Clinical Chemistry and Laboratory Medicine. Clin Chem 2016;62:930-46 European Heart Journal 2016;37;1944-58.
- Seiler L, Rump LC, Schulte-Monting J, Slawik M, Borm K, Pavenstadt H, et al. Diagnosis of primary aldosteronism: value of different screening parameters and influence of antihypertensive medication. Eur J Endocrinol 2004;150:329-37.
- VWS. HARM-WRESTLING: Een voorstel van de Expertgroep Medicatieveiligheid m.b.t. concrete interventies die de extramurale medicatieveiligheid op korte termijn kunnen verbeteren. Den Haag; Ministerie van Volksgezondheid, Welzijn en Sport, 2009. Ga naar bron: VWS. HARM-WRESTLING: Een voorstel van de Expertgroep Medicatieveiligheid m.b.t. concrete interventies die de extramurale medicatieveiligheid op korte termijn kunnen verbeteren. Den Haag; Ministerie van Volksgezondheid, Welzijn en Sport, 2009.
- Walma EP, Wiersma Tj. NHG-Standpunt Diagnostiek en behandeling van familiaire hypercholesterolemie. Huisarts Wet 2006;49:202-4. Ga naar bron: Walma EP, Wiersma Tj. NHG-Standpunt Diagnostiek en behandeling van familiaire hypercholesterolemie. Huisarts Wet 2006;49:202-4.
- Stein PD, Hull RD, Patel KC, Olson RE, Ghali WA, Brant R, et al. D-dimer for the exclusion of acute venous thrombosis and pulmonary embolism: a systematic review. Ann Intern Med 2004;140:589-602.
- Geersing GJ, Jansen KJL, Oudega M, Bax L, Hoes AW, Reitsma JB, Moons KGM. Excluding venous thromboembolism using point of care D-dimer tests in out-patients: a diagnostic meta-analysis. BMJ 2009;339:2990-2999.
- Geersing GJ, Toll DB, Janssen KJ, Oudega R, Blikman MJ, Wijland R, et al. Diagnostic accuracy and user-friendliness of 5 point-of-care D-dimer tests for the exclusion of deep vein thrombosis. Clin Chem 2010;56:1758-66.
- Ten Cate-Hoek AJ, Toll DB, Büller HR, et al. Cost-effectiveness of ruling out deep venous thrombosis in primary care versus care as usual. J Throm Haemost 2009;7:2042-9.
- NHG-werkgroep Hartfalen. NHG-Standaard Hartfalen. Versie 4.0. Utrecht: NHG; 2021. Ga naar bron: NHG-werkgroep Hartfalen. NHG-Standaard Hartfalen. Versie 4.0. Utrecht: NHG; 2021.
- Van Kimmenade R, Van Dielen F, Bakker J, et al. Is brain natriuretic peptide production decreased in obese subjects? J Am Coll Cardiol 2006;47:886-7.
- Suthahar N, Meijers WC, Ho JE, et al. Sex-specific associations of obesity and N-terminal pro-B-type natriuretic peptide levels in the general population. Eur J Heart Fail 2018;20:1205-14.
- National Institute for Health and Care Excellence. NICE Guidelines. Chronic heart failure in adults: diagnosis and management. NICE, 2018. Ga naar bron: National Institute for Health and Care Excellence. NICE Guidelines. Chronic heart failure in adults: diagnosis and management. NICE, 2018.
- Kelder JC, Cramer MJ, Van Wijngaarden J, et al. The diagnostic value of physical examination and additional testing in primary care patients with suspected heart failure. Circulation 2011;124:2865- 73.
- European Society of Cardiology. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. European Heart Journal 2016. DOI:10.1093/eurheartj/ehw128. Ga naar bron: European Society of Cardiology. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. European Heart Journal 2016. DOI:10.1093/eurheartj/ehw128.
- De Vries N. Genetic aspects of rheumatoid arthritis. Dissertation, Nijmegen: Katholieke Universiteit Nijmegen, 2001.
- NHG-werkgroep Artritis. NHG-Standaard Artritis. Utrecht: NHG, 2017. Ga naar bron: NHG-werkgroep Artritis. NHG-Standaard Artritis. Utrecht: NHG, 2017.
- NHG-werkgroep Delier. NHG-Standaard Delier. Utrecht: NHG, 2014 Ga naar bron: NHG-werkgroep Delier. NHG-Standaard Delier. Utrecht: NHG, 2014
- Lumachi F, Brunello A, Roma A, Basso U. Cancer-induced hypercalcemia. Anticancer Res. 2009;29(5):1551-5
- de Graeff A, Krol RJA. Richtlijn Hypercalciëmie. Utrecht: Vereniging van Integrale Kankercentra, 2009.
- Gootjes J, Jobse A, de Graeff A, Oirschot M. Zakboekje palliatieve zorg: Samenvattingen van symptoomrichtlijnen. Utrecht: Vereniging van Integrale Kankercentra, 2010
- NHG-werkgroep Problematisch alcoholgebruik. NHG-Standaard Problematisch alcoholgebruik. Utrecht: NHG, 2015 Ga naar bron: NHG-werkgroep Problematisch alcoholgebruik. NHG-Standaard Problematisch alcoholgebruik. Utrecht: NHG, 2015
- NHG-Werkgroep Acute Keelpijn. NHG-Standaard Acute keelpijn (derde herziening). Huisarts Wet 2015;58:422-9.
- Van Wijk GR, Van Cauwenberg PB, Johansson SGO. Herziene terminologie voor allergie en verwante aandoeningen. Ned Tijdschr Geneeskd 2002;146:2289-93. Ga naar bron: Van Wijk GR, Van Cauwenberg PB, Johansson SGO. Herziene terminologie voor allergie en verwante aandoeningen. Ned Tijdschr Geneeskd 2002;146:2289-93.
- NHG-Standaard Voedselovergevoeligheid en coeliakie. Utrecht: NHG, 2023. Geraadpleegd oktober 2023. Ga naar bron: NHG-Standaard Voedselovergevoeligheid en coeliakie. Utrecht: NHG, 2023. Geraadpleegd oktober 2023.
- Soares-Weiser, Takwoingi Y, Panesar SS, Muraro A, Werfel T, Hoffmann-Sommergruber K, et al; EAACI Food Allergy and Anaphylaxis Guidelines Group. The diagnosis of food allergy: a systematic review and meta-analysis. Allergy 2014;69:76-86. Ga naar bron: Soares-Weiser, Takwoingi Y, Panesar SS, Muraro A, Werfel T, Hoffmann-Sommergruber K, et al; EAACI Food Allergy and Anaphylaxis Guidelines Group. The diagnosis of food allergy: a systematic review and meta-analysis. Allergy 2014;69:76-86.
- Beyer K, Grabenhenrich L, Härtl M, Beder A, Kalb B, Ziegert M, et al. Predictive values of component-specific IgE for the outcome of peanut and hazelnut food challenges in children. Allergy 2015;70;90-8.
- Klemans RJB, Van Os-Medendorp H, Blankestijn M, Bruijnzeel-Koomen CAFM, Knol EF, Knulst AC. Diagnostic accuracy of specific IgE to components in diagnosing peanut allergy: a systematic review. Clin Exp Allergy 2015;45:720-30.
- Peters RL, Allen KJ, Dharmage SC, Tang ML, Koplin JJ, Ponsonby AL, Lowe AJ, et al. Skin prick test responses and allergen-specific IgE levels as predictors of peanut, egg, and sesame allergy in infants. J Allergy Clin Immunol 2013;132:874-80. Ga naar bron: Peters RL, Allen KJ, Dharmage SC, Tang ML, Koplin JJ, Ponsonby AL, Lowe AJ, et al. Skin prick test responses and allergen-specific IgE levels as predictors of peanut, egg, and sesame allergy in infants. J Allergy Clin Immunol 2013;132:874-80.
- Spergel JM, Boguniewicz M, Schneider L, Hanifin JM, Paller AS, Eichenfield LF. Food allergy in infants with atopic dermatitis: limitations of food-specific IgE measurements. Pediatrics 2015;136:e1530-8. Ga naar bron: Spergel JM, Boguniewicz M, Schneider L, Hanifin JM, Paller AS, Eichenfield LF. Food allergy in infants with atopic dermatitis: limitations of food-specific IgE measurements. Pediatrics 2015;136:e1530-8.
- NHG-werkgroep Eczeem. NHG-Standaard Eczeem, 2014. Ga naar bron: NHG-werkgroep Eczeem. NHG-Standaard Eczeem, 2014.
- NHG-werkgroep Astma bij kinderen. NHG-Standaard Astma bij kinderen, 2022. Ga naar bron: NHG-werkgroep Astma bij kinderen. NHG-Standaard Astma bij kinderen, 2022.
- NHG-werkgroep Astma bij volwassenen. NHG-Standaard Astma bij volwassenen, 2020. Ga naar bron: NHG-werkgroep Astma bij volwassenen. NHG-Standaard Astma bij volwassenen, 2020.
- NHG-werkgroep Allergische en niet-allergische rinitis. NHG-Standaard Allergische en niet-allergische rinitis, 2018. Ga naar bron: NHG-werkgroep Allergische en niet-allergische rinitis. NHG-Standaard Allergische en niet-allergische rinitis, 2018.
- Verlaet A, Jansen A, Plaisier A, Van Huystee B, Vissers YM, Savelkoul HFJ, Ruinemans-Koerts J. Diagnostische waarde van de IgE-screeningstest (Phadiatop Infant) bij kinderen tot 4 jaar. Ned Tijdschr Allergie & Astma 2012;12:172-9. Ga naar bron: Verlaet A, Jansen A, Plaisier A, Van Huystee B, Vissers YM, Savelkoul HFJ, Ruinemans-Koerts J. Diagnostische waarde van de IgE-screeningstest (Phadiatop Infant) bij kinderen tot 4 jaar. Ned Tijdschr Allergie & Astma 2012;12:172-9.
- Paganelli R, Ansotegui IJ, Sastre J, Lange CE, Roovers MH, De Groot H, et al. Specific IgE antibodies in the diagnosis of atopic disease: clinical evaluation of a new in vitro test system, UniCAP, in six European allergy clinics. Allergy 1998;53:763-8.
- Herbrink P. Specifiek-IgE-bepaling: immunologische kruisreacties en allergie. Ned Tijdschr Allergie 2008;8:44-51. Ga naar bron: Herbrink P. Specifiek-IgE-bepaling: immunologische kruisreacties en allergie. Ned Tijdschr Allergie 2008;8:44-51.
- NVKC en CMI. Zinnige diagnostiek: Overwegingen bij het aanvragen van allergiediagnostiek. Utrecht: NVKC, 2014.
- RIVM. Nationaal Kompas Volksgezondheid 2013. www.nationaalkompas.nl. Ga naar bron: RIVM. Nationaal Kompas Volksgezondheid 2013. www.nationaalkompas.nl.
- NHG-werkgroep Diabetes mellitus type 2. NHG-Standaard Diabetes mellitus type 2. Utrecht: NHG, 2013. Ga naar bron: NHG-werkgroep Diabetes mellitus type 2. NHG-Standaard Diabetes mellitus type 2. Utrecht: NHG, 2013.
- Van Lieshout J, Felix-Schollaart B, Bolsius EJM, Boer AM, Burgers JS, Bouma M, Sijbom M. NHG-Standaard Schildklieraandoeningen. Utrecht: NHG, 2013.
- Rege V, Mojiminiyi O, Wilcox H, Barron J. Comparison of Kodak Amerlite FT4 and TSH-30 with T4 and TSH as first-line thyroid function tests. Clin Biochem 1996;29:1-4.
- d'Herbomez M, Forzy G, Gasser F, Massart C, Beaudonnet A, Sapin R. Clinical evaluation of nine free thyroxine assays: persistent problems in particular populations. Clin Chem Lab Med 2003;41:942-7.
- Vos XG, Smit N, Endert E, Tijssen JGP, Wiersinga WM. Frequency and characteristics of TBII-seronegative patients in a population with untreated Graves’ hyperthyroidism: a prospective study. Clin Endocrinology 2008;69:311–7.
- Nederlandse Internisten Vereniging (NIV). Richtlijn Hereditaire hemochromatose. Utrecht: NIV; 2018. Ga naar bron: Nederlandse Internisten Vereniging (NIV). Richtlijn Hereditaire hemochromatose. Utrecht: NIV; 2018.
- Klinische diagnostiek Prelum. HFE-genotypering. Ga naar bron: Klinische diagnostiek Prelum. HFE-genotypering.
- Duyvendak M, Veldhuis GJ. Vitamine-B12-suppletie liever oraal dan parenteraal. Ned Tijdschr Geneeskd 2009;153:B485.
- Carmel R. Subclinical cobalamin deficiency. Curr Opin Gastroenterol 2012;28(2):151-8. Ga naar bron: Carmel R. Subclinical cobalamin deficiency. Curr Opin Gastroenterol 2012;28(2):151-8.
- Stabler SP. Clinical practice. Vitamin B12 deficiency. N Engl J Med 2013;368:149-60.
- Wiersinga WJ, De Rooij SE, Huijmans JG, Fischer C, Hoekstra JB. De diagnostiek van vitamine B12-deficiëntie herzien. Ned Tijdschr Geneeskd 2005;149:2789-94.
- NHG-werkgroep Dementie. NHG-Standaard Dementie. Utrecht: NHG.
- Wiersma Tj, Woutersen-Koch H. NHG-Standpunt Diagnostiek van vitamine B12-deficiëntie. Huisarts Wet 2014;57:473-5. Ga naar bron: Wiersma Tj, Woutersen-Koch H. NHG-Standpunt Diagnostiek van vitamine B12-deficiëntie. Huisarts Wet 2014;57:473-5.
- Carmel R. Biomarkers of cobalamin (vitamin B-12) status in the epidemiologic setting: a critical overview of context, applications, and performance characteristics of cobalamin, methylmalonic acid, and holotranscobalamin II. Am J Clin Nutr 2011;1S-12S.
- Green T. Discussion: indicators for assessing folate and vitamin-B12-status and for monitoring the efficacy of intervention strategies. Food and Nutrition Bulletin 2008;29:S64-6.
- Van den Ouweland JMW, Beijers AM, Van Daal HW. Diagnostische opbrengst van standaard reflexmeting op serum methylmalonzuur voor het vaststellen van een functioneel vitamine-B12 tekort. Ned Tijdschr Klin Chem Labgeneesk 2011;36:263-4.
- Andrès E, Serraj K, Zhu J, Vermorken AJ. The pathophysiology of elevated vitamin B12 in clinical practice. QJM 2013;106:505-15.
- Ermens AAM, Vlasveld LTh, Van Marion-Kievit JA, Lensen CJPA, Lindemans J. De betekenis van een te hoge cobalamineconcentratie in het bloed. Ned Tijdschr Geneeskd. 2002;146:459-64.
- Morkbak AL, Hvas AM, Milman N, Nexo E. Holotranscobalamin remains unchanged during Pregnancy. Longitudinal changes of conalamins and their binding proteins during pregnancy and postpartum. Haematologica 2007;92:1711-2.
- Heil SG, De Jonge R, De Rotte MC, Van Wijnen M, Heiner-Fokkema RM, Kobold AC, Pekelharing JM, Adriaansen HJ, Sanders E, Trienekens PH, Rammeloo T, Lindemans J. Screening for metabolic vitamin B12 deficiency by holotranscobalamin in patients suspected of vitamin B12 deficiency: a multicentre study. Ann Clin Biochem 2012;49:184-9.
- Hvas AM, Nexo E. Holocobalamin – a first choice assay for diagnosing early vitamin B12 deficiency? J Int Med 2005;257:289-98.
- Nexo E, Hoffmann-Lücke E. Holotranscobalamin, a marker of vitamin B-12 status: analytical aspects and clinical utility. Am J Clin Nutr 2011;S1-7.
- Clarke R, Sherliker P, Hin H, Nexo E, Hvas M, Schneede J, Birks J, et al. Detection of Vitamin B12 Deficiency in Older People by Measuring Vitamin B12 of the Active Vitamin B12, Holotranscobalamin. Clin Chem 2007;53:963-70.
- Schrempf, W, Eulitz, M, Neumeister, V, Siegert G, Koch R, Reichmann H, et al. Utility of measuring vitamin B12 and its active fraction, holotranscobalamin, in neurological vitamin B12 deficiency syndromes. J Neurol 2011;258:393-401.
- Carmel R. Holotranscobalamin: not ready for prime time. Clin Chem 2012;58:643-6.
- NHG-werkgroep Fractuurpreventie. NHG-Standaard Fractuurpreventie. Utrecht: NHG. Ga naar bron: NHG-werkgroep Fractuurpreventie. NHG-Standaard Fractuurpreventie. Utrecht: NHG.
- Van der Meer IM, Boeke AJ, Lips P, Grootjans-Geerts I,Wuister JD, Devillé WL, Wielders JP, Bouter LM, Middelkoop BJ. Fatty fish and supplements are the greatest modifiable contributors to hydroxyvitamin D concentration in a multi-ethnic population. Clin Endocrinol 2008;68:466-72.
- Van der Meer I, Karamali NS, Boeke AJ, Lips P, Middelkoop BJ, Verhoeven I, Wuister JD. High prevalence of vitamin D deficiency in pregnant non-Western women in The Hague, Netherlands. Am J Clin Nutr 2006;84:350-53.
- Wielders JPM, Van Dormaël PD, Eskes, PF, Duk MJ. Ernstige vitamine D-deficiëntie bij ruim de helft van de niet-westerse allochtone zwangeren en hun pasgeborenen. Ned Tijdschr Geneeskd 2006;150:495-99.
- Verkaik-Kloosterman J, Van Valkengoed IGM, De Boer E, Nicolau M, Van der ADL. Voedingsstatus van Hindoestaanse en Creoolse Surinamers en autochtone Nederlanders in Nederland. Het SUNSET-onderzoek. Bilthoven: RIVM, 2011. Ga naar bron: Verkaik-Kloosterman J, Van Valkengoed IGM, De Boer E, Nicolau M, Van der ADL. Voedingsstatus van Hindoestaanse en Creoolse Surinamers en autochtone Nederlanders in Nederland. Het SUNSET-onderzoek. Bilthoven: RIVM, 2011.
- Boonman-De Winter LJM, Albersen A, Morhmann K, Bakx-Van Baal CMAC, Meijer Timmerman Thijssen DW, Bressers JPHM. Hoge prevalentie van vitamin D-deficiëntie in Zuidwest-Nederland. Ned Tijdschr Geneesknd 2015;159:A8167.
- Gezondheidsraad. Evaluatie van de voedingsnormen voor vitamine D. 2012 Ga naar bron: Gezondheidsraad. Evaluatie van de voedingsnormen voor vitamine D. 2012
- NHG-werkgroep Chronische nierschade. NHG-Standaard Chronische nierschade. Utrecht: NHG. Ga naar bron: NHG-werkgroep Chronische nierschade. NHG-Standaard Chronische nierschade. Utrecht: NHG.
- Nassar N, Halligan GH, Roberts CL, Morris JM, Ashton AW. Systematic review of first-trimester vitamin D normative levels and outcomes of pregnancy. Am J Obstet Gynecol 2011;205: 8.e1-e7.
- Wielders JPM, Muskiet FAJ, Van der Wiel A. Nieuw licht op vitamine D. Herwaardering van een essentieel prohormoon. Ned Tijdschr Geneeskd 2010;154:A1810.
- Bischoff-Ferrari HA, Willett WC, Wong JB, Stuck AE, Stähelin HB, Orav EJ et al. Prevention of nonvertebral fractures with oral vitamin D and dose dependency: a meta-analysis of randomized controlled trials. Arch Intern Med 2009;169:551-61.
- Balvers MG, Brouwer-Brolsma EM, Endenburg S, De Groot LC, Kok FJ, Gunnewiek JK. Recommended intakes of vitamin D to optimise health, associated circulating 25-hydroxyvitamin D concentrations, and dosing regimens to treat deficiency: workshop report and overview of current literature. J Nutr Sci 2015;4:e23.
- Holick MF, Binkley NC, Bischoff-Ferrari HA, Gordon CM, Hanley DA, Heaney RP et al. Evaluation, treatment, and prevention of vitamin D deficiency: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab 2011;96:1911-30.
- Catalona WJ, Richie JP, Ahmann FR, Hudson MA, Scardino PT, Flanigan RC, et al. Comparison of digital rectal examination and serum prostate specific antigen in the early detection of prostate cancer: results of a multicenter clinical trial of 6,630 men. J Urol 1994;151:1283-90.
- Thompson IM, Pauler DK, Goodman PJ, Tangen CM, Lucia MS, Parnes HL, et al. Prevalence of prostate cancer among men with a prostate-specific antigen level < or = 4.0 ng per milliliter. N Engl J Med 2004;350:2239-46.
- Schröder FH, Hugosson J, Carlsson S, Tammela T, Maattanen L, Auvinen A, et al. Screening for Prostate Cancer Decreases the Risk of Developing Metastatic Disease: Findings from the European Randomized Study of Screening for Prostate Cancer (ERSPC). Eur Urol 2012;62:745-52.
- Nederlandse Vereniging voor Urologie. Prostaatcarcinoom. Landelijke richtlijn. Versie 2.0. Ga naar bron: Nederlandse Vereniging voor Urologie. Prostaatcarcinoom. Landelijke richtlijn. Versie 2.0.
- Fillée C, Tombal B, Phillippe M. Prostate cancer screening: clinical impact of WHO calibration of Beckman Coulter Access prostate-specific antigen assays. Clin Chem Lab Med 2010;48:285–288.
- NHG-werkgroep Urineweginfecties. NHG-Standaard Urineweginfecties. Utrecht: NHG, 2019.
- Geerts N, Scharnhorst V. Technieken voor het uitsluiten van urineweginfecties: Labquiz. Ned Tijdschr Geneeskd 2016;160:D101.
- NHG-werkgroep Soa-consult. NHG-Standaard Het soa-consult. Utrecht: NHG, 2022. Ga naar bron: NHG-werkgroep Soa-consult. NHG-Standaard Het soa-consult. Utrecht: NHG, 2022.
- De Vries HJ, Van Dam AJ. Multidisciplinaire richtlijn Seksueel overdraagbare aandoeningen (SOA). Utrecht: NVDV, 2019. Ga naar bron: De Vries HJ, Van Dam AJ. Multidisciplinaire richtlijn Seksueel overdraagbare aandoeningen (SOA). Utrecht: NVDV, 2019.
- Goswami PR, Schreurs MJW, Souverijn JHM, Taks M, Wielders JPM. Handboek medische laboratoriumdiagnostiek. Houten: Prelum, 2020.
- Fang J, Husman C, DeSilva L, Chang R, Peralta L. Evaluation of self-collected vaginal swab, first voided urine and endocervical swab specimens for the detection of Chlamydia trachomatis and Neisseria gobnorrhoeae in adolescent females. J Pediatr Adolesc Gynecol 2008;21:355-60.
- Van der Pol B, Ferrero DV, Buck-Barrington L, Hook E III, Lenderman C, Quinn T, et al. Multi-center evaluation of the BDProbeTec ET System for detection of Chlamydia trachomatis and Neisseria gonorrhoeae in urine specimens, female endocervical swabs, and male urethral swabs. J Clin Microbiol 2001; 39:1008-16.
- Bruisten SM, Cairo I, Fennema H, Pijl A, Buimer M, Peerbooms PG, et al. Diagnosing genital ulcer disease in a clinic for sexually transmitted diseases in Amsterdam, The Netherlands. J Clin Microbiol 2001;39:601-5.
- Van Asselt KM, Hinloopen RJ, Silvius AM, Van der Linden PJQ, Van Oppen CCAN, Van Balen JAM. NHG-Standaard Subfertiliteit. Huisarts wet 2010:54; 203-14.
- NVKC. Richtlijn Semenanalyse. Ga naar bron: NVKC. Richtlijn Semenanalyse.
- NHG, NVOG, NVU, KLEM, NVKC. Netwerkrichtlijn Subfertiliteit. Utrecht, 2011.
- World Health Organization. WHO laboratory manual for the examination and processing of human semen. 5th ed. WHO Press, WHO, Geneva, Switzerland, 2010.
- Leushuis E, Van der Steeg JW, Steures P, Repping S, Bossuyt PM, Blankenstein MA, Mol BW, Van der Veen F, Hompes PG. Reproducibility and reliability of repeated semen analyses in male partners of subfertile couples. Fertil Steril. 2010;94(7):2631-5
- NHG-werkgroep Preconceptiezorg. NHG-Standaard Preconceptiezorg. Utrecht: NHG, 2011. Ga naar bron: NHG-werkgroep Preconceptiezorg. NHG-Standaard Preconceptiezorg. Utrecht: NHG, 2011.
- NHG-werkgroep Zwangerschap en kraamperiode. NHG-Standaard Zwangerschap en kraamperiode. Utrecht: NHG,2023. Ga naar bron: NHG-werkgroep Zwangerschap en kraamperiode. NHG-Standaard Zwangerschap en kraamperiode. Utrecht: NHG,2023.
- NHG-werkgroep Anemie. NHG-Standaard Anemie. Utrecht: NHG, 2021. Ga naar bron: NHG-werkgroep Anemie. NHG-Standaard Anemie. Utrecht: NHG, 2021.
- RIVM. Draaiboek PSIE. Geraadpleegd 30 januari 2023. Ga naar bron: RIVM. Draaiboek PSIE. Geraadpleegd 30 januari 2023.
- LCI. Richtlijn Rode hond. Geraadpleegd 30 januari 2023. Ga naar bron: LCI. Richtlijn Rode hond. Geraadpleegd 30 januari 2023.
- LCI. Richtlijn Waterpokken en gordelroos. Geraadpleegd 30 januari 2023. Ga naar bron: LCI. Richtlijn Waterpokken en gordelroos. Geraadpleegd 30 januari 2023.
- LCI. Richtlijn Parvovirus-B19 infectie: Maatregelen bij zwangerschap. Geraadpleegd 30 januari 2023. Ga naar bron: LCI. Richtlijn Parvovirus-B19 infectie: Maatregelen bij zwangerschap. Geraadpleegd 30 januari 2023.
- Lamont RF, Sobel JD, Vaisbuch E et al. Parvo B19 infection in human pregnancy. British Journal of Gynealogy and Obstetrics 2011;118:175-86.
- Bruu AL, Nordbo SA. Evaluation of five commercial tests for detection of immunoglobulin M antibodies to human parvovirus B19. J Clin Microbiol 1995;33:1363–5.
- Tolfvenstam T, Ruden U, Broliden K. Evaluation of serological assays for identification of parvovirus B19 immunoglobulin M. Clin Diagn Lab Immunol 1996;3:147–50.
- NIV. Richtlijn Schildklierfunctiestoornissen. Geraadpleegd 30 januari 2023. Ga naar bron: NIV. Richtlijn Schildklierfunctiestoornissen. Geraadpleegd 30 januari 2023.
- Steegers EAP, Thomas CMG, De Boo ThM, Knapen MFCM, Merkus JMWM. Klinisch-chemische referentiewaarden in de zwangerschap. Maarssen: Elsevier/Bunge, 1999.
- Gezondheidsraad. Zwangerschapsimmunisatie door rode bloedcellen. Den Haag: Gezondheidsraad, 2009.
- NHG-werkgroep Miskraam. NHG-Standaard Miskraam. Utrecht: NHG, 2017. Ga naar bron: NHG-werkgroep Miskraam. NHG-Standaard Miskraam. Utrecht: NHG, 2017.
- NHG-Standaard Prikkelbaredarmsyndroom. Utrecht: NHG, 2022. Geraadpleegd oktober 2023. Ga naar bron: NHG-Standaard Prikkelbaredarmsyndroom. Utrecht: NHG, 2022. Geraadpleegd oktober 2023.
- NVMDL. Richtlijn Coeliakie en glutengerelateerde aandoeningen. Utrecht: Nederlandse Vereniging van Maag-Darm-Leverartsen, 2023. Geraadpleegd oktober 2023. Ga naar bron: NVMDL. Richtlijn Coeliakie en glutengerelateerde aandoeningen. Utrecht: Nederlandse Vereniging van Maag-Darm-Leverartsen, 2023. Geraadpleegd oktober 2023.
- NHG-werkgroep Diepveneuze trombose en longembolie. NHG-Standaard Diepveneuze trombose en longembolie. Utrecht: NHG, 2023, geraadpleegd op 29 februari 2024.
- Stein PD, Hull RD, Patel KC, Olson RE, Ghali WA, Brant R, et al. D-dimer for the exclusion of acute venous thrombosis and pulmonary embolism: a systematic review. Ann Intern Med 2004;140:589-602.
- Aper SJA, Gijzen K, Luimstra JJ, Van der Valk JTMH, et al. Evaluation of the Atellica® UAS 800: a new member of the automated urine sediment analyzer family. Scand J Clin Lab Invest 2021;81:585-92.
- Ketel JG, Teunissen TA. Microscopisch erytrocytenverlies in de urine. Huisarts Wet 2020;63.
- Klinische diagnostiek. Hematurie. Geraadpleegd op 1 oktober 2024.
- NVKC. Eenduidige en accurate laboratoriumdiagnostiek bij hematurie. Utrecht: Federatie Medisch Specialisten, 2023. Geraadpleegd op 1 oktober 2024. Ga naar bron: NVKC. Eenduidige en accurate laboratoriumdiagnostiek bij hematurie. Utrecht: Federatie Medisch Specialisten, 2023. Geraadpleegd op 1 oktober 2024.
- NVU. Hematurie. Utrecht: Federatie Medisch Specialisten, 2023. Geraadpleegd op 1 oktober 2024. Ga naar bron: NVU. Hematurie. Utrecht: Federatie Medisch Specialisten, 2023. Geraadpleegd op 1 oktober 2024.
- Rodgers M, Nixon J, Hempel S, et al. Diagnostic tests and algorithms used in the investigation of haematuria: systematic reviews and economic evaluation. Health Technol Assess 2006;10:iii-iv, xi-259.
- Schot MJC, Van Delft S, Kooijman-Buiting AMJ, et al. Analytical performance, agreement and user-friendliness of six point of-care testing urine analysers for urinary tract infection in general practice. BMJ Open 2015;5:e006857.
- Van Delft S, Goedhart A, Spigt M, et al. Prospective, observational study comparing automated and visual point-of-care urinalysis in general practice. BMJ Open 2016;6:e011230.
- Vanhommerig, J. Jaarcijfers aandoeningen - Huisartsenregistraties. Geraadpleegd op 3 april 2023. Ga naar bron: Vanhommerig, J. Jaarcijfers aandoeningen - Huisartsenregistraties. Geraadpleegd op 3 april 2023.